COVID-19
| COVID-19 | ||
|---|---|---|
 Síntomas[1] | ||
| Especialidad | Infectología | |
| Complicaciones | Neumonía, síndrome de dificultad respiratoria aguda, insuficiencia renal aguda, COVID-19 persistente | |
| Causas | SARS-CoV-2 | |
| Diagnóstico | RT-PCR cuantitativa, inmunoensayo, tomografía axial computarizada | |
| Prevención |
Ver lista[2]
| |
| Frecuencia | 701,413,950 a nivel mundial | |
| Tasa de letalidad | 1.02% de media, IFR de 0.04% a 28.3% e incluso 37.6% dependiendo de la edad (6,966,045 a nivel mundial) | |
| Sinónimos | ||
|
Enfermedad del coronavirus Neumonía por coronavirus | ||
La enfermedad por coronavirus de 2019,[3] más conocida como COVID-19, covid-19[nota 1] o covid, e incorrectamente llamada neumonía por coronavirus o coronavirus[nota 2] es una enfermedad infecciosa causada por el SARS-CoV-2.[11][12]El total de fallecidos hasta 2024 según (Hopkins, 2024) es de 6.881.955 de fallecidos, así mismo, según (Hopkins, 2024), a fecha de 2023, se habían administrado un total de 13.338.833.198 vacunas.
Produce síntomas que incluyen fiebre, tos,[13] disnea (dificultad respiratoria), mialgia (dolor muscular)[14] y fatiga.[15][16] En casos graves se caracteriza por producir neumonía, síndrome de dificultad respiratoria aguda,[17] sepsis[18] y choque circulatorio. El choque séptico es la forma más común en estos casos, pero los otros tipos también pueden ocurrir. Por ejemplo, un choque obstructivo puede ser el resultado de una embolia pulmonar, complicación también posible.[19] Según las estimaciones de la OMS, en 2020, la infección era mortal entre el 0,5 % y el 1 % de los casos.[20] Se han autorizado varios tratamientos antivirales por la FDA como pueden ser el paxlovid, remdesivir o molnupiravir en pacientes con un curso de la enfermedad de leve a moderado, con factores de riesgos en los que se quiera evitar una evolución grave de la enfermedad.[21]
La transmisión del SARS-CoV-2 se produce mediante pequeñas gotas —microgotas de Flügge[22]— que se emiten al hablar, estornudar, toser o espirar, que al ser despedidas por un portador (que puede no tener síntomas de la enfermedad o estar incubándola)[23] pasan directamente a otra persona mediante la inhalación, o quedan sobre los objetos y superficies que rodean al emisor, y luego, a través de las manos, que lo recogen del ambiente contaminado, toman contacto con las membranas mucosas orales, nasales y oculares, al tocarse la boca, la nariz o los ojos.[24][25] También está documentada la transmisión por aerosoles ( < 5μm).[26][27] La propagación mediante superficies contaminadas o fómites (cualquier objeto carente de vida, o sustancia, que si se contamina con algún patógeno es capaz de transferirlo de un individuo a otro) no contribuye sustancialmente a nuevas infecciones.[28]
Los síntomas aparecen entre dos y catorce días (período de incubación), con un promedio de cinco días, después de la exposición al virus.[29][30][31][32] Existe evidencia limitada que sugiere que el virus podría transmitirse uno o dos días antes de que se tengan síntomas, ya que la viremia alcanza un pico al final del período de incubación.[33][34] El contagio se puede prevenir con el lavado de manos frecuente, o en su defecto la desinfección de las mismas con alcohol en gel, cubriendo la boca al toser o estornudar, ya sea con la sangradura (parte hundida del brazo opuesta al codo) o con un pañuelo y evitando el contacto cercano con otras personas,[24] entre otras medidas profilácticas, como el uso de mascarillas. La OMS desaconsejaba en marzo la utilización de máscara quirúrgica por la población sana,[35][36] en abril la OMS consideró que era una medida aceptable en algunos países.[37] No obstante, ciertos expertos recomiendan el uso de máscaras quirúrgicas basados en estudios sobre la Influenza H1N1, donde muestran que podrían ayudar a reducir la exposición al virus.[38] Los Centros para el Control y Prevención de Enfermedades (CDC) de Estados Unidos recomiendan el uso de mascarillas de tela, no médicas.[39] Recomendación de los CDC (febrero de 2021).[40]
Nombre
[editar]
El 12 de enero de 2020, la Organización Mundial de la Salud (OMS) recibió el genoma secuenciado[41] del nuevo virus causante de la enfermedad y lo nombró temporalmente 2019-nCoV, del inglés 2019-novel coronavirus (nuevo coronavirus), mientras que la enfermedad era llamada «infección por 2019-nCoV» en documentos médicos,[42][43] y SARS de Wuhan o Wu Flu (gripe de Wu) en Internet.[44][45] El 30 de enero, la OMS recomendó que el nombre provisorio de la enfermedad fuera "enfermedad respiratoria aguda por 2019-nCoV", hasta que la Clasificación Internacional de Enfermedades diera un nombre oficial.[46] A pesar de esta recomendación, los medios y agencias de noticias continuaron usando la denominación neumonía de Wuhan para referirse a la enfermedad.[47][48][49]
La OMS anunció el 11 de febrero de 2020 que COVID-19 sería el nombre oficial de la enfermedad.[50] El nombre es un acrónimo de coronavirus disease 2019 (enfermedad por coronavirus 2019, en español). Se procuró que la denominación no contuviera nombres de personas o referencias a ningún lugar, especie animal, tipo de comida, industria, cultura o grupo de personas, en línea con las recomendaciones internacionales, para evitar que hubiera estigmatización contra algún colectivo.[51][52]
En español, el género de la denominación de la enfermedad puede ser tanto femenino como masculino; sin embargo, el femenino fue desde un principio el preferido por la Fundéu BBVA y, posteriormente, por la Real Academia Española (RAE): La COVID-19, debido a que «COVID-19» es el acrónimo en inglés de enfermedad por coronavirus de 2019, donde enfermedad (palabra representada por la letra D, elemento principal del acrónimo) solo puede ser femenino en la lengua española.[6] Aunque es el femenino el que utiliza la OMS en todos sus escritos, el uso del masculino se halla más estandarizado en el discurso público, según la RAE, por influencia del género de coronavirus y de otras enfermedades víricas: el dengue, el MERS, el SARS, el Zika, y otras.[53] La Fundéu BBVA también señala que se puede lexicalizar el nombre de la enfermedad en textos generales, escribiéndolo todo en minúsculas (covid-19) por tratarse de un sustantivo, en lugar de mayúscula inicial (Covid-19), como se usa en algunos escritos;[6] y que no es infrecuente ni incorrecto usar solo el primer lexema de esta palabra compuesta (COVID en lugar de COVID-19). Esta simplificación se explicaría por el fenómeno de la economía lingüística, especialmente en el registro informal y discurso hablado.
Cuando se la escribe con dígitos («COVID-19» en vez de «COVID»), el uso del guion es obligatorio en español (es incorrecto «COVID19» —todo junto— o «COVID 19» —con espacio), ya que lo posee en la denominación oficial, y, además, la lengua española tiene la costumbre de separar las palabras que se componen de letras y números. Esto último lo lleva a cabo con un guion.[54]
Respecto a su acentuación, ambas instituciones indican que el uso mayoritario del primer lexema de la palabra es agudo /ko'βið/ (COVID-19) —y que la voz es, de hecho, aguda en español—, por lo que solo una población minoritaria de hispanohablantes la acentúan como llana /'ko.βið/, por influencia del inglés, lengua de origen del término (COVID-19).[55][56] El nombre completo de la enfermedad ha de leerse preferentemente como: [ko'βið.dje.si'nwe.βe] en zonas de seseo, y como: [ko'βið.dje.θi'nwe.βe] en zonas no seseantes.
Historia
[editar]Descubrimiento
[editar]
En diciembre de 2019 hubo un brote epidémico de neumonía de causa desconocida en Wuhan, provincia de Hubei, China; el cual, según afirmó más tarde Reporteros Sin Fronteras, llegó a afectar a más de 60 personas el día 20 de ese mes.
Según el Centro Chino para el Control y Prevención de Enfermedades (CCDC), el 29 de diciembre un hospital en Wuhan (Hospital Provincial de Medicina Integrada Tradicional China y Occidental, también conocido como el hospital de Xinhua,) admitió a 4 individuos con neumonía, quienes trabajaban en un mercado de esa ciudad. El hospital informó esto al CCDC, cuyo equipo en la ciudad inició una investigación. El equipo encontró más casos relacionados al mercado y el 30 de diciembre las autoridades de salud de Wuhan comunicaron los casos al CCDC, que envió expertos a Wuhan para apoyar la investigación. Se obtuvieron muestras de estos pacientes para realizar análisis de laboratorio.[57]
El 31 de diciembre, el Comité de Salud Municipal de Wuhan informó a la Organización Mundial de la Salud (OMS) que 27 personas habían sido diagnosticadas con neumonía de causa desconocida, habiendo 7 en estado crítico; la mayoría de estos casos eran trabajadores del mencionado mercado.[58] Para el 1 de enero de 2020, el mercado había sido cerrado y se había descartado que el causante de la neumonía fuera el SARS, el MERS, gripe, gripe aviaria u otras enfermedades respiratorias comunes causadas por virus.[42]
El 7 de enero de 2020 los científicos chinos habían aislado el virus causante de la enfermedad, y realizaron la secuenciación del genoma. Esta secuenciación estuvo disponible para la OMS el 12 de enero de 2020, permitiendo a los laboratorios de diferentes países producir diagnósticos específicos vía pruebas de PCR.[42]
El 12 de enero de 2020, las autoridades chinas habían confirmado la existencia de 41 personas infectadas con el nuevo virus, quienes comenzaron a sentir síntomas entre el 8 de diciembre de 2019 y el 2 de enero de 2020, los cuales incluían: fiebre, malestar, tos seca, dificultad para respirar y fallos respiratorios;[42] también se observaron infiltrados neumónicos invasivos en ambos pulmones observables en las radiografías de tórax.[43]
Propagación de la enfermedad
[editar]Tras el primer brote de COVID-19 en Wuhan en diciembre de 2019, donde las autoridades chinas confirmaron 41 casos detectados entre el 8 de diciembre y el 2 de enero de 2020,[43] la ciudad dejó de informar casos hasta el 19 de enero, cuando se confirmaron 17 casos más. Para ese entonces ya se habían comunicado los primeros casos por COVID-19 fuera de China: dos en Tailandia y uno en Japón.[59]
La rápida expansión de la enfermedad hizo que la Organización Mundial de la Salud, el 30 de enero de 2020, la declarara una emergencia sanitaria de preocupación internacional, basándose en el impacto que el virus podría tener en países subdesarrollados con menos infraestructuras sanitarias.[60] En esa fecha, la enfermedad se había detectado en todas las provincias de China continental,[61] y se diagnosticaban casos en otros 15 países.
El 11 de marzo la enfermedad se hallaba ya en más de 100 territorios a nivel mundial, y fue reconocida como una pandemia por la OMS.[62] El número de casos confirmados continuó creciendo hasta alcanzar los 500 mil casos a nivel mundial el 26 de marzo de 2020.[63]
Para prevenir la expansión del virus, los gobiernos impusieron restricciones de viajes, cuarentenas, confinamientos, aislamiento social, cancelación de eventos, y cierre de establecimientos no esenciales. La pandemia tuvo un efecto socioeconómico disruptivo,[64] y el miedo a la escasez de provisiones llevó a compras de pánico. Hubo desinformación y teorías conspirativas difundidas en línea sobre el virus,[65][66] e incidentes de xenofobia y racismo contra los ciudadanos chinos y de otros países del este y sudeste asiático.[67]
Efectos sociales de la pandemia
[editar]Se ha comprobado que las cuarentenas, restricciones al tráfico de personas y los aislamientos que se dieron a causa de la pandemia tuvieron efectos psicológicos negativos.[68] A finales de enero, la Comisión Nacional de Salud de China publicó una guía de manejo de las crisis psicológicas, en la que propugnaba la intervención de las personas afectadas, contactos cercanos, los encerrados en sus hogares, los familiares y amigos de los pacientes, personal sanitario y el público general que lo requiriera.[69][70] Según estudios realizados en 2020, se confirmó que ha afectado en mayor medida a la salud mental de las mujeres que a la de los hombres. Entre los motivos se encuentra el aumento de la violencia de género y su situación socioeconómica más precaria. Buena parte de las mujeres trabajan en el sector de la restauración y del turismo, de los más afectados por la pandemia, además de ser las principales cuidadoras de personas enfermas, de niños y de personas de la tercera edad.[71][72]
El aislamiento ha provocado que muchos enfermos no pudieran continuar con sus tratamientos, agravando sus problemas de salud. En estos escenarios, las mujeres, ya sean familiares o cuidadoras, suelen tener un papel fundamental.[73]
Epidemiología
[editar]En esta enfermedad se describe un "triángulo epidemiológico causal" que está formado por: el medio ambiente, el agente etiológico (el virus SARS-CoV-2) y el huésped.
Transmisión
[editar]De persona a persona
[editar]Las rutas de transmisión de persona a persona del agente etiológico SARS-CoV-2 incluyen la transmisión directa por inhalación de microgotas y aerosoles liberadas a través de tos, estornudos, la respiración, el habla, los gritos o el canto,[22][74][75] o por contacto de las manos con superficies contaminadas, que luego tocan las membranas mucosas orales, nasales u oculares.[76] También se puede transmitir a través de la saliva, y posiblemente por la ruta fecal-oral.[25]
Un estudio con 2143 niños sugiere que este grupo de la población puede ser un factor crítico en la rápida propagación de la enfermedad.[77]
La gente vacunada todavía puede transmitir la COVID, aunque es más difícil.[78] Así que los vacunados todavía deben realizar resoluciones preventivas (lavarse las manos con jabón, ponerse mascarilla, mantener la distancia social, etc.) para que la enfermedad no se propague, especialmente hacia gente vulnerable.
Persistencia en superficies
[editar]De acuerdo con los estudios publicados en las revistas científicas New England Journal of Medicine (el 17 de marzo de 2020) y The Lancet Microbe (2 de abril), la persistencia en las distintas superficies es la siguiente:[79]
- Papel y pañuelos de papel: 3 horas
- Cobre: 4 horas
- Cartón: 24 horas
- Madera: 2 días
- Tela: 2 días
- Acero inoxidable: 2 - 3 días
- Plástico de polipropileno: 3 días
- Cristal: 4 días
- Billetes: 4 días
- La parte exterior de una mascarilla: 7 días
- De 21° a 23° y a 40% de humedad relativa.
- A 71° y a 65% de humedad relativa.
La Organización Mundial de la Salud recomienda por este motivo que se desinfecten las superficies, especialmente en el entorno sanitario. Fuera de este, el rol que puede tener la transmisión por fómites es desconocido, pero menos importante que cuando se produce por contacto estrecho con una persona infectada.[80]
Transmisión vertical
[editar]Actualmente, son muchos los estudios que se centran en evaluar la posible transmisión vertical.[81] Hasta el momento, las pruebas que se han realizado descartan la presencia de SARS-CoV-2 en el líquido amniótico, en la sangre de cordón umbilical y en la leche materna.[81]
Sin embargo, aún es muy temprano para saber con certeza si la transmisión vertical puede presentarse o no, puesto que existen casos en los se ha demostrado la presencia de anticuerpos en neonatos nacidos de madres portadoras del virus.[81] Por tanto, aunque es cierto que esta evidencia proviene de un número pequeño de casos, esto demuestra aun más la posibilidad de transmisión vertical.[81]
En cuanto a la lactancia materna, no se ha conseguido evidenciar la presencia de SARS-CoV-2 en la leche materna de pacientes infectadas.[81] Por consiguiente, al no existir riesgo de contagio a través de la leche materna, no se contraindica la lactancia materna en las pacientes infectadas siempre que se tomen las medidas de higiene necesarias, entre ellas, el lavado de manos y el uso correcto de la mascarilla.[81]
Ritmo reproductivo R0
[editar]El número reproductivo R0 es el número promedio de nuevos contagios que una persona infectada puede generar; cuanto mayor es este, mayor es el potencial pandémico de una enfermedad. La Academia China de las Ciencias estimó en febrero de 2020 para la COVID-19, un número reproductivo o R0=4, aunque existe incertidumbre sobre muchos de los factores que se tomaron en consideración para calcular el R0. El Imperial College de Londres calculó un R0=1,5 a 3,5.[82]
Paciente cero
[editar]Se llama caso índice o "paciente cero" al caso que da lugar a la atención del investigador y origina acciones para conocer un foco de infección; corresponde al primero caso confirmado por la autoridad sanitaria y conduce (indica) hacia un brote localizado.[83][84][85]
Paciente uno
[editar]A veces el primer caso de COVID-19 identificado por el sistema sanitario (caso índice o paciente 0), no coincide con el caso que da origen a la epidemia. El "caso índice auténtico" o "caso primario" sería el primero que inicia el brote epidémico.[86]
Agente etiológico
[editar]El agente causal del COVID-19 es el virus (SARS-CoV-2),[11][87] que es un tipo de Orthocoronavirinae.[6][11] Fue descubierto y aislado por primera vez en Wuhan, China, tras provocar la epidemia de enfermedad por coronavirus de 2019-2020. Parece tener un origen zoonótico, es decir, que pasó de un huésped animal (un murciélago) a uno humano.[88] El genoma del virus está formado por una sola cadena de ARN, y se clasifica como virus ARN monocatenario positivo. Su secuencia genética se ha aislado a partir de una muestra obtenida de un paciente afectado por neumonía en la ciudad china de Wuhan.[89][90][91][92][93]
Fisiopatología
[editar]
El ARN del virus SARS-CoV-2 codifica 4 proteínas estructurales: la proteína S (spike protein), la proteína E (envelope), la proteína M (membrane) y la proteína N (nucleocapsid). La proteína N está en el interior del virión asociada al RNA viral, y las otras cuatro proteínas están asociadas a la envoltura viral. La proteína S se ensambla en homotrímeros, y forma estructuras que sobresalen de la envoltura del virus. La proteína S contienen el dominio de unión al receptor celular y por lo tanto es la proteína determinante del tropismo del virus y además es la proteína que tiene la actividad de fusión de la membrana viral con la celular y de esta manera permite liberar el genoma viral en el interior de la célula que va a infectar.[95]
El SARS-CoV-2 penetra en la célula empleando como receptor a la enzima convertidora de angiotensina 2 (ACE-2 por sus siglas en inglés), una exopeptidasa de membrana presente fundamentalmente en el riñón, los pulmones y el corazón.[96] Se ha observado que los casos graves de COVID-19 presentan niveles de Angiotensina II muy altos. Y el nivel de angiotensina II se ha correlacionado con la carga viral de SARS-CoV-2 y el daño pulmonar. Este desequilibrio del sistema renina-angiotensina-aldosterona podría estar en relación con la inhibición de la enzima convertidora de angiotensina-2 por parte del virus. Este mismo mecanismo fue observado en el brote producido por síndrome respiratorio agudo grave en 2003.[95]
La glicoproteína S de la envoltura del virus interacciona con el receptor celular ECA2 (enzima convertidora de angiotensina 2), una proteína de la membrana celular que cataliza la conversión de angiotensia I en el nonapéptido angiotensina 1-9 o de angiotensia II en angiotensina 1-7. El virus entra por endocitosis. Una vez en el endosoma ocurre una bajada de pH mediada por lisosomas, que promueve la fusión de la membrana del endosoma con la envoltura del virus, lo que libera la nucleocápside al citoplasma. Proteasas celulares degradan la cápside y el genoma del virus queda libre en el citoplasma. A continuación, al ser un genoma ARN sentido positivo, la maquinaria celular traduce directamente a poliproteínas que son procesadas y se forma el complejo de replicación y transcripción. Luego se sintetiza la hebra complementaria de ARN pre-genómico sentido negativo que servirá como molde para replicar el genoma viral sentido positivo. Además, el complejo de replicación y transcripción sintetizará a una serie de ARN subgenómicos sentido positivo, más pequeños. Estos son los que se traducirán a las proteínas virales. Todo este proceso ocurrirá en el citoplasma de la célula. Se irán sintetizando las proteínas estructurales que se expresarán en la membrana del retículo endoplasmático. Ahí, en el retículo, es donde ocurrirá el ensamblaje. De hecho la envoltura del virus proviene de la membrana del retículo endoplasmático. La partícula viral viajará, a través del sistema de transporte de vesículas celular en el que interviene el aparato de Golgi, hasta la superficie. La partícula viral saldrá de la célula por exocitosis. Tras una última fase de maduración, en la que intervienen proteasas virales, todos los componentes del virus encajarán, la partícula será infecciosa y podrá comenzar un nuevo ciclo celular.[97]
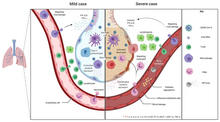
El virus puede pasar a través de las mucosas, especialmente la mucosa nasal y laríngea, luego ingresa a los pulmones a través del tracto respiratorio. Entonces el virus atacaría a los órganos objetivo que expresan ECA2, como los pulmones, el corazón, el sistema renal y tracto gastrointestinal. El virus comienza un segundo ataque, causando que la condición del paciente empeorar alrededor de 7 a 14 días después del inicio. La reducción de linfocitos B puede ocurrir temprano en la enfermedad, que puede afectar la producción de anticuerpos en el paciente. Además, los factores inflamatorios asociados con las enfermedades que contienen principalmente IL-6 aumentaron significativamente, lo que también contribuyó al agravamiento de la enfermedad alrededor de 2 a 10 días después del inicio. El espectro clínico de COVID-19 varía de formas asintomáticas[98] a condiciones clínicas caracterizadas por insuficiencia respiratoria severa que requiere ventilación mecánica y apoyo en una unidad de cuidados intensivos (UCI), a manifestaciones en varios órganos y sistemas produciendo sepsis, shock séptico y síndrome de disfunción multiorgánica.[95]
El período de incubación, es decir el tiempo que transcurre desde que una persona se infecta por el virus hasta que presenta síntomas, oscila en general entre los 4 y los 7 días, en el 95 % de las ocasiones es menor a 12.5 días. Los límites extremos se han establecido entre 2 y 14 días después del contagio.[99]
A nivel inmunológico, se ha evidenciado niveles elevados de IL-6 y otras citoquinas proinflamatorias en pacientes con COVID-19 grave. Esta observación, junto con otros parámetros clínicos asociados a casos graves como linfopenia (disminución de linfocitos en sangre) e hiperferritinemia ha llevado a hipotetizar que un subgrupo de pacientes de COVID-19 puede sufrir un síndrome de liberación de citoquinas. El síndrome de liberación de citoquinas (CRS por sus siglas en inglés), también denominado tormenta de citoquinas, es un síndrome causado por una respuesta inflamatoria sistémica mediada por citoquinas que puede desencadenarse por una variedad de factores como infecciones y algunos medicamentos. Las citoquinas son proteínas solubles que actúan sobre las células del sistema inmune y que regulan la activación, proliferación y reclutamiento celular. El síndrome de liberación de citoquinas se produce cuando se activan grandes cantidades de leucocitos (neutrófilos, macrófagos y mastocitos) y liberan grandes cantidades de citoquinas proinflamatorias. El CRS se describió inicialmente como un efecto adverso de terapias con anticuerpos monoclonales, y es frecuente también en las terapias con células CART (células T con receptor de antígeno quimérico). Las principales citoquinas implicadas en la patogénesis del CRS incluyen la interleuquina (IL)-6, la IL-10, el interferón (IFN), la proteína quimiotáctica de monocitos 1 (MCP1) y el factor estimulante de las colonias de granulocitos-macrófagos (GM-CSF); otras citoquinas como el factor de necrosis tumoral (TNF), IL-1, IL-2, IL-2-receptor- e IL-8 también se han descrito durante el CRS. La patogénesis del CRS en pacientes con COVID-19 es todavía desconocida. Sin embargo, las observaciones clínicas apuntan a que cuando la repuesta inmune no es capaz de controlar eficazmente el virus, como en personas mayores con un sistema inmune debilitado, el virus se propagaría de forma más eficaz produciendo daño en el tejido pulmonar, lo que activaría a los macrófagos y granulocitos y conduciría a la liberación masiva de citoquinas proinflamatorias. Esta inflamación pulmonar aumentada estaría asociada al síndrome de dificultad respiratoria aguda (SDRA) que se ha descrito como la principal causa de mortalidad por COVID-19.[95]
Respuesta en el embarazo
Hoy en día, son muchas las incógnitas acerca de la situación de las mujeres embarazadas durante la pandemia del COVID-19. Debido a que son propensas a sufrir complicaciones e infecciones graves por otros tipos de coronavirus, se les ha considerado como grupo de riesgo y aconsejado que tomen una serie de medidas preventivas adicionales.[100]
Algunas de las respuestas en el embarazo pueden ser:
- Inmunológica: Al igual que a la de otros virus, la respuesta inmunitaria a la COVID-19 dependerá de si se dispone de un sistema inmunitario sano. Este se adapta durante el embarazo para permitir el desarrollo de un feto cuya carga genética solo comparte a medias con su madre, lo que conlleva a una reacción inmunitaria diferente frente a las infecciones durante la etapa del embarazo.[100]
- Respiratoria: Existen numerosos factores que aumentan la vulnerabilidad de las embarazadas a las infecciones respiratorias graves. Dos ejemplos de ello pueden ser la disminución de la capacidad pulmonar y la incapacidad de eliminar las secreciones.[101]
- Coagulación: Durante el embarazo, los niveles de coagulación en el sistema circulatorio son elevados, y la patogénesis del SARS-CoV-2 puede guardar una relación con ello. Los eventos tromboembólicos con mortalidad asociada son un riesgo para las embarazadas.[100]
Sin embargo, partiendo de la base de las pruebas actuales, es difícil sacar conclusiones definitivas sobre si las embarazadas corren un mayor riesgo de sufrir consecuencias graves debido a este virus.[100]
Además, otros ensayos clínicos han demostrado que el SARS-CoV-2 puede afectar al periodo del embarazo de diferentes formas. Por un lado, no existen muchas evidencias acerca de su impacto durante las 12 primeras semanas de gestación. Por otro lado, la infección por la COVID-19 puede ocasionar consecuencias negativas durante el periodo de embarazo. Algunos ejemplos de ello pueden ser la restricción del crecimiento del feto, el nacimiento prematuro y la mortalidad perinatal, es decir, la muerte del feto después de las 22 o 28 semanas completas de embarazo, así como a la muerte de niños recién nacidos con 7 días de vida.[101]
Signos y síntomas
[editar]Las personas infectadas pueden estar asintomáticas o presentar un cortejo de síntomas que oscilan desde leves a muy graves, entre ellos fiebre, disnea[102][103][104] y tos seca.[13] La COVID-19 afecta de distintas maneras en función de cada persona. La mayoría de las personas que se contagian presentan síntomas de intensidad leve o moderada, y se recuperan sin necesidad de hospitalización. La diarrea y otros síntomas de rinofaringe, como estornudos, rinorrea y dolor de garganta, son menos frecuentes.[105] Aunque las personas de avanzada edad son más vulnerables a la enfermedad, a mitad de marzo de 2020, la OMS recordó que los jóvenes también pueden tener complicaciones e incluso llegar a la muerte por el virus.[106]
Los síntomas de la COVID-19 son inespecíficos y su presentación, según la OMS, puede incluso carecer de síntomas (asintomático). En base a una muestra estadística de 55 924 casos confirmados por laboratorio, la frecuencia de presentación de los síntomas en la población china era la del cuadro adjunto.[1]



| Síntoma presente: | |
|---|---|
| Fiebre | 87,9 |
| Tos seca | 67,7 |
| Fatiga | 38,1 |
| Producción de esputo | 33,4 |
| Disnea (dificultad respiratoria) | 18,6 |
| Dolor muscular o dolor en las articulaciones | 14,8 |
| Dolor de garganta | 13,9 |
| Dolor de cabeza | 13,6 |
| Escalofríos | 11,4 |
| Náuseas o vómitos | 5,0 |
| Congestión nasal | 4,8 |
| Diarrea | 3,7 |
| Hemoptisis | 0,9 |
| Congestión conjuntival | 0,8 |
| Hipoxia silenciosa[108] | ? |
*(Hasta el 20 de febrero de 2020 y en base a 55 924 casos confirmados por laboratorio).[1]
Se ha informado de la pérdida completa del olfato (anosmia) en un 80 % de los diagnosticados, llegando a 88 % los que presentan algún grado de alteración en el gusto.[109] Otros han registrado la pérdida súbita del olfato y el gusto de forma menos frecuente (sin que la mucosidad fuese la causa).[110][111]
Al principio se informó que los síntomas incluían fiebre en el 90 % de los casos, malestar y tos seca en el 80 % de los casos, y dificultades respiratorias en el 20 % de los casos.[42][112][113][114]
La revista The Lancet publicó el 24 de enero de 2020 un estudio de los primeros 41 casos de pacientes ingresados (en hospital de Wuhan) con el diagnóstico confirmado, desde el 16 de diciembre de 2019 al 2 de enero de 2020.[105] De ellos, menos de la mitad tenían enfermedades subyacentes, entre ellas diabetes, hipertensión y enfermedad cardiovascular. Los síntomas comunes al inicio de la enfermedad fueron fiebre, tos seca y mialgias o fatiga; los síntomas menos comunes fueron la producción de esputo, cefalea, hemoptisis y diarrea. La disnea se desarrolló en 22 de 40 pacientes (55 %), con una mediana del tiempo desde el inicio de la enfermedad hasta la disnea de ocho días. Presentaron linfopenia 26 de 41 pacientes (63 %). Todos los pacientes tuvieron neumonía con hallazgos anormales en la TC de tórax.[115]
Algunos de los infectados pueden ser asintomáticos y mostrar resultados de la prueba que confirman la infección, pero no muestran síntomas clínicos, por lo que los investigadores han emitido consejos de que las personas con contacto cercano con los pacientes infectados confirmados deben ser monitoreadas y examinadas de cerca para descartar la infección.[116] Se han descrito alteraciones cutáneas asociadas a COVID-19.[117]
Complicaciones
[editar]Las complicaciones incluían el síndrome de dificultad respiratoria aguda (resultado positivo para RT-PCR en tiempo real en la muestra de plasma), lesión cardíaca aguda, e infección secundaria. En un estudio de serie de casos publicado en enero de 2020, de 41 pacientes ingresados en un hospital en Wuhan por COVID-19, 13 fueron ingresados en una UCI (32 %) y seis murieron (15 %). En un comentario clínico de la misma revista, se presenta una comparación de la presentación clínica frente a otros coronavirus emergentes (SARS y MERS); entre otros datos clínicos en los casos estudiados por el momento, cabe destacar que los síntomas de las vías respiratorias superiores son notablemente infrecuentes (por ejemplo, ningún paciente presentaba dolor de garganta).[115]
Hay que mencionar que la COVID-19 ha tenido consecuencias más graves en los hombres que en las mujeres debido a diferencias biológicas: el sistema inmunitario de la mujer es más potente, algunas enfermedades crónicas son más frecuentes en hombres, etc.[71] Las complicaciones más frecuentes son neumonía y fallo multiorgánico que en ocasiones provocan la muerte.[42][118] En el caso de las mujeres embarazadas, resulta importante destacar que, según los Centros para el Control y Prevención de Enfermedades, las mujeres embarazadas tienen mayor riesgo de enfermarse gravemente a causa de la COVID-19.[81] Esto se debe a que las mujeres embarazadas que tienen la COVID-19 parecen tener más probabilidad de desarrollar complicaciones respiratorias y obstétricas que pueden provocar un aborto espontáneo, un parto prematuro y una restricción del crecimiento intrauterino (RCIU).[81]
La investigación clínica encontró que se detecta una alta concentración de citoquinas en el plasma de pacientes críticos infectados con SARS-CoV-2, lo que sugiere que la tormenta de citocinas se asociaba con la gravedad de la enfermedad.[119]
Además, el COVID-19 puede predisponer a la enfermedad tromboembólica arterial y venosa debido a la inflamación excesiva, hipoxia, inmovilización y coagulación intravascular diseminada (CID). Sorprendentemente, las complicaciones trombóticas apenas se han descrito. El conocimiento preciso de la aparición de complicaciones trombóticas en pacientes con COVID-19 es importante para la toma de decisiones con respecto a la intensidad de la tromboprofilaxis, especialmente en pacientes ingresados en la unidad de cuidados intensivos (UCI) que tienen un riesgo trombótico más alto. En un estudio publicado el 11 de abril de 2020, se evidenció que había un 31 % de complicaciones trombóticas en pacientes con COVID-19 hospitalizados en UCI.[120] Frecuentemente se dan secuelas en forma de deterioro físico, cognitivo y psicológico en pacientes de COVID-19 que han pasado por UCI, que reciben a menudo tratamiento rehabilitador.[121]
Predispone a complicaciones en pacientes con fibrilación auricular[122]
Pronóstico
[editar]De entre los 41 primeros casos de COVID-19 que fueron tratados en hospitales de Wuhan, trece (32 %) necesitaron cuidados intensivos y seis (15 %) murieron.[105] Muchos de los que fallecieron presentaban patologías previas como hipertensión arterial, diabetes o enfermedad cardiovascular que debilitaban sus sistemas inmunológicos.[123]
En estos casos tempranos que acabaron en fallecimiento, la mediana de la duración de la enfermedad fue de catorce días y el rango total fue de 6 a 41 días.[124] De los casos confirmados, 80,9 % fueron clasificados como casos leves.[125][92]
Tasa de letalidad
[editar]Según un estudio de los fallecimientos por COVID-19 en la provincia china de Hubei, sobre un total de 72 314 registros de pacientes, 44 672 (61,8 %) fueron confirmados como casos de COVID-19. Entre ellos se registraron 1023 muertes, lo que supone un índice de mortalidad del 2,3 %.[125] Este dato, sin embargo, puede ser una sobreestimación de la mortalidad real debido a que muchas personas pueden haber sido infectados, pero no presentar síntomas, y por tanto no haber sido contabilizados. Otros estudios indican que la mortalidad aparente fue mayor en las primeras etapas del brote (17,3 % para casos sintomáticos entre el 1 y 10 de enero), y que se fue reduciendo con el tiempo a 0,7 % para pacientes con aparición de síntomas después del 1 de febrero de 2020.[1]
Corea del Sur, que es el único país del mundo donde se realizaron desde el principio de la pandemia, análisis sistemáticos de grandes conjuntos de población (unos 10 000 al día, con 210 000 contabilizados hasta el 10 de marzo), se constató una tasa de mortalidad mucho más baja.[126]
Al 3 de marzo de 2020 a nivel global, 3 110 de los 90 892 casos comunicados de COVID-19 habían muerto (3,4 %), según cifras indicadas por el director de la OMS.[127][128]
Diferencia entre sexos y géneros
[editar]Según datos mundiales, en la mayoría de los países, las tasas de mortalidad por COVID-19 son más altas en hombres que en mujeres. Sin embargo, en algunos países como India, Nepal, Vietnam y Eslovenia son más altas en mujeres (llegando incluso al 3,5 % en algunos países).[129]
Por ejemplo, en el primer país que se ha mencionado (en donde se había registrado un total 6,4 millones de casos ya el 30 de septiembre de 2020), la tasa de letalidad es mayor en mujeres (un 3,3 % de mujeres frente a un 2,9 % de hombres), puesto que existe cierta desigualdad de género para acceder a la sanidad. No obstante, los datos son ambiguos y hay otros aspectos que se deben tener en cuenta, a saber: el menor grado de envejecimiento de la población femenina hace que las mujeres sean menos propensas a fallecer, pero el escaso número de pruebas no proporciona datos definitivos (se estima que el rango de mortalidad es elevado especialmente en mujeres de entre 40 y 49 años). La ignorancia respecto a la COVID-19 todavía se hace presente en numerosos ámbitos. Es primordial que se realicen estudios respecto a la edad, el nivel socioeconómico y la raza de cada persona con el fin de que se tomen medidas contundentes y efectivas para diferenciar definitivamente los aspectos biológicos de los ambientales.[129]
Efecto según edad y patologías previas
[editar]En Italia al 31 de marzo de 2020, se constató que la edad mediana de los fallecidos por COVID-19 fue de 79 años. El 69 % de los fallecidos eran hombres y solo un 2 % se encontraba con buena salud (es decir, ausencia de patologías previas) antes de la infección.[130]
En China se observó también que la mortalidad aumentaba con la edad y es más alta entre los hombres que en las mujeres (4,7 % frente al 2,8 %). Mientras que los pacientes sin patologías previas tenían una tasa de mortalidad del 1,4 %, aquellos que sí tenían fallecían a tasas mucho más altas: 13,2 % para enfermedades cardiovasculares, 9,2 % para diabetes, 8,4 % para hipertensión, 8,0 % para enfermedad respiratoria crónica y 7,6 % para cáncer.[1]
En un estudio publicado en línea en la revista Pediatrics, unos investigadores analizaron 2 143 casos de niños menores de 18 años que fueron comunicados al CCDC hasta el 8 de febrero de 2020. Aproximadamente la mitad de los niños tenían síntomas leves, como fiebre, fatiga, tos seca, congestión y posiblemente náuseas o diarrea. Alrededor del 39 % se enfermó moderadamente, con síntomas adicionales que incluyen neumonía o problemas pulmonares revelados por la tomografía computarizada, pero sin dificultad respiratoria evidente. Cerca del 4 % no tenía síntomas en absoluto. Pero 125 niños, casi el 6 %, desarrollaron una enfermedad muy grave y un niño de 14 años con infección confirmada por coronavirus murió. Trece de ellos fueron considerados «críticos», al borde de la insuficiencia respiratoria u orgánica. Los otros fueron clasificados como «graves» porque tenían problemas respiratorios graves. Más del 60 % de los 125 niños que se enfermaron gravemente o tuvieron una enfermedad crítica, tenían 5 años o menos. Cuarenta de ellos eran infantes, menores de 12 meses.[77] Sin embargo, una revisión sistemática sobre COVID-19 en pacientes pediátricos sugiere que los varones son más afectados por la enfermedad y que las alteraciones pulmonares observadas en estudios de imagen son más frecuentes que los signos clínicos, como la tos y la fiebre.[131]
Cabe destacar que, aunque el mayor riesgo de desarrollar enfermedad grave por COVID-19 recae sobre personas de mayor edad, según estudios publicado en la revista Nature, la probabilidad de desarrollar COVID crítico como consecuencia de susceptibilidad genética es mayor en individuos menores de 60 años.[132]
Por tanto, los efectos de la pandemia tienen mayor repercusión en los grupos de personas de edad avanzada y especialmente en las mujeres siendo la tasa de contagios mayor entre mujeres, aunque el virus es más letal en los hombres. Así mismo, el COVID persistente es más frecuente en mujeres[133]
Uno de los factores puede ser que los cuidados suelen recaer en las mujeres, y, por lo tanto, su exposición al virus es mayor que en el caso de los hombres. Además, dentro de la familia, los cuidados de las personas dependientes suelen recaer también en las mujeres. Entre sanitarios, el porcentaje de contagios también es mayor en mujeres (66%)
Según la OMS, en situaciones similares con otros virus, las mujeres también han alcanzado un mayor índice de contagios. En el caso de los hombres, la OMS también sugiere que estos tienen mayor riesgo de exposición en el ámbito laboral, mientras que las mujeres son más propensas a contagiarse en las actividades diarias, tal y como se indica anteriormente.
Conviene resaltar en este punto la cuestión de las residencias de mayores. La mayoría de personas en las residencias son mujeres, que a su vez son atendidas habitualmente por mujeres. Atendiendo a los datos del IMSERSO, las mujeres representan el 70,4% de las personas que viven en residencias, por un 29,6% de hombres.[73]
En conclusión, es necesario incorporar a las personas mayores al debate, para que se haga efectiva la igualdad y se integre una mirada de género transversal que incluya todos los ámbitos de participación social.
Aunque en China hay mayor número de casos en hombres, en otros países asiáticos como Corea del Sur, hay mayor número de casos en mujeres. Además, hay otros países como España y Bélgica que registran un número desigual entre hombres y mujeres durante toda la pandemia. Al principio había más casos en hombres que en mujer, pero a partir del 31 marzo se empezaron a igualar[134] Sin embargo las mujeres son menos susceptibles a las enfermedades víricas gracias a sus disposiciones genéticas, los cromosomas X y hormonas sexuales.[134] Por lo que, la mayoría de casos reside en los hombres, según los datos recogido el 5 abril.[134] Así, podemos ver diferentes síntomas de COVID entre hombres y mujeres, manifestándose en hombres mediante fiebre, disnea, neumonía, síndrome de distrés respiratorio agudo y fallo renal ; mientras que en las mujeres, dolor de garganta, vómitos y diarrea[134]
Otra de las diferencias de género más importantes es la desigualdad en el trabajo entre hombres y mujeres. En este caso, hay un mayor número de mujeres confinadas, puesto que se encargan de trabajos como el cuidado de personas mayores o en los que están más en contacto con los pacientes en los hospitales, ya que se registra un mayor número de enfermeras que enfermeros. Además, aunque se registre un caso mayor de hombres fallecidos y hospitalizados, hay una gran cantidad de casos no registrados, como por ejemplo en las residencias, que podrían tratarse de muertes de diferentes mujeres.[134]
Efecto socioeconómico
[editar]Cabe destacar el análisis de las consecuencias socioeconómicas de la pandemia del coronavirus desde una perspectiva de género. Las mujeres son las más afectadas en el plano laboral y, como consecuencia, en el plano social.[135] Se puede afirmar que durante el primer confinamiento a nivel casi mundial las tareas del hogar aumentaron en gran medida recayendo estas en las mujeres mayoritariamente, el 78,7 % de las mujeres europeas realizan las tareas del hogar, mientras que sólo un 33,7% de hombres se encargan de esto.[136] A esto le sumamos que debido al teletrabajo y demanda de trabajos a tiempo parcial ha aumentado y está más solicitado por mujeres que tienen que cuidar de sus hijos y hacer las tareas domésticas al mismo tiempo. Así pues, las mujeres se enfrentan a una carga triple de trabajo que puede agravar las desigualdades preexistentes.[135]
El sector del servicio, así como los trabajos de cara al público o en primera línea contra la lucha del coronavirus son los más afectados en esta crisis, unos sectores compuestos por un mayor número de mujeres que de hombres por lo que son estas las que tienen que afrontar más pérdidas de empleo.[135] Sumándole que en los trabajos a tiempo parcial se gana menos que en los de tiempo completo, una de las consecuencias más graves en el plano socioeconómico es el aumento de la brecha salarial que en términos globales constituye un 23% entre hombres y mujeres.[137][135]
La situación de vulnerabilidad estructural del colectivo LGTBI también ha incrementado a raíz de la pandemia. Las medidas en la economía han afectado especialmente a este colectivo debido a que un elevado número de personas LGTBI trabajan en sectores en los que las restricciones de contención del virus han supuesto la pérdida de numerosos puestos de trabajo, y dependen en muchos casos de fuentes de ingresos informales.[138][139]
Por otro lado, la pandemia ha afectado a la salud mental, social y sexual de las personas LGTBI por varios motivos. El cierre de locales y espacios de ocio dirigidos al colectivo ha ocasionado una pérdida significativa de espacios de socialización seguros para las personas LGTBI. Además, las medidas de aislamiento han causado que muchas personas del colectivo hayan tenido que estar encerradas en situaciones de hostilidad, con familiares u otros convivientes que no aceptan su condición sexual e identidad,[140] generando así situaciones de violencia psicológica e incluso física,[140] con evidentes consecuencias emocionales y de salud mental, entre las que se encuentran un aumento o empeoramiento de trastornos de ansiedad y depresión. Además, este tipo de medidas han agravado a situación de soledad en miembros de la comunidad, particularmente en personas mayores LGTBI, ya que frecuentemente viven solas y no tienen relaciones positivas con sus familias.[141]
Además, varios organismos de defensa de los derechos humanos (Human Rights Watch, Amnistía Internacional, IESOGI) apelan al hecho de que varios gobiernos han hecho uso del contexto de pandemia para criminalizar y demonizar a miembros de minorías como el colectivo LGTBI.[139] Estas personas han sufrido las consecuencias de la promulgación de discursos de odio que las señalan como el foco de transmisión de la enfermedad, e incluso, en casos más extremos, como responsables de la misma.[139] Asimismo, la pandemia ha causado que la entrada en vigor de derechos para la población LGTBI se haya aplazado o en algunos casos detenido.[139]
Inmunidad
[editar]

La respuesta inmunitaria natural de los seres humanos al virus SARS-CoV-2 se produce como una combinación de la inmunidad mediada por células y la producción de anticuerpos,[142] igual que con casi todas las otras infecciones.[143] Las células B interactúan con las células T y comienzan a dividirse antes de la selección en la célula plasmática, en parte sobre la base de su afinidad por el antígeno. La presencia de anticuerpos neutralizantes en la sangre se considera una prueba de inmunidad contra la infección, pero el nivel de anticuerpos neutralizantes disminuye con el tiempo, llegando a desaparecer tras tres meses en el 1% de los pacientes y tras seis meses en el 12%.[144] Sin embargo, la ausencia de anticuerpos en la sangre no significa que el sistema inmunitario no pueda producir nuevos anticuerpos rápidamente en caso de reexposición al SARS-CoV-2. Las células B de memoria específicas para las proteínas de la nucleocápside y el pico del SARS-CoV-2 duran al menos 6 meses después de la aparición de los síntomas.
Dado que el SARS-CoV-2 ha estado en la población humana solo desde diciembre de 2019, al principio de la pandemia se desconocía si la inmunidad era duradera en las personas que se recuperan de la enfermedad. Se reportaron casos de reinfección en pacientes que ya habían pasado la enfermedad y se temía que el SARS-CoV-2 se comportase como algunos otros coronavirus, que son capaces de reinfectar después de aproximadamente un año.[145]
En un estudio de enero de 2021 se encontró que la mayoría de los pacientes infectados por el virus SARS-CoV-2 quedan inmunizados durante al menos cinco meses, teniendo una probabilidad mucho más baja (el 83%) de infectarse de nuevo que aquellos que no habían estado expuestos previamente al virus. Además, en caso de reinfección los previamente infectados solían no presentar síntomas (78% de los casos) mientras que la ausencia de síntomas solo se dio en un 34% de los no infectados previamente.[146][147] En un estudio de marzo de 2021 se observó que solo un 0,65% de los pacientes infectados por SARS-CoV-2 volvieron a dar positivo en PCR al menos tres meses más tarde y que ninguno se infectó una tercera vez. Se estima que haber sido infectado reduce, de media, un 80% la probabilidad de infectarse una segunda vez y que la protección dura al menos seis meses.[148][149] En otro estudio publicado en mayo de 2021, se concluyó que la inmunidad natural contra el SARS-CoV-2 dura años, probablemente toda la vida, incluso en personas que tuvieron síntomas leves de covid o no tuvieron cuando fueron infectados.[150][151][152][153] Ello se debe a la acción tanto de las células B como de las células plasmáticas de médula ósea de larga vida.
En total, se estima que haber contraído el virus proporciona una inmunización natural contra los síntomas de COVID-19 del 94%. Esta cifra es comparable a la que se anunció inicialmente para las mejores vacunas. No obstante, al igual que las vacunas, haber pasado el virus no garantiza que una persona no pueda volver a contraerlo y a contagiarlo, por lo cual las autoridades sanitarias recomiendan que todos los previamente infectados sigan aplicando los métodos de prevención habituales.[154]
Un estudio israelí publicado en agosto de 2021 muestra que la inmunidad natural es en realidad más robusta y más duradera que la obtenida mediante vacunación.[155]

La inmunidad innata frente al SARS-CoV-2 se utilizan principalmente por macrófagos y Células NK,en la inmunidad celular se utiliza por células dendriticas,linfocitos T CD4+ y linfocito T CD8+, y también en la inmunidad humoral la primera línea de defensa se utiliza la IgM y después la IgG, las citocinas implicadas en la inmunidad es el balance entre proinflamatorio y antiinflamatorio (IL-1β, IL-1RA, IL-2RA, IL-6, IL-7, IL-8, IL-9, IL-10, FGF básico, G-CSF, GM-CSF, HGF, Interferón gamma, IP-10,MCP-1, MIP-1a, MIP-1b,PDGF, TNF-α, VEGF y TGF-beta), la duración es alrededor de 2 semanas.[156][157][158][159] La presencia de algunas variantes en loci de las secuencias del gen del interferón reduce la inmunidad natural y estimula la susceptibilidad a enfermedades virales graves, incluida la COVID-19.[160][161]
Diagnóstico
[editar]Detección de la infección
[editar]
Las pruebas de laboratorio para el diagnóstico de la COVID-19 (enfermedad causada por el SARS-CoV-2) incluyen los métodos que detectan la presencia del propio virus y aquellos que detectan los anticuerpos producidos por el cuerpo humano en respuesta a la infección. Los tres tipos principales son:[162]
- Pruebas moleculares,[163] como la reacción en cadena de la polimerasa con transcripción inversa (RT-PCR) en tiempo real. Es la prueba de referencia para detectar la presencia del virus SARS-CoV-2. Esta metodología consiste en la purificación del material genético (ARN) del virus a partir de la muestra y su posterior detección por medio de la RT-PCR. Este tipo de análisis generalmente se realiza en laboratorios de diagnóstico de alta complejidad equipados con infraestructura y equipamiento requerido para realizar técnicas de biología molecular. Si bien cuenta con una alta sensibilidad y especificidad, el procesamiento de muestras y en consecuencia la emisión del resultado puede tardar varias horas. La RT-PCR da positivo durante varias semanas después de la primera infección (30 días de media, según algunos estudios),[164] ya que detecta la presencia del ARN del virus, aunque este ya no sea viable y el paciente haya superado la infección y ya no sea contagioso.[165] Entre los test moleculares también se encuentra la amplificación mediada por transcripción (ATM). Los resultados pueden tardar menos de 3,5 horas.[166]
- La prueba de antígenos (RAT, por sus siglas en inglés) detecta el virus no por su ARN, sino por algunas proteínas de su cubierta. Es más rápida y barata que la PCR.[167][168]
- Las pruebas de serología no detectan la presencia del virus, sino de los anticuerpos generados por el sistema inmunológico después de la infección, los cuales persisten en el cuerpo entre pocas semanas y varios meses, quizás años. Por lo tanto, son útiles para estudios epidemiológicos pero no son confiables para identificar si una persona está infectada en ese momento.[169]
Debido a la complejidad y coste de las pruebas PCR, en los primeros meses de la pandemia casi ningún país dispuso de datos confiables sobre la prevalencia del virus en su población.[170] Esta variabilidad también afectó las tasas de mortalidad reportadas.
Las diferentes autoridades sanitarias han adoptado protocolos de prueba variados, que incluyen a quién evaluar, con qué frecuencia, protocolos de análisis, recolección de muestras y los usos de los resultados de las pruebas.[171] Esta variabilidad probablemente ha impactado significativamente en las estadísticas informadas, incluidos los números de casos y pruebas, las tasas de mortalidad y la demografía de los casos.Diagnóstico sintomático
[editar]
La radiología torácica (bien por radiografía, tomografía computerizada o ecografía) puede ayudar al diagnóstico de COVID-19 e identificar o descartar complicaciones pulmonares.[172]
Prevención
[editar]
Manejo del brote
[editar]Una parte clave de las actuaciones en un brote de enfermedad infecciosa es tratar de disminuir el pico epidémico, conocido como aplanamiento de la curva epidémica. Esto ayuda a disminuir el riesgo de que los servicios de salud se vean sobrepasados y proporciona más tiempo para desarrollar una vacuna y un tratamiento. El distanciamiento social y el aislamiento de las poblaciones infectadas pueden contener la epidemia.[175]
Medidas preventivas
[editar]Algunas organizaciones internacionales, como la OMS, han publicado medidas preventivas para reducir la transmisión del virus. Son similares a las que se han recomendado para prevenir la infección por otros coronavirus e incluyen:

- Lavarse frecuentemente las manos con agua y jabón.
- Al toser o estornudar, cubrirse la boca y la nariz con la sangría o fosa cubital (la concavidad que forma la cara interna del brazo al flexionarlo por el codo).
- Mantener al menos un metro de distancia de otras personas, «particularmente aquellas que tosan, estornuden y tengan fiebre».
- Utilizar mascarillas faciales.[176]
- Evitar tocarse los ojos, la nariz y la boca.
- Ir al médico en caso de fiebre, tos y dificultad para respirar, llamando con antelación si se encuentra en zonas donde se está propagando el virus o si se las han visitado en los últimos 14 días.
- Permanecer en casa si empieza a encontrarse mal, aunque se trate de síntomas leves como cefalea y rinorrea leve, hasta que se recupere si se encuentra en zonas donde se está propagando el virus o si se han visitado en los últimos 14 días.[29]
Para reducir las posibilidades de infectarse, las organizaciones sanitarias recomiendan evitar el contacto cercano con personas enfermas; lavarse las manos frecuentemente con agua y jabón; no tocarse los ojos, la nariz o la boca con las manos sin lavar; y practicar una buena higiene respiratoria.[177][29]
A las personas que ya estén infectadas, se les recomienda que se queden en casa, excepto para recibir atención médica, llamar con antelación antes de visitar a un proveedor de atención médica, usar una mascarilla facial (especialmente en público), tapar la tos y los estornudos con un pañuelo desechable, lavarse las manos regularmente con agua y jabón, y evitar compartir artículos personales del hogar.[178] Dependiendo de la legislación de cada país, el contagio intencionado del virus está penado de acuerdo al ordenamiento jurídico de donde ocurra el hecho.[179]
El gobierno de Hong Kong advirtió a cualquiera que viaje fuera de la ciudad que no toque animales; no coma carne de caza; y evite visitar mercados húmedos, mercados de aves vivas y granjas.[180] No hay evidencia de que las mascotas, como perros y gatos, puedan infectarse.[181] El gobierno de China ha prohibido el comercio y el consumo de animales salvajes.[182]
Para los proveedores de atención médica que cuidan a alguien que pueda estar infectado, se recomiendan precauciones estándar, precauciones de contacto y precauciones contra los virus transmitidos por el aire así como llevar protección ocular.[183]
Lavado de manos
[editar]Se recomienda lavarse las manos para evitar la propagación del coronavirus. Los CDC recomiendan:[177]
- Lavarse las manos a menudo con agua y jabón durante al menos 20 segundos, especialmente después de ir al baño; antes de comer; y después de sonarse la nariz, toser o estornudar.
- Si no hay agua y jabón disponibles, usar un desinfectante de manos a base de alcohol con al menos un 60 % de concentración. Siempre lavarse las manos con agua y jabón si las manos están visiblemente sucias.
Las personas deben evitar tocarse los ojos, la nariz o la boca con las manos sin lavar.[29]
El SARS-CoV-2 puede sobrevivir y permanecer contagioso en superficies inanimadas como metal, vidrio o plástico por varios días. Los métodos para eliminar el virus de las superficies incluyen desinfectantes a base de cloro, etanol al 75 %, ácido peracético y cloroformo.[181]
Higiene respiratoria y mascarillas
[editar]

Las organizaciones de salud recomiendan cubrirse la boca y la nariz con el codo flexionado al toser o estornudar o cubrirse la boca y la nariz con un pañuelo desechable (que luego debe desecharse de inmediato) y a continuación lavarse las manos con un desinfectante de manos a base de alcohol o con agua y jabón.[29][184]
Los gobiernos han ordenado el uso general de mascarillas para contener la pandemia. Las máscarillas benefician la salud pública al reducir los contagios.
Aquellos que sospechan que están infectados deben llamar a un médico para recibir asesoramiento y usar una mascarilla (especialmente cuando están con más gente).[180][185] Las máscaras limitan el volumen y la distancia de viaje de las gotas respiratorias dispersas al hablar, estornudar y toser. No obstante, varios estudios han concluido que, dado que las mascarillas están diseñadas según los rasgos prototípicos masculinos, no suelen adaptarse bien a la cara de las mujeres, lo que las deja más expuesta al virus.[186]
Si no hay una máscara disponible, cualquier persona que experimente síntomas respiratorios debe cubrirse con un pañuelo al toser o estornudar, desecharlo rápidamente en la basura y lavarse las manos. Si no está disponible un tejido, las personas pueden cubrirse la boca o la nariz con el codo flexionado.[29]
Las máscaras también se recomiendan para quienes cuidan a alguien que pueda tener la enfermedad.[185] Enjuagar la nariz, hacer gárgaras con enjuague bucal y comer ajo no son métodos efectivos.[181] Algunos estudios han demostrado la eficacia de los enjugues bucales en la reducción del SARS Cov-2.[187]

La OMS aconseja usar las mascarillas así:[185]
- Coloque la máscara con cuidado para cubrir la boca y la nariz y átela de forma segura para minimizar cualquier espacio entre la cara y la máscara; mientras esté en uso, evite tocar la máscara;
- Quítese la máscara usando la técnica apropiada (es decir, no toque la parte delantera sino que quite el encaje por detrás);
- Después de retirarla o cada vez que toque inadvertidamente una máscara usada, limpie las manos con un desinfectante para manos a base de alcohol o jabón y agua si está visiblemente sucia;
- Reemplace las máscaras con una nueva máscara limpia y seca tan pronto como se humedezcan;
- No reutilice máscaras de un solo uso; deseche las máscaras de un solo uso después de cada uso y deséchelas inmediatamente después de retirarlas.
Las máscarillas normales buscan principalmente reducir la propagación de la enfermedad evitando contagiar a otros, así que pueden dar una falsa sensación de seguridad a quienes las lleven. En cambio, los respiradores certificados también dan una gran protección a su portador.
Se recomienda a los profesionales de la salud que interactúan directamente con personas que tienen la enfermedad que usen respiradores con una protección tan alta como el grado N95 certificado por NIOSH, o el grado FFP2 de la UE, o equivalente, además de otros posibles equipos de protección personal.[185][188]
Hay mascarillas que llevan alguna válvula de exhalación (es decir, de salida), la cual expulsa el aire de la respiración sin filtrar. Si su portador está infectado (y puede estarlo sin saberlo), transmitiría el virus a través de la válvula, incluso estando la mascarilla certificada. Así que las mascarillas con válvula de salida no están recomendadas para controlar la pandemia.
Las máscaras quirúrgicas (normales) son utilizadas desde hace tiempo por personas sanas en Hong Kong,[189] Japón,[190] Singapur[191][192] y Malasia.[193]
Autoaislamiento
[editar]
Además de la guía mencionada anteriormente sobre el lavado de manos y la higiene respiratoria, los organismos de salud pública aconsejan que las personas enfermas que sospechan que pueden tener COVID-19 deben restringir las actividades fuera del hogar, excepto para obtener atención médica:[178][194][195]
- No ir al trabajo, la escuela o las áreas públicas. Evitar el uso de transporte público, viajes compartidos o taxis.
- Llamar con antelación antes de visitar a un médico.
- Separarse de otras personas y animales en el hogar; no compartir artículos personales; usar un baño separado si está disponible.
- Usar un limpiador doméstico para limpiar todas las superficies que se tocan con frecuencia (mostradores, inodoros, perillas de puertas, etc.) todos los días.
Medidas de prevención recomendadas por la OMS incluyen el lavado regular de manos con agua y jabón, cubrirse la boca y la nariz con el codo flexionado cuando se va a toser o estornudar y evitar el contacto directo con personas que muestren síntomas de enfermedad respiratoria sin medidas de protección adecuadas.[29][196] Además se ha recomendado evitar el contacto con animales, tanto vivos como muertos, en las zonas donde se está propagando el virus[197] y, una recomendación para reducir también el riesgo de otras enfermedades infecciosas, solamente comer carne o huevos si están bien asados o cocinados.[196]
Distanciamiento social
[editar]
El distanciamiento social incluye acciones de control de infecciones destinadas a retrasar la propagación de la enfermedad al minimizar el contacto cercano entre las personas. Los métodos incluyen cuarentenas, restricciones de viaje y cierre de escuelas, lugares de trabajo, estadios, teatros o centros comerciales. Las personas también pueden aplicar métodos de distanciamiento social limitando los viajes, evitando áreas llenas de gente y alejándose físicamente de las personas enfermas.[29][198] Muchos gobiernos ahora exigen o recomiendan el distanciamiento social en las regiones afectadas por el brote.[199][200][201]
Los adultos mayores y aquellos con afecciones crónicas graves se enfrentan a un mayor riesgo de enfermedades graves y complicaciones por COVID-19 y los CDC de Estados Unidos les han aconsejado que eviten las multitudes y se queden en casa tanto como sea posible en áreas de brote comunitario.[202]
Algunos países, como Canadá o Estados Unidos, emitieron directrices para no darse la mano, abrazarse o besarse.[203] Algunos países como India han recomendado a sus ciudadanos que se debe evitar escupir en lugares públicos.[204] La Organización Mundial de la Salud (OMS) ahora recomienda para la población en general mantener «al menos 1 metro (3 pies) de distancia entre usted y las demás personas, particularmente aquellas que tosan, estornuden y tengan fiebre».[29]
Dieta y estilo de vida saludables
[editar]El Harvard T.H. La Escuela de Salud Pública Chan recomienda una dieta saludable, estar físicamente activo,[205] manejar el estrés psicológico y dormir lo suficiente.[206]
No hay pruebas sólidas de que el estado de la vitamina D tenga alguna relación con los resultados de salud de COVID-19.[207] Recientemente (diciembre 2021), se ha publicado una revisión sistemática en la que estudios observacionales en los que participaron casi dos millones de adultos sugieren que la deficiencia / insuficiencia de vitamina D aumenta la susceptibilidad al COVID-19 y al COVID-19 grave. Existiendo un alto riego de heterogeneidad, por lo que no se pudo hacer el metaanálisis.[208]
Múltiples estudios afirman que la obesidad es uno de los factores más importantes que llevan a la hospitalización, el desarrollo de la forma más grave de la enfermedad e ingreso en UCI; además del desarrollo de complicaciones graves potencialmente mortales por COVID-19.[209]
Vacunas
[editar]

Las vacunas contra la COVID-19 comprenden al conjunto de vacunas que tratan de prevenir la enfermedad provocada por el SARS-CoV-2, virus responsable de la pandemia de coronavirus entre diciembre de 2019 y mayo de 2023. Las vacunas fueron presentadas por los medios como «muy efectivas» para evitar la infección y la propagación de los contagios.[210] Sin embargo, los estudios médicos muestran que, si bien la vacuna disminuye la probabilidad y severidad de la infección, los vacunados pueden contagiar el virus, incluyendo a otros vacunados.[211] Debido a la alta frecuencia con que muta el virus SARS-CoV-2, la eficacia de las vacunas decrece rápidamente con el tiempo. Para contrarrestar este efecto, los fabricantes propusieron la inyección de dosis de refuerzo regulares y desarrollaron vacunas basadas en variantes más recientes.
En 2020 se lanzó una carrera entre diversas empresas farmacéuticas y centros de investigación para producir vacunas que pusiesen fin a la pandemia. Para febrero de 2021, diez vacunas habían sido autorizadas para uso público por al menos una autoridad reguladora competente. Además, había unas 70 vacunas candidatas en investigación clínica, de las cuales 17 en ensayos de fase I, 23 en ensayos de fase I-II, 6 en ensayos de fase II y 20 en ensayos de fase III.[212] Las vacunas contra la COVID-19, se pueden clasificar según el vector que utilizan para introducir el material del SARS-CoV-2. El vector puede ser una versión inactivada del propio coronavirus, otro virus (generalmente un adenovirus) al que se le ha insertado ARN del SARS-CoV-2, o bien ARN mensajero solo.
Las vacunas que se encuentran en uso en la actualidad son las:
- Vacunas de ARN mensajero: el tozinamerán de Pfizer-BioNTech y el elasomerán de Moderna.
- Vacunas de coronavirus inactivado: BBIBP-CorV/Vero Cell de Sinopharm, Covaxin de Bharat Biotech, CoronaVac de Sinovac Biotech y WIBP-CorV de Sinopharm.
- Vacunas de otros vectores virales: Sputnik V del Instituto Gamaleya, Covishield/Vaxzevria de Oxford-AstraZeneca, Convidecia/PakVak de CanSino Biologics y Jcovden de Janssen-J&J.
- Vacunas de subunidades o vacuna de antígenos peptídicos: EpiVacCorona del Instituto Vector, Abdala del Centro de Ingeniería Genética y Biotecnología de Cuba y Soberana 02 del Instituto Finlay de Vacunas.
No es posible comparar directamente estas vacunas entre sí porque las características de los respectivos estudios son distintas, pero, en general, todas las vacunas incluidas en la lista OMS de uso en emergencias son muy eficaces para prevenir los cuadros clínicos graves y la hospitalización por COVID‑19.[213]
Las diferentes vacunas precisan de diferentes temperaturas de conservación. Mientras que las vacunas de adenovirus o coronavirus inactivados se conservan en refrigeradores, las de ARN mensajero requieren congeladores a -20 °C (Moderna) o incluso a -80 °C (Pfizer), lo cual complica su distribución.[214][215][211] En 2021, debido a la capacidad de producción inicialmente limitada de los fabricantes de vacunas, los gobiernos de estados compitieron entre sí por acaparar vacunas [216] y tuvieron que implementar planes de distribución por etapas que daban prioridad a la población de riesgo, como los ancianos, y a las personas con alto grado de exposición y transmisión, como los trabajadores sanitarios.[217][218] El desarrollo de vacunas se convirtió en una prioridad nacional para la administración Trump, que aceleró el desarrollo de vacunas por sus empresas (Operación Warp Speed) mientras lanzaba una campaña encubierta de desinformación contra la vacuna china CoronaVac.[219] Para finales de 2022, la expansión de la capacidad de producción industrial y la caída de la demanda llevaron por el contrario a disputas para deshacerse de lotes de vacunas.[220]
Hasta diciembre de 2020, los países habían comprado por adelantado más de 10 mil millones de dosis de vacunas;[221] de ellas, aproximadamente, la mitad habían sido adquiridas por países de ingresos altos que representaban el 14% de la población mundial.[222] En el consejo del Acuerdo sobre los ADPIC, que regula la propiedad intelectual y patentes dentro de la OMC, la India y Sudáfrica presentaron, en octubre de 2020, una propuesta para la suspensión temporal — mientras dure la pandemia — de los medicamentos, vacunas e instrumentación médica de uso en el tratamiento contra la COVID-19. A esta propuesta se opusieron principalmente los países ricos, entre ellos Estados miembros de la Unión Europea, los Estados Unidos, el Reino Unido y Brasil.[223][224][225][215][226] En mayo de 2021, la propuesta alcanzó el apoyo de más de cien países, y el 5 de mayo los Estados Unidos dieron la sorpresa al anunciar que apoyaban la propuesta de suspensión de patentes, si bien solo en relación con la vacunas.[227]
Para el 6 de enero de 2022, se habían administrado 9 370 millones de dosis de las vacunas contra la COVID-19, distribuidas entre el 59% de la población mundial.[228]Los gobiernos de varios países decretaron la obligación de vacunar a toda o parte de la población, o impusieron restricciones y discriminaciones a las personas no vacunadas, lo cual generó movimientos de protesta.[229][230]La vacuna de Pfizer-BioNTech batió el récord de ventas de un medicamento, con casi 70.000 millones de euros ingresados entre 2021 y 2022, mientras que Moderna vendió vacunas por valor de más de 34.000 millones en el mismo periodo.[231]
A fecha de marzo de 2023, la Organización Mundial de la Salud aconseja priorizar la administración de dosis de refuerzo a las personas de riesgo, principalmente personas ancianas, inmunodeprimidas o con comorbilidades graves. Por el contrario, para los menores de 17 años sanos la OMS insta a los estados a que reconsideren la necesidad de vacunarlos dado el escaso beneficio sanitario que les aporta la vacuna.[232]Tras vacunarse
[editar]Cuando alguien ha sido vacunado contra la COVID (ha recibido todas las dosis necesarias de la vacuna, y ha pasado un tiempo establecido), todavía es posible transmitir la enfermedad, aunque las posibilidades quedan bastante reducidas (según algunas investigaciones).[78][233] Además, las vacunas fallan en una pequeña proporción de la gente vacunada.
Así que se recomienda que la población siga realizando resoluciones preventivas (lavarse las manos con jabón, ponerse mascarilla, mantener la distancia social, etc.) para evitar los contagios, especialmente hacia gente vulnerable. Las precauciones acabarían cuando los peligros de la pandemia estén oficialmente terminados.
En lo referente al embarazo, aunque no se han hecho pruebas suficientes, 23 mujeres quedaron embarazadas durante el ensayo clínico de la vacuna Pfizer y ninguna de ellas mostró ningún efecto adverso. Sin embargo, la Food and Drug Administration (FDA) recomienda que las mujeres embarazadas o lactantes consulten con sus respectivos médicos a la hora de decidir si deben vacunarse. Es importante recalcar que, si una mujer está en proceso de búsqueda del embarazo, la vacuna no afectará a su fertilidad en ningún caso.[234]
Actualmente (agosto 2021), existe la recomendación de vacunar a toda mujer embarazada.[235]
Tratamiento
[editar]Varios tratamientos experimentales contra el covid-19 están actualmente en desarrollo o han sido aprobados en al menos un país:
- la fluvoxamina, un antidepresivo barato y abundante;[236]
- antivirales como el remdesivir (de Gilead),[237] el molnupiravir (desarrollado por Merck),[238] y el PF-07321332 (desarrollado por Pfizer).[239][240]
- la transfusión de plasma sanguíneo de donantes que ya han pasado la enfermedad.[241]
Otros tratamientos que se consideraron prometedores durante los primeros meses de la pandemia, como la hidroxicloroquina y el lopinavir/ritonavir, resultaron después ser inefectivos o incluso perjudiciales.[242] La colchicina, un antiinflamatorio, ha dado resultados inciertos.[243]
Tratamientos en desarrollo
[editar]La investigación para encontrar un tratamiento eficaz comenzó en enero de 2020.[244] El Centro Chino para el Control y Prevención de Enfermedades empezó a comprobar, a finales de enero, la eficacia de algunos tratamientos eficaces preexistentes contra la neumonía en pacientes con COVID-19.[245] Se han hecho pruebas también con medicamentos como el Remdesivir, un inhibidor de la ARN polimerasa,[246][247][248][249] y con interferón beta.[249]
Recientes estudios han revelado moléculas de adhesión intercelulares (como E-Selectina) implicadas en el reclutamiento de células inmunes en el COVID crítico, de manera que se están estudiando como posibles dianas terapéuticas.[250]
Antivirales
[editar]El 23 de enero de 2020 Gilead Sciences estaba en comunicación con investigadores y médicos en los Estados Unidos y China sobre el brote en curso de coronavirus de Wuhan y el uso potencial del Remdesivir como tratamiento de investigación.[251]
A fines de enero de 2020, investigadores médicos chinos expresaron su intención de comenzar las pruebas clínicas con remdesivir, cloroquina y lopinavir / ritonavir, que parecían tener efectos inhibitorios sobre el SARS-CoV-2 a nivel celular en experimentos exploratorios in vitro.[252] La nitazoxanida se ha recomendado para estudios posteriores in vivo luego de demostrar una inhibición de baja concentración de SARS-CoV-2.[253] El 2 de febrero de 2020, médicos de Tailandia afirmaron haber tratado a un paciente con éxito con una combinación de lopinavir / ritonavir y el medicamento contra la influenza oseltamivir.[254][255] El 5 de febrero, China comenzó a patentar el uso de remdesivir contra la enfermedad.[256][257][258][259][257][256] En marzo se están llevando a cabo ensayos clínicos de fase 3 en los Estados Unidos, China e Italia con remdesivir.[260][261][262] En abril, se anunció que la ivermectina inhibe la replicación del SARS-CoV-2 in vitro[263] Los metanálisis basados en 18 ensayos de tratamiento controlados aleatorios de ivermectina en COVID-19 han encontrado reducciones grandes y estadísticamente significativas en la mortalidad, el tiempo hasta la recuperación clínica y el tiempo hasta la eliminación viral.[264]
A finales de enero, el Ministerio de Salud de Rusia identificó tres medicamentos para adultos que podrían ayudar a tratar la enfermedad. Son ribavirina, lopinavir/ritonavir e interferón beta-1b. Estos fármacos se usan habitualmente para tratar la hepatitis C, infección por VIH y la esclerosis múltiple, respectivamente. El ministerio ofreció a los hospitales rusos descripciones y guías sobre el mecanismo de acción del tratamiento y las dosis recomendadas.[265] En febrero, China comenzó a usar triazavirin, un fármaco de 2014 desarrollado en Rusia, con el objetivo de comprobar si es efectivo en el control de la enfermedad. Este fármaco fue creado en la Universidad Federal de los Urales en Ekaterimburgo para tratar la gripe H5N1 (gripe aviar). Se ha utilizado contra COVID-19 debido a la similitud entre las dos enfermedades. El fármaco también parece ser efectivo contra la fiebre del valle del Rift y el virus del Nilo Occidental, entre otras.[266]
El 18 de marzo un artículo informa que el tratamiento con lopinavir/ritonavir da negativo en pruebas clínicas con 199 pacientes en China. No hay beneficios.[267]
Investigadores chinos descubrieron que Arbidol, un medicamento antiviral utilizado para tratar la gripe, podría combinarse con Darunavir, un medicamento empleado en el tratamiento del VIH, para el tratamiento de pacientes con coronavirus.[268][269]
El fosfato de cloroquina ha demostrado una eficacia aparente en el tratamiento de la neumonía asociada a COVID-19. En pruebas clínicas con 100 pacientes se encontró que es superior al tratamiento de control para inhibir la exacerbación de la neumonía, mejorar los hallazgos de las imágenes pulmonares, promover una conversión negativa al virus y acortar la enfermedad. Resultados de investigación mostraron que la proteína ORF8 del SARS-CoV-2 y la glicoproteína de superficie podrían unirse a la porfirina, respectivamente, mientras que las proteínas del SARS-CoV-2 orf1ab, ORF10 y ORF3a podrían atacar de forma coordinada el hemo para disociar el hierro para formar la porfirina. El mecanismo interfirió seriamente con la vía anabólica normal del hemo en el cuerpo humano y esto produce una enfermedad humana. Según el análisis de validación de estos hallazgos, la cloroquina podría evitar que orf1ab, ORF3a y ORF10 ataquen el hemo para formar la porfirina, e inhibir la unión de ORF8 y glucoproteínas de superficie a las porfirinas en cierta medida.[270][271][272]
Investigadores de la Universidad Noruega de Ciencia y Tecnología (NTNU) han creado una base de datos con 120 agentes antivirales de amplio espectro seguros para las personas e identificaron 31 candidatos a fármacos para el tratamiento de SARS-CoV-2.[273]
El Centro Nacional de Desarrollo Biotecnológico de China afirmó el 17 de marzo que el antiviral Favipiravir, un inhibidor de la ARN polimerasa,[274] mostró resultados positivos en un estudio de casos y controles con 80 pacientes en el Hospital Popular n.º 3 de Shenzhen, los que recibieron tratamiento con Favipiravir dieron negativo dentro de un periodo más reducido de tiempo en comparación con los del grupo de control, y recomienda que se incluya en el tratamiento.[275][276]
Estudios recientes han demostrado que el cebado inicial de la proteína de pico por la proteasa transmembrana serina 2 (TMPRSS2) es esencial para la entrada de SARS-CoV-2, SARS-CoV y MERS-CoV a través de la interacción con el receptor ACE2.[277][278] Estos hallazgos sugieren que el inhibidor de TMPRSS2 Camostat aprobado para uso clínico en Japón para inhibir la fibrosis en la enfermedad hepática y renal, la esofagitis por reflujo postoperatorio y la pancreatitis podrían constituir una opción de tratamiento eficaz fuera de etiqueta.
La hidroxicloroquina, un derivado menos tóxico de cloroquina, sería más potente para inhibir la infección por SARS-CoV-2 in vitro.[279][280] El 16 de marzo de 2020, una importante autoridad francesa y asesor del Gobierno francés sobre COVID-19, el profesor Didier Raoult del Instituto Universitario Hospitalario de Enfermedades Infecciosas (IHU-Méditerranée infection) en Marsella (Bouches-du-Rhône, Provenza-Alpes-Côte d 'Azur), anunció que un ensayo con 24 pacientes del sureste de Francia había demostrado que la cloroquina es un tratamiento efectivo para COVID-19.[281][282] Se administraron 600 mg de hidroxicloroquina (marca Plaquenil) a estos pacientes todos los días durante 10 días. Esto condujo a una «aceleración rápida y efectiva de su proceso de curación, y una fuerte disminución en la cantidad de tiempo que permanecieron contagiosos».[281] Si bien la cloroquina tiene un largo historial de seguridad, los pacientes fueron monitorizados de cerca para detectar interacciones farmacológicas y posibles efectos secundarios graves. El profesor Raoult dijo: «Incluimos a todos los que estaban de acuerdo [para ser tratados], que era casi todos. Dos ciudades en el protocolo, Niza y Aviñón, nos dieron pacientes [infectados] que aún no habían recibido tratamiento... Pudimos determinar que los pacientes que no habían recibido Plaquenil (el medicamento que contiene hidroxicloroquina) seguían siendo contagiosos después de seis días, pero de los que habían recibido Plaquenil, después de seis días, solo el 25% seguía siendo contagioso».[281] En Australia, el director del Centro de Investigación Clínica de la Universidad de Queensland, el profesor David Paterson, anunció su intención de realizar una gran investigación clínica. ensayo de la eficacia de la cloroquina y remedesivir como tratamientos para COVID-19.[283] El ensayo compararía una droga, contra la otra droga, contra la combinación de las dos drogas. El profesor Paterson esperaba comenzar a inscribir pacientes a fines de marzo de 2020.[283]
Un estudio limitado francés muestra que la hidroxicloroquina combinada con la azitromicina es más rápida que la hidroxicloroquina sola para transformar a los pacientes con COVID-19 a negativo.[284] Esta combinación no está indicada para el tratamiento del COVID-19 y ha demostrado tener efectos secundarios graves.[285]
El mesilato de nafamostat (nombre de marca: Fusan), medicamento utilizado para tratar la pancreatitis aguda, puede bloquear efectivamente el proceso de entrada viral requerido que el nuevo coronavirus (SARS-CoV-2) usa para propagarse y causar enfermedad (COVID-19). La Universidad de Tokio planea lanzar ensayos clínicos en abril de 2020 para evaluar la efectividad de estos dos medicamentos para tratar COVID-19.[286]
Fujifilm anuncia el inicio de un ensayo clínico de fase III del medicamento antiviral contra la influenza "Avigan Tablet" (nombre genérico: favipiravir).[287]
Contra la tormenta de citoquinas
[editar]El tocilizumab (un anticuerpo monoclonal) ha sido incluido en las pautas de tratamiento por la Comisión Nacional de Salud de China después de que se completó un pequeño estudio.[288][289] Se está sometiendo a una prueba no aleatoria de fase 2 a nivel nacional en Italia después de mostrar resultados positivos en personas con enfermedad grave.[290][291] En combinación con un análisis de sangre de ferritina en suero para identificar tormentas de citoquinas, está destinado a contrarrestar tales desarrollos, que se cree que son la causa de la muerte en algunas personas afectadas.[292][293] El antagonista del receptor de interleucina-6 fue aprobado por la FDA para el tratamiento contra el síndrome de liberación de citoquinas inducido por una causa diferente, la terapia con células CAR T, en 2017.[294]
El Instituto Feinstein de Northwell Health anunció en marzo un estudio sobre "un anticuerpo humano que puede prevenir la actividad" de IL-6. Llamado sarilumab desarrollado en conjunto por Regeneron Pharmaceuticals y Sanofi.[295]
El NIH tiene unas directrices sobre el uso del tocilizumab en el tratamiento de COVID-19:[296]
El Panel recomienda el uso de tocilizumab a (dosis única intravenosa de 8 mg / kg de peso corporal real, hasta 800 mg) en combinación con dexametasona (6 mg al día durante un máximo de 10 días) b en ciertos pacientes hospitalizados que presentan síntomas rápidos. descompensación respiratoria por COVID-19. c Los pacientes incluidos en esta población son:Pacientes recientemente hospitalizados que han sido ingresados en la unidad de cuidados intensivos (UCI) dentro de las 24 horas anteriores y que requieren ventilación mecánica invasiva, ventilación mecánica no invasiva (VNI), u oxígeno a alto flujo por cánula nasal de (HFNC) (> 0,4 FiO 2 / 30 L / min de flujo de oxígeno) (BIIa) ; o Pacientes hospitalizados recientemente (no en la UCI) con necesidades de oxígeno en rápido aumento que requieren VNI o HFNC y tienen marcadores de inflamación significativamente aumentados (BIIa) ( Nota : el criterio de inclusión del ensayo RECOVERY para la inflamación fue proteína C reactiva [PCR] ≥75 mg / L; consulte los detalles a continuación). Para los pacientes hospitalizados con hipoxemia que requieren un suplemento de oxígeno convencional, el Panel recomienda usar una de las siguientes opciones: remdesivir (BIIa), dexametasona más remdesivir (BIII) o dexametasona sola (BI) (ver Manejo terapéutico de adultos con COVID-19).
No hay pruebas suficientes para especificar cuál de estos pacientes se beneficiaría de la adición de tocilizumab. Algunos miembros del Panel también darían tocilizumab a pacientes que exhiben necesidades de oxígeno en rápido aumento mientras toman dexametasona y tienen una PCR ≥ 75 mg / L pero que aún no requieren VNI o HFNC, como se describió anteriormente.
En marzo de 2021 la Cochrane Library publicó una revisión sistemática sobre el tocilizumad en el tratamiento del COVID19[297]
Trasplante pulmonar
[editar]En pacientes con síndrome respiratorio agudo severo, que no responden a tratamiento y con criterios de afectación pulmonar con fibrosis, ya se ha publicado resultados sobre trasplante pulmonar[298] Los hallazgos de este informe muestran que el trasplante de pulmón es la única opción para la supervivencia en algunos pacientes con SDRA asociado a COVID-19 grave que no se resuelve, y que el procedimiento se puede realizar con éxito, con buenos resultados tempranos después del trasplante, en pacientes cuidadosamente seleccionados.
Terapia pasiva de anticuerpos
[editar]
Se está investigando el uso de donaciones de plasma sanguíneo de personas que ya se han recuperado de la COVID-19,[299] una estrategia que se aplicó con éxito contra la gripe de 1918 y que se ha probado para el SARS, un primo anterior de COVID-19[299] y otras enfermedades como la fiebre hemorrágica argentina. El mecanismo de acción es que los anticuerpos producidos naturalmente ("suero convaleciente") en el sistema inmune de aquellos que ya se han recuperado, se transfieren directamente a las personas que los necesitan.[299] Se proporciona así una forma de inmunización no basada en vacuna. Esta terapia fue autorizada por la FDA estadounidense en agosto de 2020 como tratamiento de emergencia contra la COVID-19.[300] El primer ensayo clínico completo, publicado en enero de 2021, concluyó que la aplicación de transfusiones de plasma durante la fase inicial de síntomas leves redujo la gravedad de la enfermedad en un 60% de los casos.[301][241]
Una versión más compleja de esta terapia consiste en sintetizar en laboratorio los anticuerpos contra la COVID-19, llamados "monoclonales", para después inyectárselos a los pacientes.,[299][302] Varias empresas farmacéuticas, como Vir Biotechnology, han evaluado la efectividad contra el virus SARS-Cov-2 de anticuerpos monoclonales previamente identificados contra otros virus.[303] En marzo de 2020, se halló un anticuerpo monoclonal humano que bloquea la infección por SARS-CoV-2.[304][305] Mientras que las transfusiones de plasma son muy baratas y sencillas de realizar, el tratamiento con anticuerpos monoclonales costaría decenas de miles de euros por paciente.[306]
Posición de los NIH sobre el uso de los anticuerpos monoclonales en el tratamiento de la infección por SARS-CoV-2[307]
Véase también
[editar]- Pandemia de COVID-19
- Síndrome respiratorio agudo grave (SARS)
- Síndrome respiratorio de Oriente Medio (MERS)
- Orthocoronavirinae
Enlaces externos
[editar]- Base de datos en Clinical Trials
- Datos SAR-COV-2
- COVID-19 Pubmed (118.397 artículos a fecha 31-03-2021)
- Novedades en tratamiento
- Manejo terapéutico de adulto con COVID-19
- Base de datos de los NIH estadounidenses sobre tratamientos en desarrollo contra el COVID-19
- Línea de tiempo de conocimiento inmunlógico
- Recursos COVI-19 en la Cochrane
Notas
[editar]- ↑ Acrónimo proveniente del inglés coronavirus disease 2019[4] (‘enfermedad por coronavirus de 2019’). Según la Real Academia Española, aunque el uso en femenino («la COVID-19») está justificado por la formación del acrónimo, que se refiere a una enfermedad, el uso mayoritario en masculino («el COVID-19») se considera plenamente válido.[5] Por otro lado, la Fundéu señala que se puede lexicalizar el nombre en textos generales pasándolo a minúsculas como «covid-19» —no «Covid-19», con mayúscula inicial, pues se trata de un nombre común—, y prefiere el uso del femenino.[6]
- ↑ Si bien tal denominación es ampliamente usada,[6][7] padecer la COVID-19, como sucede con otras infecciones por coronavirus, no implicaría necesariamente desarrollar neumonía.[8][9][10]
Referencias
[editar]- ↑ a b c d e f
- ↑ «Enfermedad por nuevo coronavirus, COVID-19. Información para la ciudadanía. ¿Qué puedo hacer para protegerme del nuevo coronavirus y otros virus respiratorios?». Ministerio de Sanidad (España). Archivado desde el original el 10 de marzo de 2020. Consultado el 4 de marzo de 2020.
- ↑ «Los nombres de la enfermedad por coronavirus (COVID-19) y del virus que la causa». who.int. Organización Mundial de la Salud. Consultado el 3 de noviembre de 2020.
- ↑ Organización Mundial de la Salud (OMS), ed. (11 de febrero de 2020). «Intervención del Director General de la OMS en la conferencia de prensa sobre el 2019-nCoV del 11 de febrero de 2020». who.int. Archivado desde el original el 20 de febrero de 2020. Consultado el 11 de febrero de 2020.
- ↑ «Crisis del COVID-19: sobre la escritura de «coronavirus»». Real Academia Española. 19 de marzo de 2020.
- ↑ a b c d e «Coronavirus, claves de escritura». Fundéu BBVA. 29 de enero de 2020. Consultado el 20 de marzo de 2020.
- ↑ Comisión Nacional de la Salud (China), ed. (7 de febrero de 2020). «国家卫生健康委关于新型冠状病毒肺炎暂命名事宜的通知通知» (en chino). Archivado desde el original el 16 de febrero de 2020. Consultado el 11 de febrero de 2020.
- ↑ «Infecciones por coronavirus». Medline Plus (Biblioteca Nacional de Medicina de los Estados Unidos). 2 de marzo de 2020. Archivado desde el original el 5 de marzo de 2020. Consultado el 4 de marzo de 2020. «Muchas de las personas con COVID-19 tienen neumonía en ambos pulmones. [...] Generalmente [los coronavirus] causan infecciones leves a moderadas en las vías respiratorias superiores, como el resfriado común. Pero también pueden causar enfermedades más graves, como bronquitis y neumonía.»
- ↑ «¿Qué se sabe sobre el coronavirus? Síntomas, diagnóstico, letalidad...». El País. 27 de febrero de 2020. Archivado desde el original el 28 de febrero de 2020. Consultado el 4 de marzo de 2020. «El virus infecta las vías respiratorias y causa síntomas que van desde un cuadro leve (tos seca, fiebre...) a insuficiencia respiratoria aguda y neumonías potencialmente mortales. La enfermedad asociada se ha denominado Covid-19.»
- ↑ «¿Cuáles son las diferencias entre el coronavirus y una gripe?». The New York Times. 2 de marzo de 2020. Archivado desde el original el 3 de marzo de 2020. Consultado el 4 de marzo de 2020. «La neumonía es común entre los pacientes con coronavirus, incluso entre aquellos cuyos casos no son graves.»
- ↑ a b c Gorbalenya, A. E.; Baker, S. C.; Baric, R. S.; de Groot, R. J.; Drosten, C.; Gulyaeva, A. A.; Haagmans, B. L.; Lauber, C.; Leontovich, A. M.; Neuman, B. M.; Penzar, D.; Poon, L. L. M.; Samborskiy, D.; Sidorov, I. A.; Sola, I.; Ziebuhr, J. «Severe acute respiratory syndrome-related coronavirus: The species and its viruses – a statement of the Coronavirus Study Group». bioRxiv (en inglés). doi:10.1101/2020.02.07.937862. Archivado desde el original el 11 de febrero de 2020. Consultado el 11 de febrero de 2020.
- ↑ «Coronavirus disease named Covid-19». BBC News (en inglés británico). 11 de febrero de 2020. Archivado desde el original el 11 de febrero de 2020. Consultado el 11 de febrero de 2020.
- ↑ a b LaMotte, Sandee (20 de marzo de 2020). «Síntomas del coronavirus: esta es la lista completa para saber cuándo pedir ayuda». CNN en español. Archivado desde el original el 21 de marzo de 2020. Consultado el 2 de abril de 2020.
- ↑ Attal, Nadine; Martinez, Valéria; Bouhassira, Didier (January/February 2021). «Potential for increased prevalence of neuropathic pain after the COVID-19 pandemic». PAIN Reports (en inglés estadounidense) 6 (1): e884. ISSN 2471-2531. doi:10.1097/PR9.0000000000000884. Consultado el 17 de abril de 2021.
- ↑ Centro Europeo para la Prevención y Control de Enfermedades (ECDC), ed. (9 de febrero de 2020). «Q & A on novel coronavirus» (en inglés). Archivado desde el original el 11 de febrero de 2020. Consultado el 11 de febrero de 2020.
- ↑ Australian Government Department of Health, ed. (21 de enero de 2020). «Novel coronavirus (2019-nCoV)» (en inglés). Archivado desde el original el 9 de febrero de 2020. Consultado el 11 de febrero de 2020.
- ↑ Centros para el Control y Prevención de Enfermedades (EE. UU.), ed. (11 de febrero de 2020). «Coronavirus Disease 2019 (COVID-19)» (en inglés estadounidense). Archivado desde el original el 25 de marzo de 2020. Consultado el 23 de marzo de 2020.
- ↑ El Mundo (España), ed. (24 de marzo de 2020). «La sepsis causa la mayoría de las muertes por coronavirus». Archivado desde el original el 24 de marzo de 2020. Consultado el 24 de marzo de 2020.
- ↑ Fox, Steven; Vashisht, Rishik; Siuba, Matthew; Dugar, Siddharth (17 de julio de 2020). «Evaluation and management of shock in patients with COVID-19». Cleveland Clinic Journal of Medicine (en inglés). ISSN 0891-1150. PMID 32680896. doi:10.3949/ccjm.87a.ccc052. Consultado el 28 de diciembre de 2021.
- ↑ «Estimating mortality from COVID-19». www.who.int (en inglés). Consultado el 15 de diciembre de 2021.
- ↑ CDC (11 de febrero de 2020). «El COVID-19 y su salud». Centers for Disease Control and Prevention. Consultado el 21 de enero de 2023.
- ↑ a b Álef Libera el Conocimiento, ed. (11 de octubre de 2013). «Carl Flügge y las gotas de saliva que se expulsan al hablar». Archivado desde el original el 13 de septiembre de 2016. Consultado el 22 de marzo de 2020.
- ↑ «Persistencia del virus SARS-CoV-2 en aerosol y superficies». Resumen de: Neeltje van Doremalen, Trenton Bushmaker, Dylan H. Morris, Myndi G. Holbrook, et al.: «Aerosol and surface stability of HCoV-19 (SARS-CoV-2) compared to SARS-CoV-1», https://dx.doi.org/10.1056/NEJMc2004973, The New England Journal of Medicine (IntraMed). 12 de marzo de 2020. Archivado desde el original el 1 de abril de 2020. Consultado el 1 de abril de 2020. «Nuestros resultados indican que la transmisión de SARS-CoV-2 en aerosol y fómites es plausible, ya que el virus puede permanecer viable e infeccioso en aerosoles durante horas y en superficies hasta días.»
- ↑ a b El Taller de Comunicación y Cía S.Coop. P., ed. (marzo de 2020). «Recomendaciones básicas de la OMS para protegerse frente al coronavirus». www.geriatricarea.com. Archivado desde el original el 12 de marzo de 2020. Consultado el 1 de abril de 2020.
- ↑ a b Peng, Xian; Xu, Xin; Li, Yuqing; Cheng, Lei; Zhou, Xuedong; Ren, Biao (3 de marzo de 2020). «Transmission routes of 2019-nCoV and controls in dental practice». International Journal of Oral Science (en inglés) 12 (1): 1-6. ISSN 2049-3169. doi:10.1038/s41368-020-0075-9. Consultado el 9 de marzo de 2020.
- ↑ «Evaluación riesgo de trasmisión de SARS-CoV-2».
- ↑ Greenhalgh, Trisha; Jimenez, Jose L.; Prather, Kimberly A.; Tufekci, Zeynep; Fisman, David; Schooley, Robert (15 de abril de 2021). «Ten scientific reasons in support of airborne transmission of SARS-CoV-2». The Lancet (en inglés) 0 (0). ISSN 0140-6736. doi:10.1016/S0140-6736(21)00869-2. Consultado el 16 de abril de 2021.
- ↑ «Transmission of COVID-19». European Centre for Disease Prevention and Control (en inglés). Consultado el 15 de diciembre de 2021.
- ↑ a b c d e f g h i Organización Mundial de la Salud (OMS), ed. (2020). «Brote de enfermedad por coronavirus (COVID-19): orientaciones para el público». Archivado desde el original el 1 de abril de 2020. Consultado el 15 de marzo de 2020.
- ↑ Centros para el Control y Prevención de Enfermedades (EE. UU.), ed. (31 de enero de 2020). «Symptoms of Novel Coronavirus (2019-nCoV)» (en inglés). Archivado desde el original el 30 de enero de 2020. Consultado el 2 de febrero de 2020.
- ↑ Lai, C. C.; Shih, T. P.; Ko, W. C.; Tang, H. J.; Hsueh, P. R. (febrero de 2020). «Severe acute respiratory syndrome coronavirus 2 (SARS-CoV-2) and coronavirus disease-2019 (COVID-19): The epidemic and the challenges». International Journal of Antimicrobial Agents (en inglés): 105924. ISSN 0924-8579. PMID 32081636. doi:10.1016/j.ijantimicag.2020.105924.
- ↑ Velavan, Thirumalaisamy P.; Meyer, Christian G. (12 de febrero de 2020). «The COVID-19 epidemic». Tropical Medicine & International Health (en inglés) 25 (3): 278-280. ISSN 1365-3156. PMID 32052514. doi:10.1111/tmi.13383.
- ↑ Anderson, Roy M.; Heesterbeek, Hans; Klinkenberg, Don; Hollingsworth, T. Déirdre (marzo de 2020). «How will country-based mitigation measures influence the course of the COVID-19 epidemic?». The Lancet (en inglés) 395 (10228): 931-934. PMID 32164834. doi:10.1016/S0140-6736(20)30567-5. Consultado el 4 de abril de 2020.
- ↑ Europa Press, ed. (26 de marzo de 2020). «La transmisión del Covid-19 se produce 1 o 2 días antes del inicio de síntomas y podría seguir en verano». www.infosalus.com. Archivado desde el original el 27 de marzo de 2020. Consultado el 1 de abril de 2020.
- ↑ Special Broadcasting Service (SBS), ed. (30 de enero de 2020). «Do you need to wear a mask to protect yourself from the coronavirus?» (en inglés). Archivado desde el original el 30 de enero de 2020. Consultado el 11 de febrero de 2020.
- ↑ Europa Press, ed. (30 de marzo de 2020). «La OMS asegura que el Covid-19 no se transmite por el aire». www.infosalus.com. Archivado desde el original el 30 de marzo de 2020. Consultado el 1 de abril de 2020.
- ↑ «¿Por qué la OMS cambió la recomendación sobre el tapabocas?». El Espectador. 5 de abril de 2020. Consultado el 9 de abril de 2020.
- ↑ CNN, ed. (31 de marzo de 2020). «Un número cada vez más grande de expertos de salud dice que las personas deberían usar mascarillas en medio de la crisis del nuevo coronavirus». Archivado desde el original el 1 de abril de 2020. Consultado el 2 de abril de 2020.
- ↑ British Broadcasting Corporation (BBC), ed. (4 de abril de 2020). «La autoridad sanitaria en EE.UU. recomienda el uso de mascarillas contra el coronavirus pero Trump se niega a imponer la medida». BBC News Mundo. Archivado desde el original el 4 de abril de 2020. Consultado el 4 de abril de 2020.
- ↑ «Guía para el uso de mascarillas».
- ↑ «Genoma completo en GENBANK».
- ↑ a b c d e f Hui, D. S.; Azhar, E. I.; Madani, T. A.; Ntoumi, F.; Kock, R.; Dar, O.; Ippolito, G.; Mchugh, T. D.; Memish, Z. A.; Drosten, C.; Zumla, A.; Petersen, E. (14 de enero de 2020, versión en línea; febrero de 2020, versión impresa). «The continuing 2019-nCoV epidemic threat of novel coronaviruses to global health – The latest 2019 novel coronavirus outbreak in Wuhan, China». International Journal of Infectious Diseases (en inglés) 91: 264-266. ISSN 1201-9712. PMID 31953166. doi:10.1016/j.ijid.2020.01.009.
- ↑ a b c Organización Mundial de la Salud (OMS), ed. (12 de enero de 2020). «Nuevo coronavirus - China». www.who.int. Archivado desde el original el 21 de enero de 2020. Consultado el 27 de enero de 2020.
- ↑ Branswell, Helen (23 de enero de 2020). «It’s been sequenced. It’s spread across borders. Now the new pneumonia-causing virus needs a name». STAT (en inglés). Archivado desde el original el 23 de enero de 2020. Consultado el 30 de marzo de 2020.
- ↑ Organización Mundial de la Salud (OMS), ed. (11 de febrero de 2020). «WHO Director-General's remarks at the media briefing on 2019-nCoV on 11 February 2020». who.int (en inglés). Archivado desde el original el 12 de febrero de 2020. Consultado el 11 de febrero de 2020.
- ↑ Organización Mundial de la Salud (OMS), ed. (30 de enero de 2020). «Novel Coronavirus (2019-nCoV). Situation Report - 10» (en inglés). Archivado desde el original el 30 de enero de 2020. Consultado el 30 de marzo de 2020.
- ↑ «La neumonía de Wuhan ya ha provocado más muertes que el SARS». Agencia EFE. 9 de febrero de 2020.
- ↑ «¿Qué se sabe del coronavirus de Wuhan?». BBC. 10 de abril de 2020.
- ↑ «Coronavirus: por qué hay pocos niños contagiados con la neumonía de Wuhan». BBC. 11 de febrero de 2020.
- ↑ «Alocución del Director General de la OMS del 11 de febrero de 2020».
- ↑ «Novel coronavirus named 'Covid-19': WHO». Today (en inglés). 12 de febrero de 2020. Archivado desde el original el 21 de marzo de 2020. Consultado el 11 de febrero de 2020.
- ↑ «Coronavirus: covid-19, la enfermedad del nuevo virus surgido en China ya tiene nombre oficial». British Broadcasting Corporation (BBC). 11 de febrero de 2020. Archivado desde el original el 24 de febrero de 2020. Consultado el 31 de marzo de 2020.
- ↑ «¿El o la COVID-19? La RAE explica el género del coronavirus». Público. 27 de marzo de 2020. Consultado el 23 de junio de 2020.
- ↑ «"el/la COVID-19", nombre de la enfermedad del coronavirus». Fundéu. 12 de enero de 2021. Consultado el 17 de abril de 2022.
- ↑ «la COVID-19, nombre de la enfermedad del coronavirus». FUNDEU. 12 de febrero de 2020. Consultado el 29 de noviembre de 2020.
- ↑ «La RAE responde: ¿Cómo se dice “la” o “el” Covid-19?». La100.cienradios.com. 14 de abril de 2020. Consultado el 29 de noviembre de 2020.
- ↑ The 2019-nCoV Outbreak Joint Field Epidemiology Investigation Team; Li, Qun (1 de enero de 2020). «An Outbreak of NCIP (2019-nCoV) Infection in China — Wuhan, Hubei Province, 2019−2020». China CDC Weekly 2 (5): 79-80. Archivado desde el original el 22 de enero de 2020. Consultado el 8 de febrero de 2020 – via weekly.chinacdc.cn.
- ↑ International Society for Infectious Diseases, ed. (28 de marzo de 2020). «PRO/AH/EDR> COVID-19 update (59): global, cruise ship, more countries, WHO». ProMed (en inglés). Archivado desde el original el 28 de marzo de 2020. Consultado el 1 de abril de 2020.
- ↑ «Coronavirus: China reports 17 new cases of Sars-like mystery virus». The Guardian (en inglés). Agence France-Presse (AFP). 19 de enero de 2020. ISSN 0261-3077. Archivado desde el original el 19 de enero de 2020. Consultado el 19 de enero de 2020.
- ↑ Organización Mundial de la Salud (OMS), ed. (30 de enero de 2020). «Declaración sobre la segunda reunión del Comité de Emergencias del Reglamento Sanitario Internacional (2005) acerca del brote del nuevo coronavirus (2019 nCoV)». www.who.int. Archivado desde el original el 20 de febrero de 2020. Consultado el 11 de febrero de 2020.
- ↑ British Broadcasting Corporation (BBC), ed. (30 de enero de 2020). «Coronavirus: Death toll rises as virus spreads to every Chinese region». bbc.co.uk (en inglés). Archivado desde el original el 30 de enero de 2020. Consultado el 18 de marzo de 2020.
- ↑ Organización Mundial de la Salud (OMS), ed. (11 de marzo de 2020). «Alocución de apertura del Director General de la OMS en la rueda de prensa sobre la COVID-19 celebrada el 11 de marzo de 2020». Archivado desde el original el 12 de marzo de 2020. Consultado el 11 de marzo de 2020.
- ↑ «Contagios por coronavirus en el mundo alcanzan el medio millón». El Universal. 26 de marzo de 2020. Archivado desde el original el 30 de marzo de 2020. Consultado el 27 de marzo de 2020.
- ↑ «Here Comes the Coronavirus Pandemic: Now, after many fire drills, the world may be facing a real fire». The New York Times (en inglés). 29 de febrero de 2020. Consultado el 1 de marzo de 2020.
- ↑ Perper, Rosie (5 de marzo de 2020). «As the coronavirus spreads, one study predicts that even the best-case scenario is 15 million dead and a $2.4 trillion hit to global GDP». Business Insider (en inglés). Archivado desde el original el 5 de marzo de 2020. Consultado el 5 de marzo de 2020.
- ↑ Clamp, Rachel (5 de marzo de 2020). «Coronavirus and the Black Death: spread of misinformation and xenophobia shows we haven't learned from our past». The Conversation (en inglés). Archivado desde el original el 6 de marzo de 2020. Consultado el 14 de marzo de 2020.
- ↑ Tavernise, Sabrina; Oppel Jr, Richard A. (23 de marzo de 2020). «Spit On, Yelled At, Attacked: Chinese-Americans Fear for Their Safety». The New York Times (en inglés). Consultado el 23 de marzo de 2020.
- ↑ Rubin, G. J.; Wessely, S. (24 de enero de 2020). «Coronavirus: The psychological effects of quarantining a city». BMJ (British Medical Journal) (en inglés). Archivado desde el original el 24 de enero de 2020. Consultado el 10 de febrero de 2020.
- ↑ Xiang, Yu-Tao; Yang, Yuan; Li, Wen; Zhang, Ling; Zhang, Qinge; Cheung, Teris; Ng, Chee H. (4 de febrero de 2020, versión en línea; 1 de marzo de 2020, versión impresa). «Timely mental health care for the 2019 novel coronavirus outbreak is urgently needed». The Lancet Psychiatry (en inglés) 7 (3): 228-229. doi:10.1016/S2215-0366(20)30046-8.
- ↑ Kang, Lijun; Li, Yi; Hu, Shaohua; Chen, Min; Yang, Can; Yang, Bing Xiang; Wang, Ying; Hu, Jianbo; Lai, Jianbo; Ma, Xiancang; Chen, Jun (5 de febrero de 2020 [en línea], 1 de marzo de 2020 [revista impresa]). «The mental health of medical workers in Wuhan, China dealing with the 2019 novel coronavirus». The Lancet Psychiatry (en inglés) 7 (3): e14. doi:10.1016/S2215-0366(20)30047-X.
- ↑ a b Borrell, Carme (1 de marzo de 2021). «La invisibilidad del género en el covid-19 | Artículo de Carme Borrell @carme1848». elperiodico. Consultado el 15 de abril de 2021.
- ↑ Jacques-Aviñó, Constanza; López-Jiménez, Tomàs; Medina-Perucha, Laura; Bont, Jeroen de; Gonçalves, Alessandra Queiroga; Duarte-Salles, Talita; Berenguera, Anna (1 de noviembre de 2020). «Gender-based approach on the social impact and mental health in Spain during COVID-19 lockdown: a cross-sectional study». BMJ Open (en inglés) 10 (11): e044617. ISSN 2044-6055. PMID 33234664. doi:10.1136/bmjopen-2020-044617. Consultado el 15 de abril de 2021.
- ↑ a b Escribano, Carmen Pérez de Arenaza. «Mujeres mayores y pandemia por covid-19». The Conversation (en inglés). Consultado el 16 de abril de 2021.
- ↑ Lewis, Dyani (8 de julio de 2020). «Mounting evidence suggests coronavirus is airborne — but health advice has not caught up». Nature (en inglés). doi:10.1038/d41586-020-02058-1. Consultado el 16 de julio de 2020.
- ↑ Mandavilli, Apoorva (13 de agosto de 2020). «Unos científicos recolectaron coronavirus del aire de un hospital y descubrieron que puede ser infeccioso». The New York Times. ISSN 0362-4331. Consultado el 19 de agosto de 2020.
- ↑ Samper, Esther (22 de marzo de 2020). «Esto es lo que pasa cuando el Coronavirus ataca tu cuerpo». El Diario. Archivado desde el original el 23 de marzo de 2020. Consultado el 28 de marzo de 2020.
- ↑ a b Dong, Yuanyuan; Mo, Xi; Hu, Yabin; Qi, Xin; Jiang, Fang; Jiang, Zhongyi; Tong, Shilu (marzo de 2020). «Epidemiological Characteristics of 2143 Pediatric Patients With 2019 Coronavirus Disease in China». Pediatrics (en inlgés) (publicación anticipada). ISSN 1098-4275. doi:10.1542/peds.2020-0702. Archivado desde el original el 17 de marzo de 2020. Consultado el 19 de marzo de 2020.
- ↑ a b Levine-Tiefenbrun, Matan; Yelin, Idan; Katz, Rachel; Herzel, Esma; Golan, Ziv; Schreiber, Licita; Wolf, Tamar; Nadler, Varda et al. (8 de febrero de 2021). «Decreased SARS-CoV-2 viral load following vaccination». medRxiv (en inglés): 2021.02.06.21251283. doi:10.1101/2021.02.06.21251283. Consultado el 10 de abril de 2021.
- ↑ Bobillo, Andrea Gómez (14 de abril de 2020). «Cuánto tiempo sobrevive el coronavirus en diferentes superficies como el cartón, el plástico, la madera y demás». Business Insider. Consultado el 31 de mayo de 2020.
- ↑ «Cleaning and disinfection of environmental surfaces in the context of COVID-19». Organización Mundial de la Salud. 16 de mayo de 2020. Consultado el 19 de junio de 2020.
- ↑ a b c d e f g h Córdoba-Vives, Sofia; Peñaranda, Gustavo Fonseca (2020). COVID-19 y Embarazo. Consultado el 10 de abril de 2021.
- ↑ Eisenberg, J. (12 de febrero de 2020). «Coronavirus: qué es el factor R0 con el que se mide la intensidad de un brote como el coronavirus y su potencial pandémico». En British Broadcasting Corporation (BBC), ed. BBC Mundo. Archivado desde el original el 4 de abril de 2020. Consultado el 3 de abril de 2020.
- ↑ «Usos de la Epidemiología en el Control de Enfermedades». Consultado el 6 de abril de 2020.
- ↑ «Se busca: La importancia de encontrar al "paciente cero"». Cluster Salud. 30 de marzo de 2020. Archivado desde el original el 6 de abril de 2020. Consultado el 6 de abril de 2020.
- ↑ Pulido S. (5 de marzo de 2020). «Encuentran al posible ‘paciente cero’ de coronavirus en Europa». Gaceta Médica. Consultado el 6 de abril de 2020.
- ↑ «Coronavirus: por qué es tan importante seguir el rastro del mal llamado "paciente cero"». La Nación. 27 de marzo de 2020.
- ↑ Centros para el Control y Prevención de Enfermedades (EE. UU.), ed. (20 de enero de 2020). «Enfermedad del Coronavirus 2019 (COVID-19). Respuestas a las preguntas más frecuentes». Archivado desde el original el 26 de marzo de 2020. Consultado el 16 de marzo de 2020.
- ↑ Zhou, Peng; Yang, Xing-Lou; Wang, Xian-Guang; Hu, Ben; Zhang, Lei; Zhang, Wei; Si, Hao-Rui; Zhu, Yan; Li, Bei; Huang, Chao-Lin; Chen, Hui-Dong; Chen, Jing; Luo, Yun; Guo, Hua; Jiang, Ren-Di; Liu, Mei-Qin; Chen, Ying; Shen, Xu-Rui; Wang, Xi; Zheng, Xiao-Shuang; Zhao, Kai; Chen, Quan-Jiao; Deng, Fei; Liu, Lin-Lin; Yan, Bing; Zhan, Fa-Xian; Wang, Yan-Yi; Xiao, Gengfu; Shi, Zheng-Li (23 de enero de 2020). «Discovery of a novel coronavirus associated with the recent pneumonia outbreak in humans and its potential bat origin». bioRxiv (en inglés): 2020.01.22.914952. doi:10.1101/2020.01.22.914952. Archivado desde el original el 24 de enero de 2020. Consultado el 5 de febrero de 2020.
- ↑ Centros para el Control y Prevención de Enfermedades (EE. UU.), ed. (10 de enero de 2020). «Novel coronavirus (2019-nCoV), Wuhan, China». www.cdc.gov (en inglés). Archivado desde el original el 11 de enero de 2020. Consultado el 16 de enero de 2020.
- ↑ Zhang, Y.-Z.; et al. (12 de enero de 2020). «Wuhan seafood market pneumonia virus isolate Wuhan-Hu-1, complete genome». En Biblioteca Nacional de Medicina de los Estados Unidos, ed. GenBank (en inglés) (Bethesda, Maryland). Archivado desde el original el 13 de enero de 2020. Consultado el 13 de enero de 2020.
- ↑ Centro Chino para el Control y Prevención de Enfermedades, ed. (26 de diciembre de 2019). «中国疾病预防控制中心». www.chinacdc.cn (en chino). Archivado desde el original el 6 de febrero de 2020. Consultado el 9 de enero de 2020.
- ↑ a b Xinhua / huaxia, ed. (9 de enero de 2020). «New-type coronavirus causes pneumonia in Wuhan: expert». www.xinhuanet.com (en inglés). Archivado desde el original el 9 de enero de 2020. Consultado el 9 de enero de 2020.
- ↑ «CoV2020 (sin acceso público)». http://platform.gisaid.org. Consultado el 12 de enero de 2020.
- ↑ Lebeau, Grégorie; Vagner, Damien; Frumence, Étienne; Ah-Pine, Franck; Guillot, Xavier; Nobécourt, Estelle; Raffray, Loïc; Gasque, Philippe (18 de agosto de 2020). «Deciphering SARS-CoV-2 Virologic and Immunologic Features». International Journal of Molecular Sciences 21 (16): 5932. doi:10.3390/ijms21165932. Consultado el 29 de marzo de 2021.
- ↑ a b c d «Enfermedad por coronavirus, COVID-19». Centro de Coordinación de Alertas y Emergencias Sanitaria. 4 de abril de 2020. Archivado desde el original el 20 de abril de 2020. Consultado el 26 de abril de 2020.
- ↑ Wadman, Meredith; Couzin-Frankel, Jennifer; Kaiser, Jocelyn; Matacic, Catherine (24 de abril de 2020). «A rampage through the body». Science (en inglés) 368 (6489): 356-360. ISSN 0036-8075. PMID 32327580. doi:10.1126/science.368.6489.356. Consultado el 29 de abril de 2020.
- ↑ «SARS and MERS: recent insights into emerging coronaviruses». Nature.com. 27 de junio de 2016. Consultado el 27 de abril de 2020.
- ↑ Revisisón sistemática de infección asintomática por COVID-19. Consultado el 8 de abril de 2021.
- ↑ Ministerio de Sanidad, España, ed. (10 de febrero de 2020). «Informe técnico. Nuevo coronavirus 2019-n-CoV». Archivado desde el original el 3 de marzo de 2020. Consultado el 14 de febrero de 2020.
- ↑ a b c d Wastnedge, Elizabeth A. N.; Reynolds, Rebecca M.; van Boeckel, Sara R.; Stock, Sarah J.; Denison, Fiona C.; Maybin, Jacqueline A.; Critchley, Hilary O. D. (1 de enero de 2021). «Pregnancy and COVID-19». Physiological Reviews (en inglés) 101 (1): 303-318. ISSN 0031-9333. PMID 32969772. doi:10.1152/physrev.00024.2020. Consultado el 15 de abril de 2021.
- ↑ a b Wastnedge, Elizabeth A. N.; Reynolds, Rebecca M.; van Boeckel, Sara R.; Stock, Sarah J.; Denison, Fiona C.; Maybin, Jacqueline A.; Critchley, Hilary O. D. (24 de septiembre de 2020). «Pregnancy and COVID-19». Physiological Reviews 101 (1): 303-318. ISSN 0031-9333. PMID 32969772. doi:10.1152/physrev.00024.2020. Consultado el 15 de abril de 2021.
- ↑ Chen, Nanshan; Zhou, Min; Dong, Xuan; Qu, Jieming; Gong, Fengyun; Han, Yang; Qiu, Yang; Wang, Jingli; Liu, Ying; Wei, Yu; Xiaan, Jia'an (30 de enero de 2020). «Epidemiological and clinical characteristics of 99 cases of 2019 novel coronavirus pneumonia in Wuhan, China: a descriptive study». The Lancet (en inglés) 395 (10223). ISSN 0140-6736. PMID 32007143. doi:10.1016/S0140-6736(20)30211-7.
- ↑ Hessen, Margaret Trexler (27 de enero de 2020). Elsevier, ed. «Novel Coronavirus Information Center: Expert guidance and commentary» (en inglés). Archivado desde el original el 30 de enero de 2020. Consultado el 31 de enero de 2020.
- ↑ Centros para el Control y Prevención de Enfermedades (EE. UU.), ed. (30 de enero de 2020). «Coronavirus. Symptoms and Diagnosis» (en inglés). Archivado desde el original el 30 de enero de 2020. Consultado el 1 de febrero de 2020.
- ↑ a b c Huang, Chaolin; Wang, Yeming; Li, Xingwang; Ren, Lili; Zhao, Jianping; Hu, Yi; Zhang, Li; Fan, Guohui; Xu, Jiuyang; Gu, Xiaoying; Cheng, Zhenshun (24 de enero de 2020). «Clinical features of patients infected with 2019 novel coronavirus in Wuhan, China». The Lancet 395 (10223): 497-506. ISSN 0140-6736. PMID 31986264. doi:10.1016/S0140-6736(20)30183-5.
- ↑ «OMS: Los jóvenes no son invencibles al coronavirus». El Mundo CR. 24 de marzo de 2020. Archivado desde el original el 30 de marzo de 2020. Consultado el 30 de marzo de 2020.
- ↑ Casas, C. Galván; Català, A.; Hernández, G. Carretero; Rodríguez‐Jiménez, P.; Nieto, D. Fernández; Lario, A. Rodríguez-Villa; Fernández, I. Navarro; Ruiz‐Villaverde, R.; Falkenhain, D.; Velasco, M. Llamas; García‐Gavín, J.; Baniandrés, O.; González‐Cruz, C.; Morillas‐Lahuerta, V.; Cubiró, X.; Nart, I. Figueras; Selda‐Enriquez, G.; Romaní, J.; Fustà‐Novell, X.; Melian‐Olivera, A.; Riesco, M. Roncero; Burgos‐Blasco, P.; Ortigosa, J. Sola; Rodriguez, M. Feito; García‐Doval, I. «Classification of the cutaneous manifestations of COVID-19: a rapid prospective nationwide consensus study in Spain with 375 cases». British Journal of Dermatology. n/a (n/a). ISSN 1365-2133. doi:10.1111/bjd.19163. Consultado el 7 de mayo de 2020.
- ↑ William Ottestad, Mari Seim, Jens Otto Mæhlen (Tidsskrift). «COVID-19 con hipoxemia silenciosa». 21 de abril de 2020. Consultado el 25 de abril de 2020.
- ↑ Coronavirus: el 80 % de los pacientes pierde el olfato, según un estudio europeo. 3 de abril de 2020, Salud, Coronavirus, SA LA NACION
- ↑ «La pérdida repentina del olfato, posible síntoma del coronavirus». La Vanguardia. 23 de marzo de 2020. Archivado desde el original el 23 de marzo de 2020. Consultado el 25 de marzo de 2020.
- ↑ Lüers, Jan-Christoffer; Klußmann, Jens Peter; Guntinas-Lichius, Orlando (26 de marzo de 2020). «Die Covid-19-Pandemie und das HNO-Fachgebiet: Worauf kommt es aktuell an?». Laryngo-Rhino-Otologie (en alemán). doi:10.1055/a-1095-2344. Consultado el 31 de marzo de 2020.
- ↑ Wuhan Municipal Health Commission, ed. (11 de enero de 2020). «Experts explain the latest bulletin of unknown cause of viral pneumonia» (en chino). Archivado desde el original el 11 de enero de 2020. Consultado el 11 de enero de 2020.
- ↑ Schnirring, Lisa (6 de enero de 2020). Universidad de Minnesota. Center for Infectious Disease Research and Policy (CIDRAP), ed. «Questions still swirl over China's unexplained pneumonia outbreak» (en inglés). Archivado desde el original el 6 de enero de 2020. Consultado el 7 de enero de 2020.
- ↑ Centros para el Control y Prevención de Enfermedades (EE. UU.), ed. (6 de enero de 2020). «Pneumonia of Unknown Cause in China». wwwnc.cdc.gov (en inglés). Archivado desde el original el 8 de enero de 2020. Consultado el 7 de enero de 2020.
- ↑ a b Chen Wang; et al. (24 de enero de 2020). «A novel coronavirus outbreak of global health concern». The Lancet (en inglés) 395 (10223): 470-473. doi:10.1016/S0140-6736(20)30185-9. Consultado el 25 de enero de 2020.
- ↑ Pan, Xingfei; Chen, Dexiong; Xia, Yong; Wu, Xinwei; Li, Tangsheng; Ou, Xueting; Zhou, Liyang; Liu, Jing (19 de febrero de 2020). «Asymptomatic cases in a family cluster with SARS-CoV-2 infection». The Lancet Infectious Diseases (en inglés) 20 (4): 410-411. ISSN 1473-3099. PMID 32087116. doi:10.1016/S1473-3099(20)30114-6.
- ↑ Zhao, Qing; Fang, Xiaokai; Pang, Zheng; Zhang, Bowen; Liu, Hong; Zhang, Furen (2020-11). «COVID-19 and cutaneous manifestations: a systematic review». Journal of the European Academy of Dermatology and Venereology: JEADV 34 (11): 2505-2510. ISSN 1468-3083. PMC 7361780. PMID 32594572. doi:10.1111/jdv.16778. Consultado el 23 de abril de 2021.
- ↑ Organización Mundial de la Salud (OMS), ed. (9 de enero de 2020). «Q&A on coronaviruses». www.who.int (en inglés). Archivado desde el original el 20 de enero de 2020. Consultado el 27 de enero de 2020.
- ↑ Liu, Jia; Cao, Ruiyuan; Xu, Mingyue; Wang, Xi; Zhang, Huanyu; Hu, Hengrui; Li, Yufeng; Hu, Zhihong et al. (18 de marzo de 2020). «Hydroxychloroquine, a less toxic derivative of chloroquine, is effective in inhibiting SARS-CoV-2 infection in vitro». Cell Discovery (en inglés) 6 (1): 1-4. ISSN 2056-5968. doi:10.1038/s41421-020-0156-0. Consultado el 22 de marzo de 2020.
- ↑ «Incidence of thrombotic complications in critically ill ICU patients with COVID-19». Elsevier. 10 de abril de 2020. Consultado el 26 de abril de 2020.
- ↑ Jaffri, Abbis; Jaffri, Ume Abbiyha (18 de junio de 2020). «Post-Intensive care syndrome and COVID-19: crisis after a crisis?». Heart & Lung (en inglés) 49 (6): 883-884. PMC 7301100. PMID 32690219. doi:10.1016/j.hrtlng.2020.06.006. Consultado el 17 de abril de 2021.
- ↑ González, Dr Aitor Uribarri. «Fibrilación auricular en pacientes con COVID-19». Sociedad Española de Cardiología. Consultado el 15 de abril de 2021.
- ↑ Organización Mundial de la Salud (OMS), ed. (23 de enero de 2020). «Declaración del Director General de la OMS relativa a las recomendaciones del Comité de Emergencia del RSI sobre nuevos coronavirus». who.int. Archivado desde el original el 2 de abril de 2020. Consultado el 3 de abril de 2020.
- ↑ Wang, Weier; Tang, Jianming; Wei, Fangqiang (29 de enero de 2020). «Updated understanding of the outbreak of 2019 novel coronavirus (2019‐nCoV) in Wuhan, China». Journal of Medical Virology (en inglés) 92 (4). PMID 31994742. doi:10.1002/jmv.25689.
- ↑ a b Zhang, Yanping et al. (17 de febrero de 2020). Centro Chino para el Control y Prevención de Enfermedades, ed. «The Epidemiological Characteristics of an Outbreak of 2019 Novel Coronavirus Diseases (COVID-19) — China, 2020» (en inglés). Archivado desde el original el 17 de febrero de 2020. Consultado el 5 de marzo de 2020.
- ↑ «Coronavirus testing: how are the hardest-hit countries responding? (sin acceso público)». Financial Times (en inglés). 11 de marzo de 2020. Archivado desde el original el 11 de marzo de 2020. Consultado el 13 de marzo de 2020.
- ↑ «Live from WHO HQ - Daily Press Briefing on COVID-19 --Coronavirus 03MARCH2020» (en inglés). Canal de Youtube de la Organización Mundial de la Salud (OMS). 3 de marzo de 2020. Archivado desde el original el 13 de marzo de 2020. Consultado el 16 de marzo de 2020.
- ↑ Fottrell, Quentin (9 de marzo de 2020). «Coronavirus fatality rates vary dramatically depending on age, gender, medical history and country». En Dow Jones & Company, ed. MarketWatch.com (en inglés estadounidense). Archivado desde el original el 2 de marzo de 2020. Consultado el 5 de marzo de 2020.
- ↑ a b Dehingia, Nabamallika; Raj, Anita (2021). «Sex differences in COVID-19 case fatality: do we know enough?». The Lancet Global Health 9 (1): e14-e15. ISSN 2214-109X. doi:10.1016/s2214-109x(20)30464-2. Consultado el 29 de abril de 2021.
- ↑ Ministerio de Salud (Italia), ed. (31 de marzo de 2020). «Covid-19 - Situazione in Italia» (en italiano). Archivado desde el original el 31 de marzo de 2020. Consultado el 31 de marzo de 2020.
- ↑ Vasco-Morales, Santiago; Vasco-Toapanta, Cristhian Santiago; Toapanta-Pinta, Paola Cristina (7 de diciembre de 2020). «Características clínicas, radiológicas y de laboratorio en pacientes pediátricos con COVID-19. Revisión sistemática viva». Revista de la Facultad de Medicina 69 (1). ISSN 2357-3848. doi:10.15446/revfacmed.v69n1.90222. Consultado el 11 de julio de 2024.
- ↑ Kousathanas, Athanasios; Pairo-Castineira, Erola; Rawlik, Konrad; Stuckey, Alex; Odhams, Christopher A.; Walker, Susan; Russell, Clark D.; Malinauskas, Tomas et al. (2022-07). «Whole-genome sequencing reveals host factors underlying critical COVID-19». Nature (en inglés) 607 (7917): 97-103. ISSN 1476-4687. PMC 9259496. PMID 35255492. doi:10.1038/s41586-022-04576-6. Consultado el 24 de enero de 2023.
- ↑ «3 datos que explican las diferencias entre hombres y mujeres frente al coronavirus». BBC News Mundo. Consultado el 18 de abril de 2021.
- ↑ a b c d e «Las estadísticas sanitarias y la invisibilidad por sexo y de género durante la epidemia de COVID-19». Gaceta Sanitaria (en inglés) 35 (1): 95-98. 1 de enero de 2021. ISSN 0213-9111. doi:10.1016/j.gaceta.2020.04.008. Consultado el 15 de abril de 2021.
- ↑ a b c d «COVID-19 and its economic toll on women: The story behind the numbers» (en inglés). 16 de septiembre de 2020. Consultado el 15 de abril de 2021.
- ↑ «El Covid-19 dispara la brecha de género en el empleo hasta máximos desde el año 2007». 1 de diciembre de 2020. Consultado el 15 de abril de 2020.
- ↑ «La brecha salarial entre hombres y mujeres, un "robo" del 23%». 20 de enero de 2018. Consultado el 15 de abril de 2020.
- ↑ «Impact of the COVID-19 pandemic on the LGBT community»
|url=incorrecta con autorreferencia (ayuda). Wikipedia (en inglés). 19 de abril de 2021. Consultado el 3 de mayo de 2021. - ↑ a b c d «Informe a la Asamblea General de la ONU: EL IMPACTO DE LA PANDEMIA DE COVID-19 EN LOS DERECHOS HUMANOS DE LAS PERSONAS LGBT.».
- ↑ a b «Coronavirus: 'I'm stuck in isolation with my homophobic parents'». BBC News (en inglés británico). 26 de marzo de 2020. Consultado el 3 de mayo de 2021.
- ↑ Miller, Naseem S. (19 de febrero de 2021). «The impact of COVID-19 on LGBTQ communities: A research roundup». The Journalist's Resource (en inglés estadounidense). Consultado el 3 de mayo de 2021.
- ↑ Immune responses and immunity to SARS-CoV-2Uso incorrecto de la plantilla enlace roto (enlace roto disponible en Internet Archive; véase el historial, la primera versión y la última)., by European Centre for Disease Prevention and Control
- ↑ Vabret N, Britton GJ, Gruber C, Hegde S, Kim J, Kuksin M, Levantovsky R, Malle L, Moreira A, Park MD, Pia L, Risson E, Saffern M, Salomé B, Esai Selvan M, Spindler MP, Tan J, van der Heide V, Gregory JK, Alexandropoulos K, Bhardwaj N, Brown BD, Greenbaum B, Gümüş ZH, Homann D, Horowitz A, Kamphorst AO, Curotto de Lafaille MA, Mehandru S, Merad M, Samstein RM (junio 2020). «Immunology of COVID-19: Current State of the Science». Immunity 52 (6): 910-941. PMC 7200337. PMID 32505227. doi:10.1016/j.immuni.2020.05.002.
- ↑ Gross, Anna (3 de febrero de 2021). «Antibody protection lasts at least six months, study finds». Financial Times. Consultado el 4 de febrero de 2021.
- ↑ «What if immunity to covid-19 doesn't last?». MIT Technology Review. Consultado el 1 de mayo de 2020.
- ↑ Hall, V.; Foulkes, S.; Charlett, A.; Atti, A.; Monk, E. J. M.; Simmons, R.; Wellington, E.; Cole, M. J. et al. (15 de enero de 2021). «Do antibody positive healthcare workers have lower SARS-CoV-2 infection rates than antibody negative healthcare workers? Large multi-centre prospective cohort study (the SIREN study), England: June to November 2020». medRxiv (en inglés): 2021.01.13.21249642. doi:10.1101/2021.01.13.21249642. Consultado el 21 de enero de 2021.
- ↑ «expert reaction to a preprint from the SIREN study looking at SARS-CoV-2 infection rates in antibody positive healthcare workers | Science Media Centre» (en inglés británico). Consultado el 21 de enero de 2021.
- ↑ Criado, Miguel Ángel (17 de marzo de 2021). «Menos del 1% de los afectados vuelve a contagiarse con el coronavirus». EL PAÍS. Consultado el 18 de marzo de 2021.
- ↑ Hansen, Christian Holm; Michlmayr, Daniela; Gubbels, Sophie Madeleine; Mølbak, Kåre; Ethelberg, Steen (2021-03). «Assessment of protection against reinfection with SARS-CoV-2 among 4 million PCR-tested individuals in Denmark in 2020: a population-level observational study». The Lancet (en inglés): S0140673621005754. PMC 7969130. doi:10.1016/S0140-6736(21)00575-4. Consultado el 18 de marzo de 2021.
- ↑ Domínguez, Nuño (2 de junio de 2021). «Los infectados son capaces de generar anticuerpos contra el coronavirus durante el resto de su vida». EL PAÍS. Consultado el 13 de junio de 2021.
- ↑ Turner, Jackson S.; Kim, Wooseob; Kalaidina, Elizaveta; Goss, Charles W.; Rauseo, Adriana M.; Schmitz, Aaron J.; Hansen, Lena; Haile, Alem et al. (24 de mayo de 2021). «SARS-CoV-2 infection induces long-lived bone marrow plasma cells in humans». Nature (en inglés): 1-8. ISSN 1476-4687. doi:10.1038/s41586-021-03647-4. Consultado el 2 de junio de 2021.
- ↑ «La inmunidad natural frente al Covid-19 podría durar para toda la vida». 26 de mayo de 2021.
- ↑ https://www.eleconomista.es/sanidad/noticias/11236171/05/21/La-inmunidad-natural-frente-al-Covid19-podria-durar-para-toda-la-vida-.html La inmunidad natural frente al Covid-19 podría durar para toda la vida.Publicado el 26 de mayo de 2021.
- ↑ «Covid infection shown to provide as much immunity as vaccines». Financial Times. 14 de enero de 2021. Consultado el 21 de enero de 2021.
- ↑ «Having SARS-CoV-2 once confers much greater immunity than a vaccine—but vaccination remains vital». www.science.org (en inglés). Consultado el 17 de octubre de 2021.
- ↑ «Así es la lucha entre el sistema inmune y el coronavirus». Consultado el 20 de abril de 2020.
- ↑ https://www.scientificamerican.com/article/the-immune-havoc-of-covid-19/ The Immune Havoc of COVID-19.
- ↑ «La inmunidad natural frente al Covid-19 podría durar para toda la vida.». 26 de mayo de 2021.
- ↑ «Actualización sobre la respuesta inmunitaria a las infecciones por SARS-CoV-2 y otros virus». Consultado el 10 de febrero de 2021.
- ↑ Gozman, L.; Perry, K.; Nikogosov, D.; Klabukov, I.; Shevlyakov, A.; Baranova, A. (2021). «A Role of Variance in Interferon Genes to Disease Severity in COVID-19 Patients». Frontiers in Genetics 12: 709388. ISSN 1664-8021. PMC 8484761. PMID 34603376. doi:10.3389/fgene.2021.709388. Consultado el 18 de diciembre de 2022.
- ↑ Shelton, Janie F.; Shastri, Anjali J.; Ye, Chelsea; Weldon, Catherine H.; Filshtein-Sonmez, Teresa; Coker, Daniella; Symons, Antony; Esparza-Gordillo, Jorge et al. (2021-06). «Trans-ancestry analysis reveals genetic and nongenetic associations with COVID-19 susceptibility and severity». Nature Genetics 53 (6): 801-808. ISSN 1546-1718. PMID 33888907. doi:10.1038/s41588-021-00854-7. Consultado el 18 de diciembre de 2022.
- ↑ «¿Qué tipos de test COVID-19 hay? Diferencias, ventajas e inconvenientes». Ideal. 13 de diciembre de 2020. Consultado el 9 de enero de 2021.
- ↑ Islam, Khursheed Ul; Iqbal, Jawed (2020). «An Update on Molecular Diagnostics for COVID-19». Frontiers in Cellular and Infection Microbiology 10: 560616. ISSN 2235-2988. PMC 7683783. PMID 33244462. doi:10.3389/fcimb.2020.560616. Consultado el 18 de abril de 2021.
- ↑ «Covid-19 | Una persona tarda 30 días de media en eliminar el coronavirus». Redacción Médica. Consultado el 25 de enero de 2021.
- ↑ «Por qué dar positivo por coronavirus no siempre significa estar infectado». BBC News Mundo. Consultado el 25 de enero de 2021.
- ↑ Qué son las pruebas TMA del covid, la alternativa a la PCR para entrar en España.
- ↑ Yamayoshi, Seiya; Sakai-Tagawa, Yuko; Koga, Michiko; Akasaka, Osamu; Nakachi, Ichiro; Koh, Hidefumi; Maeda, Kenji; Adachi, Eisuke et al. (10 de diciembre de 2020). «Comparison of Rapid Antigen Tests for COVID-19». Viruses 12 (12). ISSN 1999-4915. PMC 7764512. PMID 33322035. doi:10.3390/v12121420. Consultado el 18 de abril de 2021.
- ↑ Dinnes, Jacqueline; Sharma, Pawana; Berhane, Sarah; van Wyk, Susanna S; Nyaaba, Nicholas; Domen, Julie; Taylor, Melissa; Cunningham, Jane et al. (22 de julio de 2022). «Rapid, point-of-care antigen tests for diagnosis of SARS-CoV-2 infection». En Cochrane Infectious Diseases Group, ed. Cochrane Database of Systematic Reviews (en inglés) 2022 (7). doi:10.1002/14651858.CD013705.pub3. Consultado el 22 de agosto de 2022. ««Las pruebas de antígeno varían en sensibilidad. En las personas con signos y síntomas de COVID‐19, la sensibilidad es más alta en la primera semana de la enfermedad cuando la carga viral es más alta.»».
- ↑ Organización Mundial de la Salud (31 de diciembre de 2020). «COVID-19: serología, anticuerpos e inmunidad». Consultado el 9 de enero de 2021.
- ↑ Ioannidis, John P.A. (17 de marzo de 2020). «A fiasco in the making? As the coronavirus pandemic takes hold, we are making decisions without reliable data». STAT. Consultado el 22 de marzo de 2020.
- ↑ «Sampling Bias: Explaining Variations in Age Distributions of COVID-19 Cases.».
- ↑ Organización Mundial de la Salud (27 de mayo de 2020). Manejo clínico de la COVID-19. p. 16. Consultado el 9 de enero de 2021.
- ↑ Wiles, Siouxsie (9 de marzo de 2020). «The three phases of Covid-19 – and how we can make it manageable». The Spinoff (en inglés). Archivado desde el original el 10 de marzo de 2020. Consultado el 9 de marzo de 2020.
- ↑ Anderson, Roy M.; Heesterbeek, Hans; Klinkenberg, Don; Hollingsworth, T. Déirdre (21 de marzo de 2020). «How will country-based mitigation measures influence the course of the COVID-19 epidemic?». The Lancet (en inglés) 395 (10228): 931-934. doi:10.1016/S0140-6736(20)30567-5. «A key issue for epidemiologists is helping policy makers decide the main objectives of mitigation—e.g., minimising morbidity and associated mortality, avoiding an epidemic peak that overwhelms health-care services, keeping the effects on the economy within manageable levels, and flattening the epidemic curve to wait for vaccine development and manufacture on scale and antiviral drug therapies.»
- ↑ Anderson, Roy M.; Heesterbeek, Hans; Klinkenberg, Don; Hollingsworth, T. Déirdre (21 de marzo de 2020). «How will country-based mitigation measures influence the course of the COVID-19 epidemic?». The Lancet (en inglés) 395 (10228): 931-934. ISSN 0140-6736. PMID 32164834. doi:10.1016/S0140-6736(20)30567-5. Consultado el 3 de abril de 2020.
- ↑ Bagheri, Gholamhossein; Thiede, Birte; Hejazi, Bardia; Schlenczek, Oliver; Bodenschatz, Eberhard (7 de diciembre de 2021). «An upper bound on one-to-one exposure to infectious human respiratory particles». Proceedings of the National Academy of Sciences (en inglés) 118 (49). ISSN 0027-8424. PMID 34857639. doi:10.1073/pnas.2110117118. Consultado el 5 de enero de 2022.
- ↑ a b Centros para el Control y Prevención de Enfermedades (EE. UU.), ed. (15 de febrero de 2020). «COVID-19 Prevention & Treatment» (en inglés). Archivado desde el original el 25 de febrero de 2020. Consultado el 25 de febrero de 2020.
- ↑ a b Centros para el Control y Prevención de Enfermedades (EE. UU.), ed. (7 de febrero de 2020). «What to do if you are sick with 2019 Novel Coronavirus (2019-nCoV)» (en inglés). Archivado desde el original el 14 de febrero de 2020. Consultado el 13 de febrero de 2020.
- ↑ Tubio, Silvia (11 de marzo de 2020). «Contagiar el coronavirus de manera intencionada o por no adoptar medidas de prevención es delito». ABC Sevilla. Archivado desde el original el 5 de abril de 2020. Consultado el 13 de marzo de 2020.
- ↑ a b Centro para la Protección de la Salud (Centre for Health Protection), Departmento de Salud (Hong Kong), ed. (22 de enero de 2020). «Severe Respiratory Disease associated with a Novel Infectious Agent» (en inglés). Archivado desde el original el 22 de enero de 2020. Consultado el 1 de febrero de 2020.
- ↑ a b c Organización Mundial de la Salud (OMS) (ed.). «Coronavirus disease (COVID-19) advice for the public: Myth busters» (en inglés). Archivado desde el original el 2 de marzo de 2020. Consultado el 26 de febrero de 2020.
- ↑ CNBC, ed. (25 de febrero de 2020). «China bans trade, consumption of wild animals due to coronavirus» (en inglés). Archivado desde el original el 25 de febrero de 2020. Consultado el 2 de marzo de 2020.
- ↑ Centros para el Control y Prevención de Enfermedades (EE. UU.), ed. (12 de febrero de 2020). «Coronavirus Disease 2019 (COVID-19)» (en inglés). Archivado desde el original el 24 de febrero de 2020. Consultado el 25 de febrero de 2020.
- ↑ Health Protection Surveillance Centre (Irlanda) (ed.). «COVID-19 Information, Protect yourself and others, Good hygiene and hand washing» (en inglés). Consultado el 6 de abril de 2020.
- ↑ a b c d Organización Mundial de la Salud (OMS), ed. (2020). «Coronavirus disease (COVID-19) advice for the public: When and how to use masks» (en inglés). Archivado desde el original el 20 de febrero de 2020. Consultado el 21 de febrero de 2020.
- ↑ «UN Secretary-General’s policy brief: The impact of COVID-19 on women | Digital library: Publications». UN Women (en inglés). Consultado el 16 de abril de 2021.
- ↑ Xu, Chuan; Wang, Annie; Hoskin, Eileen R.; Cugini, Carla; Markowitz, Kenneth; Chang, Theresa L.; Fine, Daniel H. (2021-03). «Differential Effects of Antiseptic Mouth Rinses on SARS-CoV-2 Infectivity In Vitro». Pathogens (en inglés) 10 (3): 272. ISSN 2076-0817. doi:10.3390/pathogens10030272. Consultado el 4 de abril de 2022.
- ↑ Centros para el Control y Prevención de Enfermedades (EE. UU.), ed. (3 de febrero de 2020). «Interim Infection Prevention and Control Recommendations for Patients with Confirmed 2019 Novel Coronavirus (2019-nCoV) or Persons Under Investigation for 2019-nCoV in Healthcare Settings» (en inglés). Archivado desde el original el 8 de febrero de 2020. Consultado el 8 de febrero de 2020.
- ↑ Sum, Lok-kei; Low, Zoe (30 de enero de 2020). «China coronavirus: tensions high as thousands queue in Hong Kong desperate for masks, many leaving empty-handed». South China Morning Post (en inglés) (Hong Kong). Archivado desde el original el 6 de abril de 2020. Consultado el 6 de abril de 2020.
- ↑ Takahashi, Ryusei (31 de enero de 2020). «Amid virus outbreak, Japan stores scramble to meet demand for face masks». Japan Times (en inglés). Archivado desde el original el 1 de febrero de 2020. Consultado el 1 de febrero de 2020.
- ↑ Khalik, Salma (31 de enero de 2020). «Wuhan virus: Who needs to wear a mask and what's the proper way to wear it?». The Straits Times (en inglés) (Singapur). Archivado desde el original el 31 de enero de 2020. Consultado el 1 de febrero de 2020.
- ↑ Chia, Rachel Genevieve (30 de enero de 2020). «These 12 Twitter posts show the insane queues for masks in Singapore, Shanghai and Hong Kong, which are all sold out». Business Insider Singapore (en inglés). Archivado desde el original el 1 de febrero de 2020. Consultado el 1 de febrero de 2020.
- ↑ Harun, Hana Naz; Teh, Athira Yusof; Solhi, Farah (31 de enero de 2020). «Demand for face masks, hand sanitisers soars». New Straits Times (en inglés) (Malasia). Archivado desde el original el 31 de enero de 2020. Consultado el 1 de febrero de 2020.
- ↑ Servicio Nacional de Salud (Reino Unido), ed. (24 de febrero de 2020). «Common questions about coronavirus (COVID-19)». nhs.uk (en inglés). Archivado desde el original el 25 de febrero de 2020. Consultado el 26 de febrero de 2020.
- ↑ Departamento de Salud y Atención Social (Reino Unido), ed. (31 de enero de 2020). «Coronavirus: latest information and advice» (en inglés). Archivado desde el original el 1 de febrero de 2020. Consultado el 1 de febrero de 2020.
- ↑ Lyons, Amanda (17 de enero de 2020). Royal Australian College of General Practitioners (RACGP), ed. «Novel coronavirus: What GPs need to know» (en inglés). Archivado desde el original el 28 de enero de 2020. Consultado el 24 de marzo de 2020.
- ↑ Firth, Shannon (5 de marzo de 2020). «Singapore: The Model for COVID-19 Response?». En MedPage Today, LLC, ed. www.medpagetoday.com (en inglés). Archivado desde el original el 9 de marzo de 2020. Consultado el 8 de marzo de 2020.
- ↑ Kottasová, Ivana; Isaac, Lindsay (4 de marzo de 2020). CNN, ed. «Italy shuts all schools over coronavirus outbreak» (en inglés). Archivado desde el original el 4 de marzo de 2020. Consultado el 8 de marzo de 2020.
- ↑ Departamento de Salud y Atención Social (Reino Unido) - Public Health England, ed. (4 de marzo de 2020). «Public health matters. Coronavirus (COVID-19): What is social distancing?». publichealthmatters.blog.gov.uk (en inglés). Archivado desde el original el 8 de marzo de 2020. Consultado el 9 de marzo de 2020.
- ↑ Pueyo, Tomas (12 de marzo de 2020). «Coronavirus: Why You Must Act Now». https://medium.com (en inglés). Archivado desde el original el 13 de marzo de 2020. Consultado el 12 de marzo de 2020.
- ↑ Centros para el Control y Prevención de Enfermedades (EE. UU.), ed. (5 de marzo de 2020). «People at Risk for Serious Illness from COVID-19» (en inglés estadounidense). Archivado desde el original el 6 de marzo de 2020. Consultado el 8 de marzo de 2020.
- ↑ Fetters, Ashley (10 de marzo de 2020). «When Keeping Your Distance Is the Best Way to Show You Care». The Atlantic (en inglés). Archivado desde el original el 11 de marzo de 2020. Consultado el 12 de marzo de 2020.
- ↑ M., Serena Josephine (14 de febrero de 2020). «Watch out! Spitting in public places too can spread infections». The Hindu (en inglés). ISSN 0971-751X. Archivado desde el original el 14 de febrero de 2020. Consultado el 12 de marzo de 2020.
- ↑ Sallis, Robert; Young, Deborah Rohm; Tartof, Sara Y.; Sallis, James F.; Sall, Jeevan; Li, Qiaowu; Smith, Gary N.; Cohen, Deborah A. (8 de abril de 2021). «Physical inactivity is associated with a higher risk for severe COVID-19 outcomes: a study in 48 440 adult patients». British Journal of Sports Medicine (en inglés). ISSN 0306-3674. PMID 33849909. doi:10.1136/bjsports-2021-104080. Consultado el 29 de abril de 2021.
- ↑ «Food safety, nutrition, and wellness during COVID-19». The Nutrition Source. Harvard T.H. Chan School of Public Health. 29 de mayo de 2020. Consultado el 8 de noviembre de 2020.
- ↑ «The link between COVID-19 and VItamin D (VIVID): a systematic review and meta-analysis». Metabolism (Systematic review): 154753. March 2021. PMC 7989070. PMID 33774074. doi:10.1016/j.metabol.2021.154753. Parámetro desconocido
|vauthors=ignorado (ayuda) - ↑ «Papel de la vitamina D en el COVId-19:Revisión sistemática y metaanálisis».
- ↑
- ↑ Andrew Lee (7 de enero de 2022). «Covid: por qué la transmisión entre quienes se han vacunado tres veces no debe ser causa de alarma». BBC. Consultado el 1 de octubre de 2022. «Actualmente hay amplia evidencia que muestra que las vacunas no son muy efectivas para evitar la infección de personas vacunadas o que propaguen la infección.»
- ↑ a b Singanayagam A, Hakki S, Dunning J, Madon KJ, Crone MA, Koycheva A, Derqui-Fernandez N, Barnett JL, Whitfield MG, Varro R, Charlett A, Kundu R, Fenn J, Cutajar J, Quinn V, Conibear E, Barclay W, Freemont PS, Taylor GP, Ahmad S, Zambon M, Ferguson NM, Lalvani A (February 2022). «Community transmission and viral load kinetics of the SARS-CoV-2 delta (B.1.617.2) variant in vaccinated and unvaccinated individuals in the UK: a prospective, longitudinal, cohort study». The Lancet. Infectious Diseases 22 (2): 183-195. PMC 8554486. PMID 34756186. doi:10.1016/S1473-3099(21)00648-4. «Vaccination reduces the risk of delta variant infection and accelerates viral clearance. Nonetheless, fully vaccinated individuals with breakthrough infections have peak viral load similar to unvaccinated cases and can efficiently transmit infection in household settings, including to fully vaccinated contacts. Host–virus interactions early in infection may shape the entire viral trajectory.»
- ↑ «COVID-19 vaccine tracker». vac-lshtm.shinyapps.io. Consultado el 4 de febrero de 2021.
- ↑ Organización Mundial de la Salud (OMS) (10 de junio de 2022). «Todo lo que se debe saber sobre la vacuna CoronaVac de Sinovac contra la COVID-19». Consultado el 8 de enero de 2023.
- ↑ EFE (17 de diciembre de 2020). «Pfizer y Moderna: diferencias de sus vacunas contra covid-19». Milenio. Consultado el 7 de febrero de 2021.
- ↑ a b Agudo, Alejandra (10 de diciembre de 2020). «Choque entre el norte y el sur por las patentes covid-19». EL PAÍS. Consultado el 26 de febrero de 2021.
- ↑ «La ONU denuncia que diez países han acaparado el 75 % de las vacunas contra el Covid-19». France 24. 18 de febrero de 2021. Consultado el 20 de mayo de 2024.
- ↑ «AZ entregará 40 millones de dosis en el primer trimestre, la mitad de lo esperado». Diariofarma. 1 de febrero de 2021.
- ↑ Beaumont, Peter (18 de noviembre de 2020). «Covid-19 vaccine: who are countries prioritising for first doses?». The Guardian. ISSN 0261-3077. Consultado el 26 de diciembre de 2020.
- ↑ Bing y Joel Schectman, Chris (14 de junio de 2024). «Pentagon ran secret anti-vax campaign to undermine China during pandemic». Reuters.
- ↑ «A la UE le sobran vacunas de covid y quiere renegociar con las farmacéuticas Por EFE». Investing.com Español. Consultado el 2 de abril de 2023.
- ↑ Mullard, Asher (30 de noviembre de 2020). «How COVID vaccines are being divvied up around the world». Nature (en inglés). doi:10.1038/d41586-020-03370-6. Consultado el 4 de febrero de 2021.
- ↑ So, Anthony D; Woo, Joshua (15 de diciembre de 2020). «Reserving coronavirus disease 2019 vaccines for global access: cross sectional analysis». The BMJ 371. ISSN 0959-8138. PMC 7735431. PMID 33323376. doi:10.1136/bmj.m4750. Consultado el 4 de febrero de 2021.
- ↑ «MSF urge a todos los gobiernos a apoyar la suspensión de los monopolios durante la pandemia de COVID-19». Médicos Sin Fronteras Argentina. 18 de noviembre de 2020. Consultado el 26 de febrero de 2021.
- ↑ «La vacuna contra el Covid-19 y América Latina». CELAG. 26 de febrero de 2021. Consultado el 26 de febrero de 2021.
- ↑ elDiarioAR (23 de febrero de 2021). «Los países ricos se niegan a compartir la fórmula de la vacuna». elDiarioAR.com. Consultado el 26 de febrero de 2021.
- ↑ Ochando, Nando (24 de enero de 2021). «VÍDEO | Por qué el monopolio de las vacunas impide el acceso equitativo de los países más pobres». ElDiario.es. Consultado el 26 de febrero de 2021.
- ↑ «El G7 pide vacunas para todos y EEUU apoya suspender las patentes».
- ↑ Ritchie, Hannah; Mathieu, Edouard; Rodés-Guirao, Lucas; Appel, Cameron; Giattino, Charlie; Ortiz-Ospina, Esteban; Hasell, Joe; Macdonald, Bobbie et al. (2020). «Coronavirus (COVID-19) Vaccinations». Our World in Data. Consultado el 11 de septiembre de 2021.
- ↑ Haring, Bruce (19 de septiembre de 2021). «Anti-Vaccination Protests Go Worldwide As Backlash To Mandates Grows». Deadline (en inglés estadounidense). Consultado el 20 de mayo de 2024.
- ↑ «Protestas en Europa contra las restricciones y la vacuna obligatoria». euronews. 9 de enero de 2022. Consultado el 20 de mayo de 2024.
- ↑ Ruiz, Alfonso Simón (7 de marzo de 2023). «Pfizer coloca a su vacuna del Covid-19 como el fármaco con más ingresos del mundo». Cinco Días. Consultado el 20 de mayo de 2024.
- ↑ «El SAGE actualiza la guía de vacunación contra la COVID-19». www.who.int. Consultado el 2 de abril de 2023.
- ↑ Centers for Disease Control and Prevention (CDC). «Interim Estimates of Vaccine Effectiveness of BNT162b2 and mRNA-1273 COVID-19 Vaccines in Preventing SARS-CoV-2 Infection Among Health Care Personnel, First Responders, and Other Essential and Frontline Workers».
- ↑ «The COVID-19 Vaccine and Pregnancy: What You Need to know».
- ↑ CDC (11 de agosto de 2021). «Consideraciones de vacunación para personas embarazadas y en periodo de lactancia». Centers for Disease Control and Prevention. Consultado el 26 de agosto de 2021.
- ↑ May Sidik, Saima (2 de noviembre de 2021). «Common Antidepressant Slashes Risk of COVID Death». Nature. Consultado el 8 de noviembre de 2021.
- ↑ «Covid-19: remdesivir (Gilead), el antiviral "más potente" para los médicos». Redacción Médica. Consultado el 8 de noviembre de 2021.
- ↑ Aripaka, Pushkala (5 de noviembre de 2021). «Britain approves Merck's COVID-19 pill in world first». Reuters. Consultado el 8 de noviembre de 2021.
- ↑ Beasley, Deena (5 de noviembre de 2021). «Pfizer says its antiviral pill slashes risk of severe COVID-19 by 89%». Reuters. Consultado el 8 de noviembre de 2021.
- ↑ Mar Romero (16 de diciembre de 2021). «Luz verde a la pastilla de Pfizer contra el Covid-19 en la Unión Europea». France 24. Consultado el 28 de diciembre de 2021.
- ↑ a b Ansede, Manuel (6 de enero de 2021). «El plasma sanguíneo de los supervivientes reduce un 60% los casos graves de covid, según un estudio». EL PAÍS. Consultado el 9 de enero de 2021.
- ↑ Magagnoli, Joseph; Narendran, Siddharth; Pereira, Felipe; Cummings, Tammy H.; Hardin, James W.; Sutton, S. Scott; Ambati, Jayakrishna (18 de diciembre de 2020). «Outcomes of Hydroxychloroquine Usage in United States Veterans Hospitalized with COVID-19». Med (en inglés) 1 (1): 114-127.e3. ISSN 2666-6359. doi:10.1016/j.medj.2020.06.001. Consultado el 17 de noviembre de 2021.
- ↑ Tardif, Jean-Claude; Bouabdallaoui, Nadia; L'Allier, Philippe L.; Gaudet, Daniel; Shah, Binita; Pillinger, Michael H.; Lopez-Sendon, Jose; Luz, Protasio da et al. (1 de agosto de 2021). «Colchicine for community-treated patients with COVID-19 (COLCORONA): a phase 3, randomised, double-blinded, adaptive, placebo-controlled, multicentre trial». The Lancet Respiratory Medicine (en inglés) 9 (8): 924-932. ISSN 2213-2600. PMID 34051877. doi:10.1016/S2213-2600(21)00222-8. Consultado el 26 de agosto de 2021.
- ↑ Lu, H. (2020). «Drug treatment options for the 2019-new coronavirus (2019-nCoV)». BioScience Trends (en inglés) 14 (1): 69-71. ISSN 1881-7823. doi:10.5582/bst.2020.01020.
- ↑ Xinhua, ed. (26 de enero de 2020). «China CDC developing novel coronavirus vaccine» (en inglés). Archivado desde el original el 26 de enero de 2020. Consultado el 28 de enero de 2020.
- ↑ Holshue, Michelle L.; DeBolt, Chas; Lindquist, Scott; Lofy, Kathy H.; Wiesman, John; Bruce, Hollianne; Spitters, Christopher; Ericson, Keith; Wilkerson, Sara; Tural, Ahmet; Diaz, George; Cohn, Amanda; et al. (5 de marzo de 2020). «First Case of 2019 Novel Coronavirus in the United States». New England Journal of Medicine (en inglés) 382 (10): 929-936. ISSN 0028-4793. PMID 32004427. doi:10.1056/NEJMoa2001191.
- ↑ «Anti-novel coronavirus drug under clinical trial: official» (en inglés). Xinhua. 3 de febrero de 2020. Archivado desde el original el 3 de febrero de 2020. Consultado el 3 de febrero de 2020.
- ↑ Xu, Zhijian; Peng, Cheng; Shi, Yulong; Zhu, Zhengdan; Mu, Kaijie; Wang, Xiaoyu; Zhu, Weiliang (28 de enero de 2020). «Nelfinavir was predicted to be a potential inhibitor of 2019 nCov main protease by an integrative approach combining homology modelling, molecular docking and binding free energy calculation». bioRxiv (en inglés): 2020.01.27.921627. doi:10.1101/2020.01.27.921627.
- ↑ a b Paules, Catharine I.; Marston, Hilary D.; Fauci, Anthony S. (23 de enero de 2020). «Coronavirus Infections—More Than Just the Common Cold». JAMA Network Open (en inglés) 323 (8): 707-708. ISSN 2574-3805. PMID 31971553. doi:10.1001/jama.2020.0757.
- ↑ Kousathanas, Athanasios; Pairo-Castineira, Erola; Rawlik, Konrad; Stuckey, Alex; Odhams, Christopher A.; Walker, Susan; Russell, Clark D.; Malinauskas, Tomas et al. (2022-07). «Whole-genome sequencing reveals host factors underlying critical COVID-19». Nature (en inglés) 607 (7917): 97-103. ISSN 1476-4687. doi:10.1038/s41586-022-04576-6. Consultado el 24 de enero de 2023.
- ↑ «Gilead assessing Ebola drug as possible coronavirus treatment» (en inglés). Reuters. 23 de enero de 2020. Archivado desde el original el 24 de enero de 2020. Consultado el 26 de enero de 2020.
- ↑ Zhao, Yuning (30 de enero de 2020). «Three drugs fairly effective on novel coronavirus at cellular level». China News Service (en inglés). Archivado desde el original el 29 de enero de 2020. Consultado el 1 de febrero de 2020.
- ↑ Wang, Manli; Cao, Ruiyuan; Zhang, Leike; Yang, Xinglou; Liu, Jia; Xu, Mingyue; Shi, Zhengli; Hu, Zhihong et al. (4 de febrero de 2020). «Remdesivir and chloroquine effectively inhibit the recently emerged novel coronavirus (2019-nCoV) in vitro». Cell Research (en inglés) 30: 269-71. ISSN 1748-7838. PMC 7054408. PMID 32020029. doi:10.1038/s41422-020-0282-0. Consultado el 27 de febrero de 2020.
- ↑ Wongcha-um, Panu (3 de febrero de 2020). «Cocktail of flu, HIV drugs appears to help fight coronavirus: Thai doctors» (en inglés). Reuters. Archivado desde el original el 2 de febrero de 2020. Consultado el 5 de febrero de 2020.
- ↑ «Coronavirus: Thailand has apparent treatment success with antiviral drug cocktail». South China Morning Post (en inglés). 2 de febrero de 2020. Archivado desde el original el 2 de febrero de 2020. Consultado el 3 de febrero de 2020.
- ↑ a b «China Applies for Patent for Potential Coronavirus Drug». Time (en inglés). Bloomberg. 5 de febrero de 2020. Archivado desde el original el 6 de febrero de 2020. Consultado el 5 de febrero de 2020.
- ↑ a b Zhang, Yan; Stanway, David (5 de febrero de 2020). «China lab seeks patent on use of Gilead’s coronavirus treatment». Physician's Weekly (en inglés). Archivado desde el original el 5 de febrero de 2020. Consultado el 5 de febrero de 2020.
- ↑ Wuhan Institute of Virology, Academia China de las Ciencias, ed. (4 de febrero de 2020). «我国学者在抗2019新型冠状病毒药物筛选方面取得重要进展». whiov.ac.cn (en chino). Archivado desde el original el 5 de febrero de 2020. Consultado el 5 de febrero de 2020.
- ↑ «Prueba China remdesivir, como medicamento contra coronavirus». Aristegui Noticias. 7 de febrero de 2020. Archivado desde el original el 8 de febrero de 2020. Consultado el 8 de febrero de 2020.
- ↑ Li, G.; De Clercq, E. (marzo de 2020). «Therapeutic options for the 2019 novel coronavirus (2019-nCoV)». Nature Reviews Drug Discovery (en inglés) 19 (3): 149-150. PMID 32127666. doi:10.1038/d41573-020-00016-0.
- ↑ Beeching, Nicholas J.; Fletcher, Tom E.; Fowler, Robert (17 de febrero de 2020). «COVID-19». BMJ Best Practice (en inglés). OCLC 1011544818. Archivado desde el original el 22 de febrero de 2020. Consultado el 25 de marzo de 2020.
- ↑ Agenzia italiana del farmaco (AIFA), ed. (12 de marzo de 2020). «AIFA e Gilead annunciano che l'Italia è tra i Paesi che testeranno l'antivirale remdesivir per il trattamento del COVID-19» (en italiano). Archivado desde el original el 19 de marzo de 2020. Consultado el 19 de marzo de 2020.
- ↑ Caly, Leon; Druce, Julian D.; Catton, Mike G.; Jans, David A.; Wagstaff, Kylie M. (3 de abril de 2020). «The FDA-approved Drug Ivermectin inhibits the replication of SARS-CoV-2 in vitro». Antiviral Research (en inglés): 104787. ISSN 0166-3542. doi:10.1016/j.antiviral.2020.104787. Consultado el 3 de abril de 2020.
- ↑ Kory, Pierre; Meduri, Gianfranco Umberto; Varon, Joseph; Iglesias, Jose; Marik, Paul E. (May/June 2021). «Review of the Emerging Evidence Demonstrating the Efficacy of Ivermectin in the Prophylaxis and Treatment of COVID-19». American Journal of Therapeutics (en inglés estadounidense) 28 (3): e299. ISSN 1075-2765. doi:10.1097/MJT.0000000000001377. Consultado el 25 de mayo de 2021.
- ↑ Tickle, Jonny (30 de enero de 2020). Russia Today (RT), ed. «Russia's Ministry of Health names three drugs that can treat new Chinese coronavirus» (en inglés). Archivado desde el original el 31 de enero de 2020. Consultado el 10 de febrero de 2020.
- ↑ MacDonald, Bryan (4 de febrero de 2020). Russia Today (RT), ed. «China tests Russian anti-viral drug which might treat coronavirus as Moscow warns of possible 'mass outbreak'» (en inglés). Archivado desde el original el 4 de febrero de 2020. Consultado el 11 de febrero de 2020.
- ↑ Cao, Bin; Wang, Yeming; Wen, Danning; Liu, Wen; Wang, Jingli; Fan, Guohui; Ruan, Lianguo; Song, Bin; Cai, Yanping; Wei, Ming; Li, Xingwang; Xia, Jiaan; et al. (18 de marzo de 2020). «A Trial of Lopinavir–Ritonavir in Adults Hospitalized with Severe Covid-19». New England Journal of Medicine (en inglés) 0 (0): null. ISSN 0028-4793. doi:10.1056/NEJMoa2001282. Consultado el 22 de marzo de 2020.
- ↑ Cao, Qingqing (4 de febrero de 2020). «Researchers find two new drugs that can effectively inhibit coronavirus». En China Global Television Network (CGTN), ed. news.cgtn.com (en inglés). Archivado desde el original el 5 de febrero de 2020. Consultado el 19 de febrero de 2020.
- ↑ «As China Clamps Down on Negative News, Quarantines on Land and Sea». The New York Times (en inglés estadounidense). 5 de febrero de 2020. ISSN 0362-4331. Consultado el 19 de febrero de 2020.
- ↑ Gao, Jianjun; Tian, Zhenxue; Yang, Xu (19 de febrero de 2020). «Breakthrough: Chloroquine phosphate has shown apparent efficacy in treatment of COVID-19 associated pneumonia in clinical studies». BioScience Trends (en inglés). Publicación anticipada. doi:10.5582/bst.2020.01047. Consultado el 27 de febrero de 2020.
- ↑ Sebastián, Nieves (27 de febrero de 2020). «Covid-19: El fosfato de cloroquina podría tratar la neumonía». Gaceta Médica. Archivado desde el original el 29 de febrero de 2020. Consultado el 29 de febrero de 2020.
- ↑ Liu, Wenzhong; Li, Hualan (10 de marzo de 2020). «COVID-19 Disease: ORF8 and Surface Glycoprotein Inhibit Heme Metabolism by Binding to Porphyrin». ChemRxiv (en inglés). doi:10.26434/chemrxiv.11938173.v2. Consultado el 15 de marzo de 2020.
- ↑ Andersen, P. I.; Ianevski, A.; Lysvand, H.; Vitkauskiene, A.; Oksenych, V.; Bjoras, M.; Telling, K.; Lutsar, I.; Dumpis, U.; Irie, Y.; Tenson, T. (27 de enero de 2020). «Discovery and Development of Safe-in-Man Broad-Spectrum Antiviral Agents». Preprints (en inglés) 0 (0): null. doi:10.20944/preprints201910.0144.v4.
- ↑ Reina, J.; Reina, N. (abril de 2017). «Favipiravir, un nuevo concepto de fármaco antiviral frente a los virus gripales». Revista Española de Quimioterapia 30 (2): 79-83. ISSN 0214-3429. PMID 28176519. Archivado desde el original el 4 de julio de 2017. Consultado el 18 de marzo de 2020.
- ↑ «Medicamento antiviral Favipiravir muestra eficacia clínica contra neumonía COVID-19, según funcionario». spanish.xinhuanet.com. Xinhua. 17 de marzo de 2020. Archivado desde el original el 19 de marzo de 2020. Consultado el 18 de marzo de 2020.
- ↑ «Coronavirus tratamiento: China anuncia resultados del antiviral favipiravir». Redacción Médica. 17 de marzo de 2020. Archivado desde el original el 18 de marzo de 2020. Consultado el 18 de marzo de 2020.
- ↑ Hoffmann, Markus; Kleine-Weber, Hannah; Krüger, Nadine; Müller, Marcel; Drosten, Christian; Pöhlmann, Stefan (31 de enero de 2020). «The novel coronavirus 2019 (2019-nCoV) uses the SARS-coronavirus receptor ACE2 and the cellular protease TMPRSS2 for entry into target cells». bioRxiv (publicación anticipada) (en inglés). doi:10.1101/2020.01.31.929042.
- ↑ Iwata-Yoshikawa, Naoko; Okamura, Tadashi; Shimizu, Yukiko; Hasegawa, Hideki; Takeda, Makoto; Nagata, Noriyo (15 de marzo de 2019). «TMPRSS2 Contributes to Virus Spread and Immunopathology in the Airways of Murine Models after Coronavirus Infection». Journal of Virology (en inglés) 93 (6). PMC 6401451. PMID 30626688. doi:10.1128/JVI.01815-18.
- ↑ Yao, Xueting; Ye, Fei; Zhang, Miao; Cui, Cheng; Huang, Baoying; Niu, Peihua; Liu, Xu; Zhao, Li et al. (9 de marzo de 2020). «In Vitro Antiviral Activity and Projection of Optimized Dosing Design of Hydroxychloroquine for the Treatment of Severe Acute Respiratory Syndrome Coronavirus 2 (SARS-CoV-2)». Clinical Infectious Diseases (en inglés). doi:10.1093/cid/ciaa237. Consultado el 18 de marzo de 2020.
- ↑ Liu, Jia; Cao, Ruiyuan; Xu, Mingyue; Wang, Xi; Zhang, Huanyu; Hu, Hengrui; Li, Yufeng; Hu, Zhihong et al. (18 de marzo de 2020). «Hydroxychloroquine, a less toxic derivative of chloroquine, is effective in inhibiting SARS-CoV-2 infection in vitro». Cell Discovery (en inglés) 6 (1): 1-4. ISSN 2056-5968. doi:10.1038/s41421-020-0156-0. Consultado el 22 de marzo de 2020.
- ↑ a b c «French researcher posts successful Covid-19 drug trial». The Connexion (en inglés). 17 de marzo de 2020. Archivado desde el original el 17 de marzo de 2020. Consultado el 18 de marzo de 2020.
- ↑ Fundación Méditerranée Infection, ed. (16 de marzo de 2020). «Coronavirus : diagnostiquons et traitons ! Premiers résultats pour la chloroquine» (en francés). Archivado desde el original el 18 de marzo de 2020. Consultado el 18 de marzo de 2020.
- ↑ a b McPhee, Sarah (16 de marzo de 2020). «Coronavirus Australia: Queensland researchers find ‘cure’, want drug trial». Herald Sun (en inglés). Archivado desde el original el 17 de marzo de 2020. Consultado el 18 de marzo de 2020.
- ↑ Philippe Gautret; Jean-Christophe Lagier; Philippe Parola; Van Thuan Hoang; Line Meddeb; Morgane Mailhe; Barbara Doudier; Johan Courjon; Valérie Giordanengo; Vera Esteves Vieira; Hervé Tissot Dupont; Stéphane Honoré; Philippe Colson; Eric Chabrière; Bernard La Scola; Jean-Marc Rolain; Philippe Brouqui; Didier Raoult (17 de marzo de 2020). «Hydroxychloroquine and azithromycin as a treatment of COVID-19: results of an openlabel non-randomized clinical trial». International Journal of Antimicrobial Agents (en inglés). doi:10.1016/j.ijantimicag.2020.105949. Archivado desde el original el 18 de marzo de 2020. Consultado el 24 de marzo de 2020.
- ↑ «¿Qué es la azitromicina y cómo afecta al Covid?». Redacción Médica. Consultado el 20 de junio de 2021.
- ↑ Universidad de Tokio, ed. (23 de marzo de 2020). «Identification of an existing Japanese pancreatitis drug, Nafamostat, which is expected to prevent the transmission of new coronavirus infection (COVID-19)» (en inglés). Archivado desde el original el 29 de marzo de 2020. Consultado el 1 de abril de 2020.
- ↑ Fujifilm Corporation, ed. (31 de marzo de 2020). «Fujifilm announces the start of a phase III clinical trial of influenza antiviral drug “Avigan Tablet” on COVID-19 and commits to increasing production» (en inglés). Archivado desde el original el 4 de abril de 2020. Consultado el 4 de abril de 2020.
- ↑ Xu, Xiaoling; Han, Mingfeng; Li, Tiantian; Sun, Wei; Wang, Dongsheng; Fu, Binqing; Zhou, Yonggang; Zheng, Xiaohu; Yang, Yun; Li, Xiuyong; Zhang, Xiaohua; Pan, Aijun; Wei, Haiming (5 de marzo de 2020). «Effective Treatment of Severe COVID-19 Patients with Tocilizumab». ChinaXiv (en inglés). doi:10.12074/202003.00026. Archivado desde el original el 19 de marzo de 2020. Consultado el 14 de marzo de 2020.
- ↑ Liu, Roxanne; Goh, Brenda (3 de marzo de 2020). «China approves use of Roche drug in battle against coronavirus complications» (en inglés). Reuters. Archivado desde el original el 4 de marzo de 2020. Consultado el 14 de marzo de 2020.
- ↑ «Coronavirus, via libera dell'Aifa al farmaco anti-artrite efficace su 3 pazienti e a un antivirale: test in 5 centri». Il Messaggero (en italiano). 13 de marzo de 2020. Archivado desde el original el 14 de marzo de 2020. Consultado el 14 de marzo de 2020.
- ↑ «3 patients get better on arthritis drug» (en inglés). Agenzia Nazionale Stampa Associata (ANSA). 13 de marzo de 2020. Archivado desde el original el 14 de marzo de 2020. Consultado el 14 de marzo de 2020.
- ↑ Ruan, Q.; Yang, K.; Wang, W.; Jiang, L.; Song, J. (3 de marzo de 2020). «Clinical predictors of mortality due to COVID-19 based on an analysis of data of 150 patients from Wuhan, China». Intensive Care Medicine (en inglés). PMID 32125452. doi:10.1007/s00134-020-05991-x.
- ↑ Vox, ed. (12 de marzo de 2020). «How doctors can potentially significantly reduce the number of deaths from Covid-19» (en inglés). Archivado desde el original el 13 de marzo de 2020. Consultado el 14 de marzo de 2020.
- ↑ Liu, Angus (4 de marzo de 2020). FiercePharma, ed. «China turns Roche arthritis drug Actemra against COVID-19 in new treatment guidelines» (en inglés). Archivado desde el original el 5 de marzo de 2020. Consultado el 14 de marzo de 2020.
- ↑ Solnik, Claude (21 de marzo de 2020). «Northwell Health Initiates Clinical Trials of 2 COVID-19 Drugs». Long Island Press (en inglés). Archivado desde el original el 22 de marzo de 2020.
- ↑ «Declaración sobre el uso del Tocilizumab en el tratamiento del COVID-19».
- ↑ Ghosn L, Chaimani A, Evrenoglou T, Davidson M, Graña C, Schmucker C, Bollig C, Henschke N, Sguassero Y, Nejstgaard CH, Menon S, Nguyen TV, Ferrand G, Kapp P, Riveros C, Ávila C, Devane D , Meerpohl JJ, Rada G, Hróbjartsson A, Grasselli G, Tovey D, Ravaud P, Boutron I. Agentes bloqueadores de interleucina-6 para el tratamiento de COVID-19: una revisión sistemática viva. Base de datos Cochrane de revisiones sistemáticas 2021, número 3. Art. No .: CD013881. DOI: 10.1002 / 14651858.CD013881. Consultado el 24 de noviembre de 2021.
- ↑ Bharat, Ankit; Machuca, Tiago N.; Querrey, Melissa; Kurihara, Chitaru; Garza-Castillon, Rafael; Kim, Samuel; Manerikar, Adwaiy; Pelaez, Andres et al. (1 de mayo de 2021). «Early outcomes after lung transplantation for severe COVID-19: a series of the first consecutive cases from four countries». The Lancet Respiratory Medicine (en inglés) 9 (5): 487-497. ISSN 2213-2600. PMID 33811829. doi:10.1016/S2213-2600(21)00077-1. Consultado el 29 de abril de 2021.
- ↑ a b c d Casadevall, A.; Pirofski, L. (13 de marzo de 2020). «The convalescent sera option for containing COVID-19». The Journal of Clinical Investigation (en inglés). PMID 32167489. doi:10.1172/JCI138003.
- ↑ «US allows emergency use of blood plasma treatment for coronavirus patients». BBC News (en inglés británico). 24 de agosto de 2020. Consultado el 9 de enero de 2021.
- ↑ Libster, Romina; Pérez Marc, Gonzalo; Wappner, Diego; Coviello, Silvina; Bianchi, Alejandra; Braem, Virginia; Esteban, Ignacio; Caballero, Mauricio T. et al. (6 de enero de 2021). «Early High-Titer Plasma Therapy to Prevent Severe Covid-19 in Older Adults». New England Journal of Medicine (en inglés): NEJMoa2033700. ISSN 0028-4793. doi:10.1056/NEJMoa2033700. Consultado el 9 de enero de 2021.
- ↑ Pearce, Katie (13 de marzo de 2020). «Antibodies from COVID-19 survivors could be used to treat patients, protect those at risk: Infusions of antibody-laden blood have been used with reported success in prior outbreaks, including the SARS epidemic and the 1918 flu pandemic». En Universidad Johns Hopkins, ed. Hub (en inglés). Archivado desde el original el 14 de marzo de 2020. Consultado el 14 de marzo de 2020.
- ↑ Verdict Media Limited, ed. (23 de enero de 2020). «Coronavirus: Vir Biotechnology and Novavax announce vaccine plans» (en inglés). Archivado desde el original el 26 de enero de 2020. Consultado el 26 de enero de 2020.
- ↑ Wang, Chunyan; Li, Wentao; Drabek, Dubravka; Okba, Nisreen M. A.; Haperen, Rien van; Osterhaus, Albert D. M. E.; Kuppeveld, Frank J. M. van; Haagmans, Bart L. et al. (12 de marzo de 2020). «A human monoclonal 1 antibody blocking SARS-CoV-2 infection». bioRxiv (en inglés): 2020.03.11.987958. doi:10.1101/2020.03.11.987958. Consultado el 15 de marzo de 2020.
- ↑ Universidad Erasmo de Róterdam, ed. (13 de marzo de 2020). «Unieke vondst in Erasmus MC: antilichaam tegen corona». Erasmus Magazine (en neerlandés). Archivado desde el original el 14 de marzo de 2020. Consultado el 15 de marzo de 2020.
- ↑ Galocha, Manuel Ansede, Artur (21 de octubre de 2020). «Los fármacos más caros del mundo: la gran esperanza para frenar la pandemia». EL PAÍS. Consultado el 9 de enero de 2021.
- ↑ «Tratamiento con anticuerpos monoclonales en el SARS-CoV-2». Reactions Weekly 1843 (1): 29-29. 2021-02. ISSN 0114-9954. doi:10.1007/s40278-021-91131-4. Consultado el 31 de marzo de 2021.
Enlaces externos
[editar] Wikcionario tiene definiciones y otra información sobre COVID-19.
Wikcionario tiene definiciones y otra información sobre COVID-19.- Brote de enfermedad por coronavirus (COVID-19) en el sitio web de la Organización Mundial de la Salud
- Enfermedad por nuevo coronavirus, COVID-19 en el sitio web del Ministerio de Sanidad de España
