Psoriasis
| Psoriasis | ||
|---|---|---|
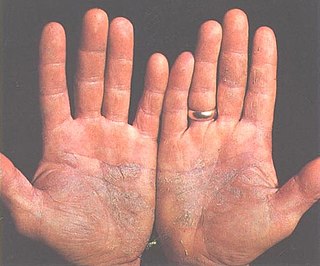 Placas de psoriasis en las palmas de las manos. | ||
| Especialidad | dermatología | |
| Síntomas | Rojo púrpura en la piel más oscura, parches de piel escamosos y con picazón | |
| Complicaciones | Artritis psoriásica | |
| Tratamiento | Cremas con esteroides, crema con vitamina D 3, luz ultravioleta, medicamentos inmunosupresores como el metotrexato | |
La psoriasis o soriasis[1] (AFI: [soˈɾja.sis], del griego ψώρα, picor) es una enfermedad inflamatoria crónica de la piel,[2][3] que produce lesiones escamosas engrosadas e inflamadas, con una amplia variabilidad clínica y evolutiva. No es contagiosa, aunque sí puede ser hereditaria.
Puede afectar a cualquier parte de la piel, frecuentemente a las zonas de codos, rodillas, cuero cabelludo, abdomen, piernas y espalda. No es raro que produzca afectación de las uñas. Esto se conoce como psoriasis ungueal. Las uñas pueden ser la única zona afectada al principio de la psoriasis. En ocasiones produce complicaciones como la artritis psoriásica.
Clasificación[editar]
La clasificación más utilizada se organiza según los síntomas, los tipos de lesiones cutáneas y la gravedad general del cuadro. Es la clasificación más útil para la elección de su tratamiento y para el conocimiento del pronóstico de la enfermedad en cada paciente. La clasificación está detallada en el apartado Cuadro clínico. En la antigüedad era falsamente diagnosticada como lepra, debido a la similitud de sintomatología.
Epidemiología[editar]
Se estima que entre un 2 y un 3 % de la población sufre de psoriasis.[4][5][6] La prevalencia varía entre las diferentes poblaciones de todo el mundo,[7] siendo más frecuente en los países más distantes del ecuador.[4][8] En Europa se estima que la incidencia es aproximadamente del 1,5 % y en los EE. UU. del 4,6 %. En contraste, las tasas de prevalencia son mucho más bajas entre los países africanos del este, los afroamericanos, China (0,4 %) y la India (0,7 %).[9]
Puede aparecer a cualquier edad, si bien es menos frecuente en los niños que en los adultos,[8] con un pico de incidencia entre los 20 y los 55 años.[4] En aproximadamente un tercio de los pacientes, la psoriasis debuta antes de los 20 años. Suele iniciarse con cuadros clínicos atípicos o leves, difíciles de diagnosticar. La psoriasis en placas es el tipo más frecuente en todas las edades, aunque en los niños las lesiones suelen ser más pequeñas y menos escamosas que en los adultos.[10]
Afecta por igual a ambos sexos,[4] si bien es más precoz en mujeres y en personas con antecedentes familiares.
Etiología[editar]
La psoriasis es una enfermedad multifactorial compleja,[7] de origen autoinmune,[3] y su etiología exacta es en gran parte desconocida. Se ha demostrado una predisposición genética, la cual sin embargo no puede explicar completamente la patogénesis de la enfermedad. Además de la susceptibilidad genética, se suman factores ambientales, así como el género y la edad. Recientemente, ciertos desequilibrios en los mecanismos de regulación epigenéticos se indican como elementos causales en la psoriasis.[7]
Participación genética[editar]
La herencia de esta enfermedad es posiblemente poligénica. Se ha demostrado una importante agregación familiar,[11] con una concordancia aproximada en gemelos monocigóticos del 60 %[9] y la asociación a determinados HLA.
En este sentido, se asocia la predisposición a psoriasis con los antígenos HLA-CW6, y HLA-DR7. Además, existe correlación entre el tipo clínico de psoriasis y otros antígenos HLA. Por ejemplo, el HLA-B17 se asocia a un inicio más precoz y un curso más grave, y el HLA-B27 está relacionado con la forma pustulosa generalizada.[12]
Factores desencadenantes[editar]
Existe una gran variedad de factores desencadenantes, tanto del episodio inicial como de empeoramientos o de reaparición después de remisiones aparentemente completas:[13]
- Infecciones: Causadas por bacterias (Streptococcus pyogenes, Staphylococcus aureus),[14][13] hongos (Malassezia, Candida albicans)[13] o virus (papilomavirus, retrovirus,[13] virus de la inmunodeficiencia humana[14]).
- Fármacos: Tratamientos como las sales de litio, betabloqueantes, antimaláricos, anti-infl amatorios no esteroideos (AINE),[14][13] inhibidores de la enzima convertidora de angiotensina[13] o la retirada de los tratamientos con corticosteroides.[14]
- Dieta y consumo de alcohol: Factores dietéticos tales como el gluten y el alcohol.[13]
- Traumatismos: Es muy frecuente que los pacientes psoriásicos presenten el fenómeno de Koebner, y las lesiones aparezcan en la piel inicialmente sana que recibe un traumatismo, rasguño, cortaduras, rascado, quemaduras solares, etcétera, tras un período de incubación de entre 7 y 14 días.[14][13]
- Factores psicológicos: Aunque no se asocia a ningún trastorno de la personalidad, el estrés emocional puede desencadenar o agravar la psoriasis.[14][13]
- Factores climáticos: Los climas fríos se asocian a empeoramientos de la enfermedad y los calurosos a la mejora. En general, los pacientes mejoran con la exposición al sol;[15] solo entre el 5 y el 10 por ciento presentan psoriasis fotosensibles.
- Factores endocrinos: No está clara la relación, aunque se evidencian picos de máxima incidencia en la pubertad y la menopausia, mejora con el embarazo y empeora tras el parto.
Patogenia[editar]
Aunque está poco esclarecida, hay dos hechos básicos: la hiperplasia epidérmica por un aumento de la población germinativa, y el infiltrado inflamatorio de la dermis. La inflamación viene mediada por el Linfocito T CD4+ que libera (junto al queratinocito) citocinas proliferativas, que estimulan la proliferación de las células epidérmicas. La respuesta inflamatoria es de tipo celular, frente a un autoantígeno aún desconocido, o frente a un superantígeno estreptocócico en el caso de la psoriasis en gotas postinfecciosa.
Esta teoría viene avalada por los estudios anatomopatológicos de las muestras de biopsia, así como por la efectividad de los fármacos que inhiben la activación de los linfocitos T, su expansión clonal o la liberación de citocinas proinflamatorias.
Anatomía patológica[editar]
Es característico de la psoriasis la hiperqueratosis paraqueratósica de la epidermis, con acumulaciones de leucocitos polimorfonucleares (denominados abscesos de Munro-Saboureaud), así como el adelgazamiento de la epidermis suprapapilar con acantosis interpapilar.
También hay papilomatosis dérmica, con capilares dilatados y tortuosos verticales en las papilas, además de infiltrados de linfocitos perivasculares.
Cuadro clínico[editar]
La psoriasis no es una enfermedad contagiosa. Afecta tanto a la piel como a las mucosas, y en ocasiones se asocia a la artritis. Su amplia variabilidad de lesiones hace necesaria una clasificación con fines docentes, pronósticos y terapéuticos.
Lesiones psoriásicas[editar]
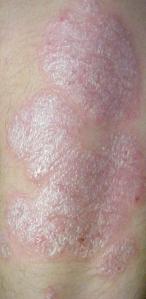
- Lesiones cutáneas
La lesión elemental es una pápula o placa eritematosa, de tamaño diverso y tono rojo oscuro, bordes delimitados y habitualmente cubierta de escamas. El raspado de las lesiones (raspado de Brocq) permite observar tres signos característicos:[16]
- Signo de la «mancha de cera» o de la «bujía»: al rascar la lesión, se desprenden multitud de escamas similares a las que se desprenderían de una vela.
- Fenómeno de la membrana epidérmica o membrana de Duncan-Dulckley: tras desprenderse las escamas, aparece una película transparente que recibe este nombre.
- Signo del rocío sangrante o signo de Auspitz: al desprender la membrana de Duncan-Dulckley, aparecen petequias a consecuencia del daño vascular de las papilas dérmicas, por el desprendimiento de la epidermis que las recubre. Este signo no aparece en la psoriasis invertida, ni en la pustulosa.
- Además, es posible encontrar:
- Halo de Woronoff: halo hipocrómico en torno a la placa, ligado al inicio de la regresión de la lesión. Es menos frecuente.
- Fenómeno de Köbner,[16] en aproximadamente el 20 por ciento de los pacientes.
- Las lesiones de las mucosas son muy infrecuentes, y en general se circunscriben a labios y pene. Por norma, no existe descamación.
- Lesiones de las uñas.
- El trastorno del proceso de queratinización tiene como consecuencia un ritmo de crecimiento acelerado que puede alterar el aspecto físico de las uñas. La psoriasis de la uña puede resultar dolorosa, debido a su localización.
- Entre un 30 y un 50 por ciento de los enfermos[16][17] presenta alteraciones de las uñas (psoriasis ungueal). Es más frecuente que ocurra en las manos que en los pies y en pacientes con afección articular. Aunque no es lo habitual, puede ser el único problema del paciente con psoriasis. Por lo general, la afectación de las uñas por la psoriasis comienza después de la aparición de las lesiones cutáneas, con un retraso en su aparición de entre los 9 y los 11,5 años. Posiblemente, este lapso de tiempo es responsable de una menor prevalencia de la psoriasis ungueal en los niños.[18]
- Las manifestaciones clínicas de la psoriasis ungueal dependen de la parte de la uña afectada.[18] Las principales alteraciones que pueden presentarse son las siguientes:
- Piqueteado de la lámina: aparecen unos hoyuelos o depresiones en la lámina ungueal (en inglés, pitting), por afección de la matriz ungueal.[18][16] Estas depresiones pueden estar dispuestas transversalmente, en filas longitudinales o de forma desorganizada, y pueden ser poco o muy profundas, hasta el punto de dejar un agujero perforado en la superficie de la uña. Cuando la lesión psoriásica afecta a un área más amplia de la matriz ungueal, se forman ranuras transversales de la misma manera, como pozos. Es la manifestación más común de la psoriasis ungueal.[18]
- Decoloración de la uña «en mancha de aceite»: aparecen unas manchas amarillentas desde el inicio de la uña que se van extendiendo, debido a una afectación del lecho ungueal (base de la uña). Esta lesión va asociada a artropatías psoriásicas.[16] Se producen por alteración del hiponiquio.
- Onicolisis: se produce la separación de la uña de su lecho ungueal. Como consecuencia, la uña se torna blanquecina y en ocasiones, se pueden acumular exudados que confieren un tono amarillento.[18] La colonización por bacterias u hongoso tornan la uña de color verduzco o marronáceo.[19] La psoriasis es una de las principales causas de onicolisis, que es una de las alteraciones más frecuentes en la psoriasis ungueal.[19]
- Hiperqueratosis subungueal: se debe a una proliferación importante de células paraqueratósicas, que confiere a la uña un aspecto de masa densa, pulverulenta y blanquecina,[19] denominado por algunos autores como «en médula de saúco».[16] Es también, junto a la onicolisis, una manifestación muy frecuente de la psoriasis ungueal y con frecuencia aparecen juntas en un mismo paciente. A menudo se confunde con una onicomicosis.[19]
- Psoriasis del surco ungueal y paroniquia psoriásica: consiste en lesiones eritematodescamativas alrededor de la uña, con destrucción de la cutícula. Es frecuente en la artropatía psoriásica.[16]
- Artropatía psoriásica.
- Esta alteración, que debe tratarse multidisciplinarmente por el dermatólogo y el reumatólogo, es un tipo de psoriasis más invalidante que la psoriasis estrictamente cutánea. Suele comenzar entre los 35 y los 45 años, en general en pacientes previamente diagnosticados de psoriasis. Por término medio, un 7 por ciento de los pacientes con psoriasis sufren de las articulaciones. Entre los patrones de afectación articular en la psoriasis, están (para conocer la frecuencia de cada tipo de patrón, véase el artículo artritis psoriásica):
- Forma oligoarticular asimétrica: afecta sobre todo a articulaciones interfalángicas proximales y distales (dedos).
- Forma similar a la artritis reumatoide seronegativa: con un pronóstico más benigno y remisiones más duraderas.
- Forma mutilante: muy grave e infrecuente.
- Forma interfalángica distal: casi patognomónica (exclusiva) de la psoriasis, pero muy infrecuente.
- Forma periférica, asociada o no a sacroileítis anquilosante.
- Sacroileítis o espondilitis anquilosante: asociada o no a artropatía periférica.
Patrones de presentación[editar]

En general, la psoriasis es un cuadro monomorfo (no presenta varios tipos de lesión a la vez), simétrico, que puede ser limitado o muy extenso. Existen muchas variantes según la morfología de las lesiones:
- Psoriasis en placas o psoriasis vulgar.
Es la forma más frecuente. Se caracteriza por la formación simétrica de placas de 1 a 30 centímetros, localizadas en cualquier zona de la piel, especialmente rodillas, codos, región lumbosacra y cuero cabelludo. Las lesiones pueden durar hasta meses, e incluso años, y en sucesivos brotes se van extendiendo al tórax y las extremidades. Cuando las lesiones confluyen en grandes placas con bordes geográficos, el cuadro se denomina psoriasis ''gyrata''; otras veces, aparece una zona central más clara, y el cuadro se llama psoriasis anular.
- Psoriasis en gotas, psoriasis eruptiva o psoriasis ''guttatta''.
Psoriasis en forma de gotas o pequeños puntos menores de 1 centímetro, a veces pruríticas, localizadas preferentemente en el tronco. Se da con más frecuencia en niños y en jóvenes, y suele aparecer bruscamente tras padecer una infección estreptocócica de las vías respiratorias superiores. Dura dos o tres meses y desaparece espontáneamente, salvo en algunos individuos que sufren brotes recurrentes. Suele reaparecer en la edad adulta como otro de los tipos de psoriasis.
- Psoriasis eritrodérmica.
Lesiones generalizadas que comprometen más del 90 por ciento de la extensión corporal y llegan a afectar el estado de salud del paciente por presentar fiebre, leucocitosis, desequilibrio electrolítico, déficit proteico, etcétera. Puede aparecer a partir de una psoriasis vulgar (y deja alguna zona de piel sana), tras un brote de psoriasis pustulosa, o bruscamente tras un periodo de intolerancia al tratamiento.
- Psoriasis pustulosa generalizada o psoriasis de Von Zumbusch.
Variante aguda e infrecuente, que generalmente aparece en pacientes con otros tipos de psoriasis tras la aparición de factores desencadenantes (medicamentos, hipocalcemia, estrés, infecciones). Las placas eritematosas confluyen en pocas horas en pequeñas pústulas estériles (llenas de pus no infectado), que rápidamente se secan, desaparecen y reaparecen en nuevos brotes. Si aparecen lesiones subungueales, la uña puede llegar a desaparecer. El curso de la enfermedad es ondulante, hasta que varias semanas después el paciente vuelve a la forma de psoriasis que padecía o a una psoriasis eritrodérmica.
Por lo general, el cuadro se acompaña de fiebre, mal estado general, leucocitosis y aumento de la velocidad de sedimentación globular. Sin el tratamiento correcto, puede ser mortal, por hipoalbuminemia, hipocalcemia y las consiguientes deshidratación e infecciones.
- Impétigo herpetiforme, también denominada psoriasis gestacional o del embarazo.[20] Es una forma de psoriasis pustulosa generalizada poco frecuente, que aparece en la segunda mitad del embarazo. No está claro si se trata de un trastorno específico del embarazo o simplemente se ve agravado por él. La enfermedad generalmente se resuelve después del parto, aunque puede repetirse durante los embarazos posteriores. El grado de riesgo para el feto es un tema controvertido; sin embargo, se ha documentado una mayor morbilidad fetal, lo que sugiere la necesidad de una mayor supervisión prenatal.[21]

- Psoriasis pustulosa localizada.
- Psoriasis palmoplantar o psoriasis tipo Barber.
Se caracteriza por varios brotes de pústulas estériles sobre una base eritematosa, simétricamente en palmas y plantas, sobre todo en las eminencias tenar e hipotenar de la mano, y en los talones. Las pústulas pueden confluir en grandes lagos de pus, que se secan en 8 a 10 días formando escamas y costras marrones. Este proceso se cronifica, produciendo callosidades amarillentas que pueden dar fisuras extremadamente dolorosas e invalidantes. Ocasionalmente, esta forma de psoriasis se asocia a dolor torácico medio por osificación del cartílago en la zona de contacto entre la clavícula y la primera costilla, y el esternón.
- Psoriasis acral o acrodermatitis continua de Hallopeau.
Extraña variante definida por la aparición de una erupción pustulosa en torno a las uñas (sobre todo de las manos), que se extiende proximalmente. Se acompaña de destrucción y pérdida de las uñas, y en casos muy evolucionados puede llegar a producir osteolisis de la falange distal.
- Psoriasis lineal.
Las lesiones adoptan una disposición en línea, ya sea a lo largo de una extremidad o de una metámera; puede aparecer espontáneamente o por fenómeno de Koebner.
- Psoriasis invertida o psoriasis de pliegues.
Aquella que afecta a los grandes pliegues cutáneos, principalmente los axilares, genitocrurales (las ingles), interglúteos, submamarios y el ombligo. Las lesiones son placas eritematosas de color rojo intenso, uniformes, lisas, brillantes y de bordes definidos, si bien su rasgo más característico es la ausencia de escamas. Puede haber una fisura dolorosa en el fondo del pliegue y existir, por tanto, riesgo de infección. Lo más común es que estas lesiones coexistan con la psoriasis vulgar.
- Psoriasis del cuero cabelludo.
El cuero cabelludo presenta lesiones de forma muy frecuente en los pacientes de psoriasis, normalmente junto a lesiones cutáneas. Puede manifestarse como placas descamativas similares a las de la piel, o bien como placas gruesas de escamas adheridas al pelo (cuadro a veces denominado falsa tiña amiantácea).
Enfermedades asociadas[editar]
La artritis psoriásica es una de las comorbilidades más importantes.[22]
Está demostrado que los pacientes con psoriasis son más propensos a padecer enfermedades autoinmunes asociadas, en particular las que afectan al tracto gastrointestinal, como la enfermedad de Crohn, la colitis ulcerosa y la enfermedad celíaca. Hipótesis adicionales que relacionan la psoriasis con la enfermedad celíaca incluyen una permeabilidad intestinal aumentada, común a ambas enfermedades.[23] Una parte de pacientes presenta una elevada sensibilidad al gluten.[9]
Varios estudios han sugerido una mayor prevalencia de cada uno de los componentes del síndrome metabólico en los pacientes con psoriasis (dislipidemia, intolerancia a la glucosa, obesidad e hipertensión), así como un aumento de la prevalencia de ateroesclerosis. Una evaluación prospectiva mostró que las mujeres con psoriasis se encuentran en mayor riesgo de desarrollar diabetes e hipertensión.[24] Aproximadamente, la mitad de los pacientes presentan hígado graso no alcohólico.[25] Otras comorbilidades importantes son la depresión y el cáncer.[22]
Diagnóstico[editar]
En general, el diagnóstico de la psoriasis se basa en la apariencia de la piel y suele ser suficiente con la realización de una buena historia clínica. Las analíticas sanguíneas no son herramientas valiosas para el diagnóstico de la psoriasis.[26] No obstante, teniendo en cuenta las diversas presentaciones clínicas y su parecido con otras enfermedades de la piel papuloescamosas, puede ser difícil su diagnóstico para los médicos no dermatólogos.[27] En caso de duda, se puede realizar una biopsia cutánea.[28]
Diagnóstico diferencial[editar]
Los diferentes cuadros obligan a un diagnóstico diferencial variado, atendiendo, entre otros, a la morfología de las lesiones y los factores desencadenantes.
- La psoriasis vulgar se debe diferenciar del eccema numular, el linfoma cutáneo de células T, la pitiriasis rubra pilaris y las dermatofitosis.
- La psoriasis en gotas debe distinguirse de la pitiriasis rosada, la sífilis secundaria, la pitiriasis liquenoide crónica y el liquen plano.
- La psoriasis eritrodérmica debe distinguirse del eccema atópico, el linfoma cutáneo de células T, la pitiriasis rubra pilaris y las toxicodermias.
- La psoriasis pustulosa generalizada puede confundirse con una dermatosis pustulosa subcórnea, el impétigo, el pénfigo foliáceo; la forma gestacional (impétigo herpetiforme) además con la dermatitis herpetiforme.[29]
- La psoriasis pustulosa localizada debe diferenciarse de un eccema sobreinfectado, diversas micosis y del eccema dishidrótico.
- La psoriasis invertida puede semejarse a cuadros como la dermatitis seborreica, el intertrigo candidósico, las dermatofitosis, el eritrasma o el pénfigo benigno crónico familiar.
- Finalmente, la psoriasis del cuero cabelludo se puede asemejar a la dermatitis seborreica o al lupus eritematoso discoide crónico.
Tratamiento[editar]
El curso crónico y la dificultad del tratamiento de la enfermedad hacen que sea importante una buena relación médico-paciente para conseguir un buen entendimiento. Es importante comprender que la curación solo es parcial. El tratamiento siempre debe ser individualizado, según el patrón de presentación y la gravedad de los síntomas, y sin olvidar las circunstancias personales, socioeconómicas, laborales, psicológicas y familiares de cada paciente.
Medidas generales[editar]
El conocimiento de la forma en que los factores ambientales afectan a los pacientes permite establecer una serie de medidas que mejorarán (aunque levemente) la calidad de vida del paciente.
- Tomar el sol (con moderación y evitando las horas centrales del día), ya que los rayos ultravioleta tienen acción antiinflamatoria.
- Tomar baños en el mar, debido a que los iones y sales que contiene el agua de mar presentan propiedades positivas para la piel. También son útiles los baños en lodo.
- Dejar al aire las heridas.
- Los productos hidratantes ayudan a mitigar los efectos de sequedad e irritación con los que cursa la psoriasis. No curan la psoriasis, solo palían sus síntomas.
Además se debe realizar hidratación tomando agua y utilizando cremas para la hidratación de la piel.
Especialmente, cremas naturales de caléndula o avena, las cuales recuperan en parte la resequedad que esta enfermedad presenta.
Se deben evitar todas las carnes grasas como la de cerdo, adoptando una dieta rica en vegetales, frutas y legumbres y evitando el alcohol y el tabaco. Evitar también el estrés en la medida de lo posible.
Tratamientos tópicos[editar]
Consiste en la aplicación directa de productos sobre la piel. Aunque tienen menos efectos secundarios que los tratamientos sistémicos, su eficiencia también es menor. Es por ello que se reservan para pacientes con formas más leves de la enfermedad, en general con menos de un 25 % de la superficie corporal afectada. Existen numerosas opciones disponibles:[30]
Las propiedades del aloe vera son especialmente aptas para aliviar los síntomas de psoriasis y contribuir a la regeneración de los tejidos de la zona afectada. Por una parte, el uso tópico de aloe vera ayuda a calmar la picazón, gracias a las antraquinonas contenidas en esta planta. Además, el ácido crisofánico, presente en el gel de aloe vera, es muy utilizado en tratamientos de psoriasis, así como la lignina y otras sustancias que también contiene.
Los primeros son hidratantes del estrato córneo de la piel, mientras que los segundos eliminan el exceso de escamas. Están contraindicados en la psoriasis invertida (en los pliegues corporales).

Potente medicamento reductor, derivado de la crisarobina y utilizado sobre todo en la psoriasis vulgar. Puede administrarse de dos formas: siguiendo el método de Ingram, con dosis bajas de 0,05 a 0,5 %; o por contacto breve, por aplicación directa en concentraciones del 0.5 al 5,0 % durante un máximo de 30 minutos diarios. Sus inconvenientes son su capacidad irritante (por lo que no se puede utilizar en el rostro y los pliegues), y que deja una pigmentación pasajera en la piel.
- Análogos de la vitamina D.
Tienen acción antiproliferativa sobre los queratinocitos. Los más usados son el calcitriol (derivado natural de la vitamina D), el calcipotriol y el tacalcitol, con la misma acción que la vitamina D3, pero con un 10 % de sus efectos hipercalcemiantes. Estos efectos contraindican otro uso que no sea el tópico. También son irritantes, por lo que no conviene usarlos en la cara y los pliegues. Existen preparados que también contienen corticoides.
Entre los derivados de la vitamina A, se utiliza sobre todo el tazaroteno, un retinoide de tercera generación. Se usan concentraciones entre 0,05 y 0,1 %, en forma de gel. Su eficacia se asemeja a la de los análogos de la vitamina D.

- Corticoides tópicos.
Se recomienda su uso durante cortos periodos de tiempo, y solo en pacientes con psoriasis leves que no han respondido a otros tratamientos, o para localizaciones más delicadas, como la cara, el cuero cabelludo, los pliegues cutáneos o los genitales. Deben retirarse de forma gradual para evitar un rebrote de la enfermedad. Es importante vigilar la aparición de efectos secundarios, especialmente cuando se aplica en curas oclusivas.
Sus efectos antimitóticos (es decir, que afectan la división celular), antiinflamatorios y antipruriginosos son eficaces, aunque no tanto como el ditranol o los corticoides. Por ello, por su fuerte olor y por lo incómodo que resulta en el tratamiento (manchas en la ropa, etcétera), su uso está cada vez menos extendido.
- Tratamientos naturales.
Existen derivados naturales, que por su efecto hidratante pueden aliviar los síntomas de la psoriasis. Algunos ejemplos son el aloe vera, la pita o el aceite de rosa mosqueta. Otro ejemplo de terapia natural clásica es la raíz del traidor, también llamada raíz del diablo, por su propiedad de teñir el agua de rojo. Habitualmente se le han adjudicado propiedades curativas y paliativas para diferentes patologías cutáneas (eczemas, micosis, acné, hemorroides, grietas, varices o herpes, entre otras).
Hipertermia de contacto[editar]
La hipertermia de contacto tiene un efecto positivo sobre las placas psoriásicas. Aplicada junto con pomadas con salicilatos, ha demostrado tener resultados muy notables, tanto en las placas psoriásicas, como en el bienestar general del paciente. Las placas se hidratan y retroceden lentamente. Se trata de un tratamiento lento, en función de la extensión de la psoriasis en el paciente.
Fototerapia[editar]
La fototerapia consiste en la utilización de radiaciones electromagnéticas no ionizantes, especialmente del espectro ultravioleta B (UVB) y A (UVA). En general es un tratamiento bastante efectivo, salvo en las formas pustulosas y eritrodérmica.
Sin embargo, no es recomendable usar tratamientos prolongados, pues aumenta la incidencia de cáncer de piel, sobre todo del cáncer escamoso y el melanoma.
Consiste en el uso de dosis crecientes de UVB. Los más empleados son los de banda estrecha (longitud de onda de 311 nanómetros), más eficaces y menos dañinos que los de amplio espectro. Este tratamiento está indicado en las placas crónicas de psoriasis que no responden al tratamiento tópico, y para la psoriasis en gotas.
Se utilizan las radiaciones asociadas a fármacos. La pauta más clásica es la denominada PUVA, que asocia psoralenos tópicos o por vía oral.
Otra opción es la combinación de luz UVB con brea o antralina, tal como se menciona en el apartado anterior.
Tratamientos sistémicos[editar]
Incluyen todos los tratamientos que se suministran por vía oral o inyectados, y que actúan sobre todo el organismo. Suelen presentar mayores efectos secundarios que los tratamientos tópicos, por lo que se reservan para casos de psoriasis graves, incapacitantes, resistentes al tratamiento, y para las formas eritrodérmica y pustulosas. No se recomienda el uso de corticoides orales, debido a que pueden provocar un brote de psoriasis pustulosa mortal.[31]
Este fármaco citostático es muy eficaz, especialmente en el caso de la artritis psoriásica. Se administra en tres dosis semanales de 2,5 a 5 miligramos separadas por intervalos de 12 horas. Esta pauta de administración es la que menos efectos adversos presenta, de los cuales los más importantes son la toxicidad medular y hepática. Existen autores que recomiendan la práctica de una biopsia hepática al llegar a la dosis acumulativa de 1,5 gramos, a partir de la cual se considera que existe riesgo de cirrosis hepáticas. Por otro lado, no se debe olvidar que este fármaco presenta múltiples interacciones.
Es un retinoide que se utiliza a dosis de 0,25 a 1 miligramo por kilo y día, durante un periodo de 3 a 4 meses. Al ser teratógeno (es decir, puede causar alteraciones en el feto), es recomendable la toma de anticonceptivos orales durante el tratamiento y hasta dos años después de su finalización. Otros posibles efectos secundarios son el desarrollo de queilitis, xerosis y la elevación de los niveles de triglicéridos y colesterol en sangre.
- Ciclosporina A.
Este fármaco se utiliza para inhibir a los linfocitos T CD4 activados. Se comienza con dosis de 4 miligramos por kilo y día, y a las doce semanas se revalúa al paciente. Si la respuesta no es satisfactoria, se puede aumentar la dosis progresivamente hasta un máximo de 5 miligramos por kilo y día.
Por sus efectos adversos, es necesario controlar de cerca la función renal y la tensión arterial. También interacciona con muchos fármacos, si bien no presenta toxicidad aguda como el metotrexato.
En la actualidad, se está investigando el uso de inmunosupresores para el tratamiento de la psoriasis, como el tacrolimus y los derivados de la ascomizina. El etanercept (Enbrel), inhibidor del TNF-α, ha sido aprobado en Estados Unidos para la artritis psoriásica.[32] Al igual que efalizumab (Raptiva), todos estos anticuerpos monoclonales padecen en general de los mismos efectos adversos, entre los que se cuentan infecciones graves, tuberculosis, candidiasis sistémicas, etc. De hecho el 19/02/2009 la Agencia Europea de Medicamentos (EMEA) recomendó suspender[33] la comercialización de efalizumab (Raptiva), debido a que los riesgos, como el de sufrir leucoencefalopatía multifocal progresiva (LMP) y otros, superan a los posibles beneficios.
Otros tratamientos en desarrollo están enfocados contra el TNF-α y otras citocinas inflamatorias, así como a inhibir la activación de linfocitos T y su destino. Entre ellos destacan el anticuerpo monoclonal antiCD4 (que destruye los linfocitos T CD4+) o el conjugado interleucina-2-toxina diftérica, pero de momento se reservan para casos muy graves. Como resultado de distintos estudios,[34][35] la FDA y la EMEA otorgaron la aprobación de adalimumab para el tratamiento de la psoriasis crónica en placa de intensidad moderada a grave en pacientes adultos, que no hayan respondido o que tengan una contraindicación o presenten intolerancia a otra terapia sistémica, incluyendo a la ciclosporina, metotrexato o PUVA. Tal como lo demuestran dichos estudios, el tratamiento con adalimumab también puede reducir los signos y síntomas de la artritis activa en pacientes con artritis psoriásica.
Medidas dietéticas[editar]
Desde hace años se estudia el papel de la nutrición en el tratamiento de la psoriasis.[24] Se ha sugerido que tanto la dieta general como componentes de determinados alimentos, desempeñan un papel en la etiología y patogénesis de la psoriasis.[36] La observación de la frecuente asociación con la psoriasis de condiciones comórbidas, ha renovado el interés en la nutrición como una forma de mejorar estas enfermedades asociadas, además de la afectación de la piel subyacente.[24]
Aunque muchos dermatólogos a menudo pasan por alto el papel de la nutrición en el tratamiento de la psoriasis, en determinados grupos de pacientes las intervenciones nutricionales pueden ayudar a mejorar su calidad de vida. Es importante la investigación en este campo, puesto que estos tratamientos son baratos y más seguros que los inmunosupresores y los tratamientos biológicos.[24]
Aceite de pescado[editar]
Las dietas ricas en ácidos grasos omega-3 (los ácidos grasos poliinsaturados del aceite de pescado) han sido asociadas con una mejoría en algunos estudios. La explicación más probable se basa en los efectos beneficiosos de la reducción de las cantidades de ácido araquidónico y el aumento de la ingesta de los ácidos grasos omega-3 EPA (ácido eicosapentaenoico) y DHA (ácido docosahexaenoico).[36][24] El efecto positivo de la administración por vía tópica, oral o intravenosa de los ácidos EPA o DHA, o ambos, se ha asociado con dosis suficientemente altas.[24] Sin embargo, solo uno de los cuatro estudios controlados realizados mostró un beneficio de los ácidos grasos omega-3 en comparación con el placebo.[36]
Consumo de alcohol[editar]
El consumo de alcohol puede predisponer al desarrollo de la psoriasis, especialmente en hombres con un historial familiar de psoriasis, y en general empeora el pronóstico de la enfermedad. En las mujeres, podría agravar la sintomatología y en los hombres, producir falta de efectividad de los tratamientos. Un estudio en Finlandia sugirió que el consumo de alcohol se asoció con un aumento de las tasas de mortalidad en pacientes con psoriasis moderada o severa.[24] A esto se suma que el consumo de alcohol parece ser mayor en los pacientes con psoriasis que en la población general.[37][24]
No obstante, son precisos mayores estudios para conocer si la modificación de la ingesta de alcohol en pacientes con psoriasis afecta al curso de la enfermedad.[37][24]
Dieta baja en calorías[editar]
Muchos estudios han evaluado el efecto sobre la psoriasis de la restricción de calorías. Ninguno de ellos ha demostrado un beneficio de la restricción calórica durante un largo período de tiempo.[24]
Un estudio aleatorizado doble ciego, controlado, demostró que en pacientes obesos con psoriasis de moderada a grave, la disminución del peso corporal con una dieta restrictiva en calorías puede aumentar la respuesta positiva al tratamiento con dosis bajas de ciclosporina.[24]
Dieta sin gluten[editar]
Existen evidencias preliminares que sugieren que una dieta sin gluten (DSG) puede beneficiar a algunos pacientes con psoriasis,[36][23] especialmente aquellos con anticuerpos de enfermedad celíaca positivos. De hecho, los pacientes con psoriasis están incluidos dentro de los denominados «grupos de riesgo» de enfermedad celíaca[38] y es importante su evaluación en busca de una posible enfermedad celíaca asociada.[23][38]
Los niveles séricos elevados de anticuerpos antigliadina son más comunes en los pacientes con psoriasis que requieren terapia para la afectación sistémica. Diferentes datos, incluyendo el aumento de la permeabilidad intestinal, sugieren una participación intestinal en la psoriasis de algunos pacientes. Independientemente de la presencia o no de anticuerpos antigliadina del tipo IgA, en las biopsias duodenales de pacientes con psoriasis puede observarse un aumento pronunciado de eosinófilos EG2 y de mastocitos.[39]
El efecto positivo de la DSG se ha observado no solo en pacientes con un mayor número de linfocitos en el epitelio duodenal, sino también en algunos pacientes con biopsias duodenales aparentemente normales. A falta de estudios aleatorizados en relación con el efecto beneficioso de la DSG en la psoriasis, es preciso considerar un posible efecto placebo.[39]
Vitamina B12[editar]
Diversos estudios han demostrado la eficacia del tratamiento con vitamina B12 oral e intramuscular, en pacientes con niveles bajos en sangre.[24]
Recientemente, un estudio demostró una mejora de la psoriasis con la aplicación tópica de cremas con vitamina B12 y aceite de aguacate (que contiene vitamina E, α-tocoferol).[24]
Vitamina D[editar]
La vitamina D tópica es eficaz en el control de los síntomas de la psoriasis, si bien aún no se ha aclarado completamente el mecanismo de acción. En pacientes con insuficiencia de vitamina D, la suplementación por vía oral puede desempeñar un papel positivo.[24][36]
Selenio[editar]
Los pacientes con psoriasis pueden tener bajos niveles de selenio, especialmente aquellos con una historia de psoriasis de más 3 años de evolución. Sin embargo, la suplementación de selenio por sí sola no mejora la clínica de la psoriasis.[24]
La terapia antioxidante combinada con selenio, coenzima Q10 (ubiquinona de etilo, 50 mg/día) y vitamina E (α-tocoferol natural, 50 mg/día) puede ser útil en los pacientes con psoriasis eritrodérmica o artropática grave. Sin embargo, no es efectiva sobre los síntomas en pacientes con psoriasis en placas crónica moderada a severa.[24]
Administrado tópicamente o como terapia coadyuvante con la fototerapia, el selenio no tiene ningún beneficio conocido sobre la psoriasis. No obstante, en los pacientes con deficiencia de selenio, la balneoterapia tiene un efecto positivo (duchas de alta presión y spa, con agua rica en selenio).[24]
Vitamina A[editar]
Varios derivados tópicos y sistémicos de vitamina A son muy eficaces en el tratamiento de la psoriasis, pero los efectos secundarios adversos siguen siendo un gran obstáculo para su uso generalizado, entre los que se incluye la pérdida del cabello, la hipertrigliceridemia (exceso de triglicéridos en sangre), la hiperostosis (crecimiento excesivo de hueso), la calcificación de tejido, la xerosis (sequedad de la piel) y la teratogénesis (posibilidad de provocar defectos congénitos durante la gestación del feto).[24]
Hay informes contradictorios en cuanto a los niveles en suero de vitamina A de los pacientes con psoriasis. Algunos estudios encontraron que los pacientes con psoriasis vulgar, eritrodérmica severa y pustulosa tenían niveles séricos reducidos de vitamina A, y con psoriasis tanto activa como inactiva. Otros investigadores no hallaron diferencias en los niveles de vitamina A en pacientes con psoriasis en comparación con controles sanos.[24]
Se han encontrado otras anomalías del metabolismo de la vitamina A en la piel de enfermos psoriásicos.[24]
Inositol y zinc[editar]
Un estudio aleatorizado, doble ciego y controlado con placebo, demostró una mejora significativa en la clínica de pacientes tratados con inositol durante 10 semanas. El zinc, sin embargo, no produjo una mejoría significativa.[24]
Taurina[editar]
Aunque las primeras observaciones sugirieron que el aminoácido taurina estaba involucrado en la patogénesis de la psoriasis, una serie de estudios posteriores no confirmó que el elevar o restringir el consumo de taurina pueda exacerbar o mejorar, respectivamente, el curso clínico de la psoriasis.[24]
Pronóstico[editar]
La psoriasis es una patología de evolución imprevisible, con periodos libres de enfermedad y agravamientos de aparición y duración muy variables, pero en general su curso es crónico.[2] Hasta el 80 % de los pacientes la padecen durante toda su vida, ya sea de manera intermitente o continua.
La presencia de enfermedades comórbidas se asocia con un aumento de los tratamientos con fármacos, algunos de los cuales pueden empeorar la psoriasis;[22] asimismo, el tratamiento sistémico de la psoriasis con ciertos medicamentos puede agravar las enfermedades comórbidas.[22][25]
Los pacientes con psoriasis severa suelen tener una esperanza de vida más reducida y un mayor riesgo de sufrir infartos de miocardios. El conocimiento adecuado por parte de los dermatólogos de las comorbilidades ayuda a elegir las evaluaciones y tratamientos oportunos.[22]
Las formas eritrodérmicas y pustulosas generalizadas son las más graves, y potencialmente letales. La pustulosa localizada puede ser muy incapacitante, por el modo en que afecta a las manos. La psoriasis ungueal suele ser muy rebelde al tratamiento, al contrario que la psoriasis en gotas, que responde muy bien.
No se ha demostrado un aumento de la incidencia de cáncer de piel asociado a la psorias. Sin embargo, hay una parte de pacientes con mayor riesgo, tales como personas de raza blanca que recibieron más de 250 sesiones de fototerapia PUVA (psoralenos con radiación ultravioleta A). Estos individuos tienen una probabilidad de desarrollar carcinoma de células escamosas unas catorce veces superior a la de los pacientes que recibieron menos sesiones. Los tratamientos con metotrexato o ciclosporina en dosis altas también pueden estar asociados con un incremento del riesgo de desarrollar cáncer.[40]
Los estudios transversales realizados indican que la psoriasis está asociada con sentimientos de estigmatización.[41] Las comorbilidades físicas y emocionales pueden influir en el desarrollo social y económico de los pacientes. En la esfera personal, la psoriasis ha demostrado ser un factor muy importante en las relaciones de pareja, como consecuencia de las alteraciones emocionales que sufren los pacientes y de las limitaciones que la enfermedad provoca en las actividades familiares, circunstancias que podrían explicar la mayor tasa de divorcios encontrada en determinados estudios. Los pacientes con psoriasis refieren tener dificultades o deterioro en las relaciones sexuales íntimas, especialmente cuando existe afectación genital. Otra área deteriorada puede ser la socioeconómica. Los pacientes con psoriasis pueden tener dificultades para conseguir o mantener el trabajo, debido a una merma en la productividad e incluso a la pérdida de días o de horas laborales por los tratamientos o los brotes. Estos bajos ingresos pueden provocar hábitos alimenticios inadecuados, por ejemplo fomentando la obesidad, y una baja adherencia a los tratamientos por los problemas económicos, lo que puede empeorar o dificultar el tratamiento de la psoriasis.[42]
Véase también[editar]
Referencias[editar]
- ↑ Real Academia Española. «soriasis». Diccionario de la lengua española (23.ª edición).
- ↑ a b Real Academia Española. «psoriasis». Diccionario de la lengua española (23.ª edición).
- ↑ a b Ruiz, V; Velásquez, M; Barrera, LF (2014 Oct–Dec). «Immunogenetic aspects of psoriasis with emphasis on micro-RNA». Inmunol 33 (4): 137-46.
- ↑ a b c d Ramírez, LC; Velásquez, MM (2015). «Aspectos de la Il-17 en la inmunopatogénesis de la psoriasis: un nuevo blanco terapéutico». Rev Asoc Colomb Dermatol 23 (1 enero-marzo): 61-68. Archivado desde el original el 8 de octubre de 2015. Consultado el 6 de octubre de 2015.
- ↑ C. E. Griffiths, J. N. Barker: «Pathogenesis and clinical features of psoriasis», en The Lancet, 370 (9583): págs. 263-271, 21 de julio de 2007.
- ↑ Es un hecho constatado que la psoriasis es una enfermedad muy común, si bien no existen suficientes estudios que permitan conocer las tasas específicas de cada país y región. En Estados Unidos, la Fundación Nacional de Psoriasis Archivado el 5 de marzo de 2009 en Wayback Machine. realizó un estudio Archivado el 28 de septiembre de 2007 en Wayback Machine. entre 2001 y 2002 que ofrece una tasa media del 2,2 %; en España, Ferrandiz la cifra en torno al 1,4 %.
- ↑ a b c Chandra, A; Ray, A; Senapati, S; Chatterjee, R (2015 Apr). «Genetic and epigenetic basis of psoriasis pathogenesis». Mol Immunol 64 (2): 313-323. PMID 25594889. doi:10.1016/j.molimm.2014.12.014.
- ↑ a b Parisi, R; Symmons, DP; Griffiths, CE; Ashcroft, DM; Identification and Management of Psoriasis and Associated ComorbidiTy (IMPACT) project team (2013 Feb). «Global epidemiology of psoriasis: a systematic review of incidence and prevalence». J Invest Dermatol 133 (2): 377-85. PMID 23014338. doi:10.1038/jid.2012.339.
- ↑ a b c Wolters, M (2005 Oct). «Diet and psoriasis: experimental data and clinical evidence». Br J Dermatol 153 (4): 706-14. PMID 16181450. doi:10.1111/j.1365-2133.2005.06781.x.
- ↑ Benoit, Sandrine (2007). «Childhood Psoriasis». Clinics in Dermatology 25: 555-562. PMID 18021892. doi:10.1016/j.clindermatol.2007.08.009.
- ↑ Hasta el 50 % de los pacientes refieren antecedentes familiares, según McCall CO, Lawley TJ. Eccema, psoriasis, infecciones cutáneas, acné y otros trastornos cutáneos frecuentes. En Harrison et al.: Principios de Medicina Interna.- Chile: McGraw-Hill Interamericana, 2006. Vol. 1, p. 328-9. ISBN 970-10-5166-1.
- ↑ Maldonado, CA; Cardona, MA; Jurado, F (Ene-Abr 2013). «Comorbilidades en psoriasis». Rev Cent Dermatol Pascua 22 (1): 15-21.
- ↑ a b c d e f g h i González, F; Páez, E (2009). «I Consenso Nacional de Psoriasis, 2009». Dermatol Venez 47 (3-4).
- ↑ a b c d e f Meffert, J (Updated: Jan 22, 2015). Medscape, ed. «Psoriasis» (en eng). Consultado el 22 de febrero de 2015.
- ↑ Poyner, TF; Fell, PJ (1995). «A survey of patients with plaque psoriasis». J Derma Treat 6 (3): 199. doi:10.3109/09546639509097184.
- ↑ a b c d e f g Palomar Llatas, F (enero-abril 2009). «Psoriasis y sus cuidados». Enfermería dermatológica (6): 16-23.
- ↑ Hasta el 50 por ciento, según C. O. McCall y T. J. Lawley.
- ↑ a b c d e Dogra, A; Arora, AK (2014 Jul). «Nail psoriasis: the journey so far». Indian J Dermatol 59 (4): 319-33. PMC 4103264. PMID 25071247. doi:10.4103/0019-5154.135470.
- ↑ a b c d Sánchez-Regaña, M; Umbert, P (Enero de 2008). «Aspectos diagnósticos y terapéuticos de la psoriasis ungueal». Actas Dermosifiliogr. 99 (1): 34-43. Archivado desde el original el 5 de febrero de 2015.
- ↑ Sociedad Española de Reumatología (ed.). «Psoriasis». Archivado desde el original el 2 de abril de 2015. Consultado el 13 de marzo de 2015.
- ↑ Tunzi, M; Gray, GR (2007 Jan 15). «Common skin conditions during pregnancy». Am Fam Physician 75 (2): 211-8. PMID 17263216.
- ↑ a b c d e Aurangabadkar, SJ (2013 Jul). «Comorbidities in psoriasis». Indian J Dermatol Venereol Leprol 79 (Suppl 7): S10-7. PMID 23974690. doi:10.4103/0378-6323.115506.
- ↑ a b c Bhatia, BK; Millsop, JW; Debbaneh, M; Koo, J; Linos, E; Liao, W (2014 Aug). «Diet and psoriasis, part II: Celiac disease and role of a gluten-free diet». J Am Acad Dermatol 71 (2): 350-8. PMID 24780176. doi:10.1016/j.jaad.2014.03.017.
- ↑ a b c d e f g h i j k l m n ñ o p q r s t u Ricketts, JR; Rothe, MJ; Grant-Kels, JM (2010 Nov-Dec). «Nutrition and psoriasis». Clin Dermatol 28 (6): 615-26. PMID 21034986. doi:10.1016/j.clindermatol.2010.03.027.
- ↑ a b Gisondi, P; Del Giglio, M; Cozzi, A; Girolomoni, G (2010 Mar-Apr). «Psoriasis, the liver, and the gastrointestinal tract». Dermatol Ther 23 (2): 155-9. PMID 20415823. doi:10.1111/j.1529-8019.2010.01310.x.
- ↑ Raychaudhuri, SK; Maverakis, E; Raychaudhuri, SP (2014 Apr-May). «Diagnosis and classification of psoriasis». Autoimmun Rev 13 (4-5): 490-5. PMID 24434359. doi:10.1016/j.autrev.2014.01.008.
- ↑ Johnson, MA; Armstrong, AW (2013 Apr). «Clinical and histologic diagnostic guidelines for psoriasis: a critical review». Clin Rev Allergy Immunol 44 (2): 166-72. PMID 22278173. doi:10.1007/s12016-012-8305-3.
- ↑ MedlinePlus (ed.). «Psoriasis». Consultado el 5 de febrero de 2015.
- ↑ Nasser, N; Sasseville, D (2006). «Dermatologic Diseases of Pregnancy». Dermat Rounds 5 (3). Archivado desde el original el 2 de abril de 2015.
- ↑ Marc Juliá Manresa, Juan Antonio Romero Moreno: Tratamientos tópicos de la psoriasis: actualización. Med Cutan Iber Lat Am 2005; 33(4); 147-157. Consultado el 15 de enero de 2012
- ↑ Consenso Nacional de Psoriasis. Guías de Tratamiento. Actualización 2009. Sociedad argentina de dermatología. Consultado el 15 de enero de 2012
- ↑ McCall CO, Lawley TJ. P. 327.
- ↑ «Press release: European Medicines Agency recommends suspension of the marketing authorisation of Raptiva (efalizumab)» (PDF). emea.europa.eu (en inglés). Agencia Europea de Medicamentos. 19 de febrero de 2019. Archivado desde el original el 23 de noviembre de 2019.
- ↑ J. H. Saurat et al., «Champion Study Investigators. Efficacy and safety results from the randomized controlled comparative study of adalimumab vs. methotrexate vs. placebo in patients with psoriasis», en Br J Dermatol. 158: 435-436, y 558-566, 2008.
- ↑ A. Menter et al.: «Adalimumab therapy for moderate to severe psoriasis: A randomized, controlled phase III trial», en J Am Acad Dermatol. 58: 106-115, enero de 2008
- ↑ a b c d e Wolters, M (2006 Nov). «The significance of diet and associated factors in psoriasis». Hautarzt 57 (11): 999-1004. PMID 16758223.
- ↑ a b Brenaut, E; Horreau, C; Pouplard, C; Barnetche, T; Paul, C; Richard, MA; Joly, P; et al. (2013 Aug). «Alcohol consumption and psoriasis: a systematic literature review». . J Eur Acad Dermatol Venereol. 27 (Suppl 3): 30-5. PMID 23845150. doi:10.1111/jdv.12164.
- ↑ a b Coordinadora del grupo de trabajo: Dra. Isabel Polanco Allué. Sociedad Española de Gastroenterología, Hepatología y Nutrición Pediátrica. (2008). MINISTERIO DE SANIDAD Y CONSUMO, ed. «Diagnóstico precoz de la enfermedad celíaca». Archivado desde el original el 5 de octubre de 2018. Consultado el 20 de febrero de 2015.
- ↑ a b Humbert, P; Pelletier, F; Dreno, B; Puzenat, E; Aubin, F (2006 Jan-Feb). «Gluten intolerance and skin diseases». Eur J Dermatol 16 (1): 4-11. PMID 16436335.
- ↑ Oliveira, Mde F; Rocha, Bde O; Duarte, GV (2015 Jan-Feb). «Psoriasis: classical and emerging comorbidities». An Bras Dermatol 90 (1): 9-20. PMID 25672294. doi:10.1590/abd1806-4841.20153038.
- ↑ «Psoriasis: el estigma de una enfermedad demasiado visible». ELMUNDO. 29 de octubre de 2016. Consultado el 3 de abril de 2022.
- ↑ Ros, S; Puig, L; Carrascosa, JM (2014 Mar). «Cumulative life course impairment: the imprint of psoriasis on the patient's life». Actas Dermosifiliogr 105 (2): 128-34. PMID 23668623. doi:10.1016/j.ad.2013.02.009. Archivado desde el original el 21 de febrero de 2015.
Bibliografía[editar]
- Ferrandiz, C. (1996). «Dermatosis eritematoescamosas (I). Psoriasis. Eritrodermias.». Dermatología clínica. Madrid: MMI Elsevier España, S.A. ISBN 84-8174-537-5.
Enlaces externos[editar]
- Asociación de afectados de España
- Artritis psoriásica
- ¿Qué es la Psoriasis?
 Wikimedia Commons alberga una categoría multimedia sobre Psoriasis.
Wikimedia Commons alberga una categoría multimedia sobre Psoriasis.
