Fibromialgia
| Fibromialgia | ||
|---|---|---|
 | ||
| eMedicine | med/2934 ped/777 pmr/47 | |
| Sinónimos | ||
| ||
La fibromialgia es una enfermedad crónica que se caracteriza por dolor musculoesquelético generalizado, con una exagerada hipersensibilidad (alodinia e hiperalgesia) en múltiples puntos predefinidos (tender points), sin alteraciones orgánicas demostrables. Habitualmente se relaciona con una gran variedad de síntomas, entre los que destacan la fatiga persistente, el sueño no reparador, la rigidez generalizada y los síntomas ansioso-depresivos.[1][2]
Muchos autores han considerado la fibromialgia como un trastorno de somatización, es decir, pacientes que se quejan persistentemente de varios síntomas que no tienen un origen físico identificable. Sin embargo, en los últimos años y tras diversos estudios, esta creencia se está desestimando.[3] La fibromialgia está considerada como enfermedad por la Organización Mundial de la Salud desde 1992 y, si bien la definición nosológica y su consideración en el ámbito médico no ha estado exenta de controversia, los resultados de las investigaciones indican con bastante consenso que su origen es neurológico, y que el dolor resultaría de desequilibrios neuroquímicos a nivel del sistema nervioso central que generan alodinia e hiperalgesia generalizadas.[2][4][5]
Historia

El término fibromialgia (del latín fibra, fibra, que se refiere al tejido conjuntivo,[6] del griego mio, músculo[7] y algia, dolor[8]) es relativamente reciente en la historia de la descripción de esta enfermedad.
En 1750, el médico británico sir Richard Manningham en su publicación "Síntomas, naturaleza, causas y cura de la febrícula o fiebre pequeña: comúnmente llamada fiebre nerviosa o histérica; la fiebre de los espíritus; vapores, hipo o bazo", cita descripciones similares a las hechas por Hipócrates que podrían corresponder a fibromialgia.[9]
En 1843, el anatomista alemán Robert R. Floriep describe "puntos sensibles", en su tratado de patología y terapia de los reumatismos donde propone una asociación entre reumatismo y puntos dolorosos de músculos rígidos.[10][11]
En 1881 el médico estadounidense George M. Beard escribió un libro llamado «American Nervousness» donde describe a pacientes con neurastenia que presentaban pérdida de fortaleza, fatiga o cansancio de manera crónica, y en quienes se constata la presencia de múltiples puntos dolorosos e hiperalgia.[9][12]
En 1904, sir William R. Gowers se refiere como "fibrositis" a una condición en que asociaba el lumbago con dolores en los brazos y que él atribuía a "inflamación del tejido fibroso del músculo".
En ese mismo año, Stockman, en Escocia, estudia un grupo de pacientes con rigidez y "un movimiento muscular doloroso" en los cuales describe biopsias musculares con "nódulos fibrosíticos".[10]
En 1915, Llewellyn y Jones, definen fibrositis como "un cambio inflamatorio del tejido fibroso intersticial del músculo estriado".[10]
En 1936, Hench niega el origen inflamatorio de la fibrositis, y da comienzo al desarrollo de las teorías acerca del origen psicológico de la enfermedad. Hallyday, en 1937, también propone un origen psicológico de la fibrositis.[9]
En 1946, el médico australiano Michael Kelly publicó una serie de estudios de la fibrositis basado en su propia experiencia de sufrir la enfermedad. En dichos trabajos, refuerza el concepto de puntos sensibles como eje central del diagnóstico, y propone una teoría ecléctica entre el origen psicológico y orgánico.[10][13][14][15]
En 1947, Boland y Corr, oficiales médicos del ejército estadounidense propusieron que la fibrositis no era más que un "reumatismo psicógeno".[10] Phillip Ellman, en 1950, junto con David Shaw, respaldan esta teoría.[16] A partir del año 1963, se establece una escuela psico-reumática donde se hace referencia al dolor por autoalimentación, en donde una personalidad especial provoca una tensión mantenida que genera espasmo muscular y éste, a su vez, genera dolor, completándose de esta manera el círculo estrés-espasmo-dolor.[9]
En 1968, Kraft, Johnson y Kabam, establecen criterios diagnósticos basados en los puntos sensibles, la dermatografia y el alivio con el enfriamiento a base de cloruro de etilo.[10]
En 1972, Hugh Smythe describe la enfermedad en los términos modernos, "dolor generalizado y puntos de sensibilidad".[17]
En 1975, Harvey Moldofsky y el mismo Smythe, realizaron el primer estudio con electroencefalogramas, donde descubrieron que los pacientes con fibrositis mostraban un patrón de inclusión de ondas alfa, propias del sueño superficial, en el registro de ondas delta del sueño profundo, dando la impresión de un sueño no reparador.[10][17]
En 1976, Hench propone el término de "fibromialgia", y lo define como una forma de reumatismo no articular.[10]
En 1992, la fibromialgia es reconocida como una enfermedad por la OMS y es clasificada con el código M79.7 de la Clasificación Internacional de Enfermedades, en cuya revisión CIE-10 la clasifica dentro de los reumatismos.[2]
Clasificación
Durante la historia de la investigación de la fibromialgia se han propuesto varios sistemas de clasificación.
- En el año 1959, Rossenberg esbozó una clasificación para la entonces denominada "fibrositis". Posteriormente, en 1989, Vitoli expone la necesidad de contar con una clasificación del "síndrome de fibromialgia primaria" o fibrositis.[2]
- En el año 1990, el Colegio Estadounidense de Reumatología, (ACR por sus siglas en inglés), estableció como criterio diagnóstico de fibromialgia, la presencia de dolor generalizado en conjunto con hiperalgesia en al menos 11 de 18 puntos de sensibilidad (tender points) definidos. Se descartó la separación de fibromialgia primaria y secundaria, y se abstrajo de la presencia concomitante de otra enfermedad reumatológica.[1][2]
- En el año 1996, Turk y colaboradores pertenecientes al Servicio de Psiquiatría de la Universidad de Pittsburgh, definieron tres subgrupos entre los pacientes que cumplían con los criterios diagnósticos de fibromialgia de la ACR, de acuerdo con su perfil psicosocial, establecido mediante la aplicación de la prueba de personalidad West Haven-Yale Multidimensional Pain Inventory (MPI). Estos grupos son: disfuncional, con gran dolor y discapacidad (DYS: Dysfunctional); con menos dolor que el grupo anterior, pero con poca aceptación de su enfermedad por sus cercanos (ID: Interpersonally Distressed); con menos dolor y estrés emocional, y sin interferencia con actividades de la vida diaria (AC: Adaptative Copers).[2][18][19][20]
- En el año 2001, Hurtig estableció una diferencia entre los pacientes con fibromialgia de acuerdo con la respuesta al dolor inducido por cambios de temperatura en el dorso de la mano, definiendo de esta forma dos grupos de acuerdo con el umbral del dolor: un grupo sensible termal (tanto al frío como al calor) y otro grupo levemente sensible al calor. La orientación de esta definición es fundamentalmente terapéutica.[2][21]
- En el año 2003, Giesecke propuso unir la clasificación por perfil psicopatológico (promovido por el grupo de Turk) con el análisis personalizado de la respuesta al dolor (hiperalgesia y percepción dolorosa). Los resultados identificaron tres subgrupos de pacientes diferentes con un perfil psicopatológico muy bien definido, perfil que pudo relacionarse de una forma muy práctica con la forma en que cada uno de los subgrupos de pacientes afrontaba la respuesta al dolor.[2] Esta clasificación considera el estado de ánimo, midiendo el grado de depresión y ansiedad que el paciente pueda tener; considera aspectos cognitivos, evaluando el catastrofismo y control del dolor; y considera variables biológicas tales como umbral del dolor y evaluación de los puntos dolorosos.[22]
- En el año 2006, Blasco y sus colaboradores realizaron un amplio estudio sobre el perfil psicopatológico de los pacientes con fibromialgia, mediante la aplicación de los cuestionarios State-Trait Anxiety Inventory Estado/Rasgo (STAI-E/R), Beck Depression Inventory (BDI) y MMPI. Los autores propusieron una fórmula denominada «índice de perfil psicopatológico en fibromialgia» (Ippc), derivada del MMPI-2, que permite discriminar entre un "perfil A" y un "perfil B", los cuales indican la gravedad psicopatológica y, consecuentemente, el tipo de intervención psicoterapéutica más adecuada.[2]
- En el año 2007, Müller estableció una clasificación de fibromialgia basada en cuatro grupos:
- Fibromialgia con extrema sensibilidad al dolor, sin enfermedad psiquiátrica asociada.
- Fibromialgia acompañada de síndrome depresivo.
- Depresión acompañada de síndrome de fibromialgia.
- Fibromialgia debida a somatización.
- Sin embargo, esta clasificación se basó en la experiencia personal de Müller sin análisis estadístico y la terminología utilizada es cuestionada por la comunidad psiquiátrica. Además, los grupos 2 y 3 son difíciles de diferenciar.[2][22]
Epidemiología
La fibromialgia afecta aproximadamente entre un 2 a un 5% de la población general de diferentes países:[23]
- Alemania: 3,2%
- España: 2,4% (Entre 0,7 a un 20% en diferentes estudios)[22]
- Estados Unidos: 2%
- Francia: 1,4%
- Italia: 3,7%
- Portugal: 3,6%
- Suecia: 2,5%
Afecta a las mujeres 10 veces más que los hombres.[23]
Se observa mayoritariamente entre los 20 y los 50 años de edad, aunque existen casos de niños y ancianos aquejados de esta enfermedad.[24] Entre 10 y 20% de los ingresos a clínicas especializadas en reumatología reciben el diagnóstico de fibromialgia,[25] sin embargo se estima que alrededor del 90% de quienes deberían enmarcarse en un cuadro de fibromialgia permanecen sin diagnóstico, ya sea por desconocimiento del personal sanitario acerca de la misma o porque muchos profesionales de éstos no la reconocen como enfermedad.[9] Las personas con artritis reumatoide y otras enfermedades autoinmunes tienden particularmente a desarrollar fibromialgia.
Etiología
La etiología y patogenia de la fibromialgia no son entendidas completamente. Se ha observado su relación con trastornos del sistema nervioso central y periférico, alteración en los neurotransmisores y hormonas, alteraciones en el sueño, factores genéticos, alteraciones en el sistema inmunológico, alteraciones psiquiátricas, estrés físico o mental, y alteración en los tejidos periféricos. En algunos casos se ha relacionado con otras enfermedades reumatológicas, infecciones, trauma físico, sustancias químicas, vacunas[26][27] y con la sensibilidad al gluten no celíaca.[28]
Sistema nervioso central
La principal causa de la fibromialgia es la sensibilización central, que se define como una respuesta dolorosa aumentada a la estimulación en el sistema nervioso central. Esta condición es similar a la que se presenta en otras enfermedades caracterizadas por el dolor crónico, tales como el síndrome del intestino irritable, cefalea tensional, los trastornos de la articulación temporomandibular, el síndrome miofascial, el síndrome de dolor regional complejo, el síndrome de las piernas inquietas, el síndrome uretral femenino, la cistitis intersticial y el trastorno por estrés postraumático entre otros.[27][29]
Esta sensibilización central consiste en una mayor excitabilidad de la vía sensitiva y dolorosa a partir de la segunda neurona. A su vez, esta mayor excitabilidad es producto de estímulos dolorosos repetitivos, que llevan a una modulación endógena deficiente del dolor, en conjunto con un trastorno en los mecanismos de inhibición del dolor a nivel de la médula espinal. La plasticidad neural está modificada a largo plazo en los pacientes con fibromialgia, de tal forma, que un estímulo doloroso repetido o un estímulo normalmente no doloroso se percibe con mayor dolor al compararlo con personas sin este trastorno, manteniéndose esta condición durante la vida.[27][30]
Hay numerosa evidencia acerca de que la génesis de la fibromialgia está fuertemente relacionada con la sensibilización central. Todos los pacientes con fibromialgia tienen una respuesta exagerada al dolor producido por compresión digital. Se ha demostrado hiperalgesia por dolorímetro o palpómetro. También se ha probado la respuesta al calor, al frío, a la electricidad, mediante pruebas sensoriales cuantitativas (QST). Los pacientes con fibromialgia son hipersensibles al calor, al frío, a la electricidad cutánea, a la electricidad intramuscular, al estímulo eléctrico del nervio sural, a la isquemia, y a la solución hipertónica salina intramuscular. Incluso más, se ha documentado alodinia frente al calor moderado, al frío y a la presión. Se ha demostrado la sumación temporal usando calor, frío, y electricidad intramuscular. También se ha demostrado hipersensibilidad al ruido en condiciones de laboratorio. Se ha documentado la sensibilidad aumentada al dolor utilizando RNMi en respuesta al estímulo de presión y al calor tanto nocivo como inocuo. Un estudio ha demostrado falta en el control inhibitorio del cerebro a estímulos somatosensoriales repetitivos no dolorosos, monitorizando potenciales evocados por evento por electroencefalograma.[29]
Existe dentro de la comunidad médica una corriente que aboga por la utilización del concepto de Síndrome de Sensibilización del Sistema Nervioso Central (CSS por sus siglas en inglés) como un nuevo paradigma que sería de utilidad para enfocar la explicación y el diagnóstico de la fibromialgia y de enfermedades como la encefalomielitis miálgica y otros síndromes relacionados,[31] que se presentan con frecuencia creciente como comorbilidades en estos pacientes.[32] Actualmente, se definen las condiciones relacionadas con la sensibilización central como un constructo psicosocial, lo que resulta inapropiado. Términos tales como "síntomas sin explicación médica", "somatización", "trastorno de somatización" y "síndromes somáticos funcionales" deben ser abandonados en el contexto de la sensibilización central.[31]
Los pacientes con fibromialgia no presentan anormalidades características en las pruebas rutinarias de laboratorio. Sin embargo, se han identificado anomalías en los estudios de investigación mediante neuroimagen especializada (por ejemplo, resonancia magnética) y otras técnicas, que revelan diferencias entre los pacientes con fibromialgia y los pacientes control.[33]
Sistema neuroendocrino

Han podido integrarse, así, teorías que abarcan las diferentes y complejas relaciones entre los mecanismos de sueño-vigilia (trastornos del ritmo circadiano), el eje hipotalámico-hipofisario-adrenal,[34] los centros de procesamiento de las vías del dolor (fenómenos de sensibilización central y periférica del dolor) y el sistema nervioso autónomo (alteraciones en el tono autonómico o simpático-vagal: hiperreactividad simpática sostenida con hiporreactividad simpática ante el estrés).[35]
Una serie de alteraciones neurohormonales resultan comunes para la patología psiquiátrica y la fibromialgia:[3]
- Descenso en los niveles de serotonina. Se trata de un neurotransmisor que, junto a la encefalina y la noradrenalina, inhibe las vías de transmisión del dolor, así como de su precursor, el triptófano.
- Aumento de la sustancia P en el líquido cefalorraquídeo. Esta sustancia fue descubierta en los años setenta y se conoció su asociación con la fibromialgia en 1994. Está muy relacionada tanto con las vías del dolor como con las de la depresión, puesto que disminuye los niveles de la hormona del crecimiento y del cortisol, hecho que está en relación con la deficiencia de serotonina por la malabsorción digestiva del triptófano, precursor de la serotonina.
- Alteraciones del eje hipotalámico-hipofisario-adrenal, que según algunos investigadores está relacionado con el estrés, debido a que numerosos procesos aparecían tras situaciones de estrés físico-emocional.
- Genotipo homocigoto Met/Met, más frecuente en enfermos con fibromialgia que en controles sanos. El mecanismo de incremento de la percepción del dolor por la reducción de la actividad enzimática de la C-O-Metil transferasa podría actuar a través de la disminución de la producción de encefalinas en algunas regiones del cerebro, con disminución de la respuesta al estímulo directo de la sustancia P; y mediante la estimulación de los receptores adrenérgicos beta 2 como resultado de valores elevados de catecolaminas en el sistema nervioso central.
Trastornos del sueño
Los estudios con polisomnografía en pacientes que padecen fibromialgia demuestran alteraciones en la continuidad, la arquitectura y la estructura del sueño (sueño fragmentado, disminución de las fases profundas del sueño No Rem, entre otras).[36]
Estudios de electroencefalografía (EEG) han demostrado que pacientes con fibromialgia, presentan intrusiones en el sueño de onda lenta[37] y que las circunstancias que interfieren con la etapa cuatro del sueño, tales como el dolor, la depresión, la deficiencia de serotonina, ciertos medicamentos o la ansiedad, pueden causar o empeorar el trastorno. De acuerdo con la hipótesis de la alteración del sueño, un acontecimiento como un traumatismo o una enfermedad causa trastornos del sueño de tal manera que inicie el dolor crónico que caracteriza a la fibromialgia. La hipótesis supone que la etapa cuatro del sueño es fundamental para la función del sistema nervioso mediado por la serotonina y el triptófano,[38] ya que es durante esta fase, que algunos procesos neuroquímicos en el cuerpo se "restablecen".[24] En particular, el dolor provoca la liberación del neuropéptido sustancia P en la médula espinal, que tiene un efecto amplificador del dolor y causando que los nervios próximos a aquellos que inician el estímulo se vuelvan más sensibles al dolor. La teoría entonces supone que la falta de sueño, por cualquier motivo, puede convertirse en una fuente de inicio de la enfermedad y sus síntomas.
Factores genéticos

Algunas hipótesis apuntan hacia una predisposición genética, pues la fibromialgia es 8 veces más frecuente entre miembros de la misma familia,[39] destacando especialmente las investigaciones sobre el gen COMT que codifica la enzima catecol O-metiltransferasa en la vía de las catecolaminas,[10] así como genes relacionados con la serotonina y la sustancia P. En muchos casos, los pacientes con fibromialgia presentan bajos niveles del metabolito de la serotonina, el ácido 5-hidroxindolacético (5-HIAA),[40] así como de triptófano (neurotransmisores encargados de la regulación del impulso nervioso) y elevados niveles de la sustancia P en el líquido cefalorraquídeo.[40] También se ha hallado un bajo nivel de flujo sanguíneo a nivel de la región del tálamo del cerebro, y anormalidades en la función de las citocinas. Sin embargo, estas no son variaciones presentes exclusivamente en fibromialgia, pues se han encontrado patrones similares en otras enfermedades, incluyendo el síndrome de fatiga crónica, el síndrome del intestino irritable y la misma depresión.[41]
Factores psiquiátricos
Muchos autores consideran a la fibromialgia y otras enfermedades reumatológicas, tales como el síndrome de fatiga crónica, como somatizaciones, es decir, pacientes que se quejan crónica y persistentemente de varios síntomas físicos que no tienen un origen físico identificable. En los últimos años, y después de diversos estudios, esta creencia se está desestimando.[3]
Tras la demostración por pruebas de neuroimagen de la integridad funcional de los núcleos y áreas cerebrales implicados en la depresión, ha quedado descartado que la fibromialgia sea una variante depresiva.[42]
La fibromialgia está asociada a patología psiquiátrica. Dicha asociación puede ser causal, tratarse de una comorbilidad o ser una consecuencia de la propia fibromialgia. Asimismo, influye negativamente en el curso de la enfermedad, retrasando la mejoría del paciente.[3]
La depresión y la ansiedad son patologías en cuya aparición influyen tanto causas internas como ambientales. Se ha descrito una mayor asociación de ambos trastornos con la fibromialgia. El mecanismo etiopatogénico de dicha asociación no está bien demostrado, pero se han barajado numerosas causas. Tanto la depresión como la ansiedad son patologías muy fuertemente unidas a cualquier tipo de enfermedad crónica y aparecen en un 30% de ellas. Casi un 70% de las personas que padecen dolor crónico presentan alteraciones psicológicas o psiquiátricas. Estas alteraciones psicopsiquiátricas provocan un estado de desánimo y el paciente entra en un círculo vicioso en el que los síntomas de la fibromialgia incrementan la sensación de desesperación, lo que deriva en un empeoramiento de las alteraciones psicopatológicas, e impide sobrellevar la fibromialgia.[3] La alta prevalencia de ansiedad y depresión en los pacientes con fibromialgia se considera más bien una consecuencia de la propia enfermedad.[42]
Existen varios estudios en los que se sugiere que la fibromialgia es consecuencia de los trastornos afectivos o de la depresión. Otros autores afirman que se trata de una cuestión de comorbilidad y que el estado de ánimo deprimido es una consecuencia de la fibromialgia, debido a la dificultad que entraña el dolor para realizar las actividades cotidianas, así como la anticipación al mismo evitando ciertas actitudes que pudieran desencadenar dolor; esto hace que el paciente se suma en un estado de ánimo deprimido, de la misma forma que ocurre con otras enfermedades crónicas incapacitantes.[3]
Un estudio realizado en 1992 establece tres hipótesis diferentes, describiendo la fibromialgia como una manifestación de la depresión, la depresión como una consecuencia de la fibromialgia y la existencia de anormalidades fisiopatológicas comunes a ambas patologías.[3]
Otra hipótesis sugerida determina que el trastorno psiquiátrico se debe a la indefensión que experimenta el paciente como consecuencia del desconocimiento de las causas de sus dolores, por lo que el desconcierto ante el futuro de su enfermedad le provoca un estado de ansiedad.[3]
Otros estudios formulan que la depresión y la ansiedad están independientemente relacionadas con la intensidad del dolor; que la existencia de comorbilidad psiquiátrica en la fibromialgia supone un empeoramiento funcional grave para los pacientes; o que la fibromialgia consiste en una activación del sistema inmunológico, mientras que la depresión es consecuencia de una supresión del mismo, lo que supondría un criterio de diagnóstico diferencial de ambas patologías.[3]
Un estudio centrado únicamente en la ansiedad, recogió que ésta está presente en todos los pacientes con dolor crónico y es mayor en los fibromiálgicos. Dicha relación se ve fuertemente beneficiada de los programas de reducción de ansiedad en pacientes con fibromialgia (círculo dolor-ansiedad-tensión-dolor).[3]
Tejidos periféricos
El Doctor John E. Sarno, propone que la fibromialgia es una forma severa de Síndrome de miositis tensional puesto que los pacientes presentan isquemias en las zonas afectadas por el dolor y se ha tratado exitosamente a cientos de pacientes de fibromialgia con la metodología de tratamiento del SMT.[43] A pesar del éxito de su tratamiento y las evidencias clínicas, su teoría no está aceptada de forma oficial.[44]
Factores ambientales
Existen descripciones de casos de fibromialgia en los que las manifestaciones clínicas coinciden con las de una infección viral, como el Epstein-Barr,[45] o bacteriana (por ejemplo, la enfermedad de Lyme) que conlleve a una reacción inmune aberrante.[46] Sin embargo, aún no se ha podido establecer una correlación bien definida entre los síntomas y alguno de estos problemas de salud.
En 2008, Isasi et al. inició un estudio para evaluar el efecto terapéutico de la dieta sin gluten en pacientes con fatiga crónica, fibromialgia y dolor músculo-esquelético crónico generalizado, en los cuales los tratamientos previos no tuvieron éxito. Se observó una clara mejoría en una proporción importante de ellos. En 2014, el objetivo de otro de sus estudios fue describir 20 pacientes seleccionados con fibromialgia sin enfermedad celíaca, que mejoraron cuando se les retiró el gluten de la dieta. Esta observación apoya la hipótesis de que la sensibilidad al gluten no celíaca puede ser una causa subyacente de la fibromialgia.[28]
Diversas hipótesis han propuesto que la fibromialgia puede producirse debido a otros factores ambientales.[47][48] Se ha barajado una posible implicación de la hipersensibilidad al níquel como causa de la fibromialgia, del síndrome de fatiga crónica y de diversos síntomas, como trastornos gastrointestinales, dolor de cabeza e infecciones recurrentes en general. Sin embargo, los datos disponibles en la literatura médica no son concluyentes y los estudios carecen de evidencias claras.[49]
Patogenia
Durante mucho tiempo se ha asignado erróneamente a la fibromialgia el carácter de enfermedad psicológica o psicosomática a tal punto que se le denominaba reumatismo psicogénico. Sin embargo, estudios de resonancia magnética realizados en pacientes con este problemas de salud han permitido comprobar que los dolores se expresan como estimulaciones de baja intensidad —a diferencia de las personas sanas— de las áreas del cerebro responsables del dolor, como la corteza somatosensorial primaria y secundaria somatosensorial, la corteza prefrontal, el lóbulo parietal inferior, la corteza cingular anterior, la Ínsula, los ganglios basales, el putamen y el cerebelo.[50] Es probable que ese bajo umbral de tolerancia al dolor cause que el paciente con fibromialgia presente hiperestesia, un estado de dolor excesivo a la presión y otros estímulos.[51]
De todos modos continúa el debate respecto a si la fibromialgia es una enfermedad en sí misma o si es, en realidad, un conjunto de síntomas (es decir, un síndrome) correspondiente a enfermedades reumatológicas, neurológicas o inmunológicas, de difícil y costoso diagnóstico o si, simplemente, se trata de la acentuación de un conjunto de procesos (fatiga, trastornos del sueño, dolores, etc.) que no constituyen una enfermedad en sí mismos aunque su conjunción genere importantes problemas para la vida normal de quien los padece. Como muchos de los síntomas son comunes de otros trastornos, los pacientes con fibromialgia que no reciben un diagnóstico correcto y quienes no son informados con detalle sobre su enfermedad suele provocárseles un incómodo y costoso peregrinaje por distintos sistemas y servicios de salud con la consecuente propuesta de una lista de pruebas paraclínicas y terapias no específicas, a veces agresivas y con efectos iatrogénicos, que empeora el pronóstico del proceso y vuelve incierto el futuro del paciente.[52] No se han detectado alteraciones físicas en los puntos que el paciente afirma dolorosos, razón por la cual las hipótesis más actuales al respecto de su causa se dirigen hacia la neurociencia, en busca de fenómenos de sensibilización a nivel del sistema nervioso central y mantenimiento del dolor por alteraciones en las respuestas de los neuromediadores.[52] Aunque el resultado del examen físico general casi siempre es normal y las personas tienen un aspecto saludable, un examen cuidadoso de los músculos de las personas con fibromialgia revela zonas sensibles al tacto en lugares específicos, llamados puntos hipersensibles. Estos son áreas del cuerpo que resultan dolorosas cuando se ejerce presión sobre ellas. La presencia y el patrón de estos puntos característicamente hipersensibles diferencian la fibromialgia de otras afecciones.
Cuadro clínico
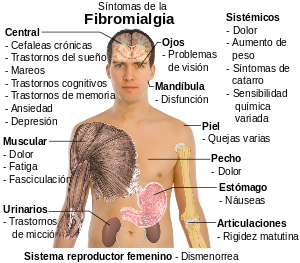
Dolor
El principal elemento caracterizador de la fibromialgia es el dolor musculoesquelético difuso y generalizado o rigidez prominente que afecta al menos 3 localizaciones anatómicas por más de 3 meses,[53] sin lo cual no se puede realizar el diagnóstico del trastorno. El dolor suele ser intenso y en muchas ocasiones difícil de describir, y en general, empeora con el ejercicio físico intenso, el frío y el estrés emocional.[54]
Los sitios frecuentes en los cuales se presentan los síntomas de fibromialgia incluyen la región lumbar (espalda baja), cuello, tórax y muslos. La alteración de los músculos se refiere a un calambre doloroso y localizado que en ocasiones se asocia con otros problemas (embarazo, por ejemplo). En algunos casos se observa espasmo muscular localizado.
Otros síntomas adicionales pueden incluir incontinencia urinaria, dolor de cabeza, migrañas, movimientos periódicos anormales de las extremidades (movimientos paroxísticos), en especial de las piernas (síndrome de pierna de gatillo), dificultad de concentración y dificultad para recordar cosas (mala memoria); también es frecuente un aumento de la sensibilidad táctil, escozor generalizado, resequedad de ojos y boca, zumbidos y campanilleos en los oídos (acúfenos), alteraciones de la visión (fosfenos) y algunos síntomas neurológicos de incoordinación motora. Se ha asociado a la enfermedad de Raynaud como una manifestación clínica de rara presentación durante el curso de esta enfermedad.
Trastornos psíquicos
Entre el 70 y el 90% de quienes padecen fibromialgia refieren también trastornos del sueño, expresados como un sueño no reparador, ligero e inestable.[55] Se suelen asociar además un grupo heterogéneo de síntomas incluyendo debilitamiento intenso (adinamia) y hasta incapacitante (astenia), alteraciones del ritmo intestinal, rigidez en las extremidades superiores o inferiores, y muy frecuentemente episodios depresivos acompañados de crisis de ansiedad. Los trastornos del sueño son muy frecuentes en pacientes con dicha patología. Estos trastornos consisten básicamente en abundantes pesadillas, sueño no reparador, que puede ser el causante de un trastorno conocido como hipersomnio diurno, y gran cantidad de descargas dolorosas en los músculos durante el sueño.
Cansancio y fatiga
La fatiga en grado extremo está presente en todas las actividades que realizan las personas con fibromialgia, por lo que sus tareas cotidianas se ven inevitablemente dificultadas. Dependiendo de la gravedad y de la variación del grado, este cansancio puede ser desde soportable hasta una discapacidad casi infranqueable que limita sus tareas tanto en el ámbito familiar como en el profesional.
Aunada inseparablemente a este cansancio, como causa que lo aumenta y agrava, está la mala calidad del dormir, que impide a quienes tienen este padecimiento tener un sueño reparador y, por consiguiente, impedirá el descanso lo que acentuará el cansancio y la fatiga en el futuro.
Enfermedades asociadas
La fibromialgia se diagnostica más frecuentemente en individuos que padecen ciertas enfermedades, como la artritis reumatoide, el lupus eritematoso sistémico y la espondilitis anquilosante (artritis espinal).[26] Asimismo, los pacientes con fibromialgia pertenecen a los denominados "grupos de riesgo" de padecer enfermedad celíaca.[56] En un gran número de casos, existen hallazgos objetivos de otras enfermedades asociadas, en la mayoría de las ocasiones artrosis o un síndrome doloroso de partes blandas localizado.[57]
Diagnóstico

Antes de hacer un diagnóstico de fibromialgia, los pacientes deben ser evaluados a fondo para determinar la presencia de otros trastornos.[59][27]
Muchos casos de fibromialgia no se adaptan con precisión a un conjunto estandarizado de criterios diagnósticos. Sin embargo, no se cree que sea un diagnóstico por exclusión, aunque algunos autores lo hayan etiquetado como tal. Debido a que hay una ausencia de criterios diagnósticos definitivos y absolutos que se puedan aplicar de manera general a todos los pacientes, los médicos a menudo recurren al diagnóstico de fibromialgia después de que las pruebas que realizan para otros diagnósticos diferenciales resulten negativas.[27]
En lugar de asumir un diagnóstico de fibromialgia, considerar cuidadosamente una multitud de posibles diagnósticos disminuirá la probabilidad de un diagnóstico erróneo.[27] (Véase el apartado Diagnóstico diferencial.)
Los pacientes con fibromialgia no presentan anormalidades características en las pruebas de laboratorio. Sin embargo, los estudios de laboratorio de rutina y de imagen son importantes para ayudar a descartar enfermedades con síntomas similares y para ayudar en el diagnóstico de ciertas enfermedades inflamatorias que aparecen frecuentemente junto con la fibromialgia.[59] No existe una prueba específica –ni analítica, ni de imagen, ni patológica– para el diagnóstico de la fibromialgia; por lo tanto, cualquier prueba que se realice se hará principalmente para excluir otras enfermedades que pueden simular a la fibromialgia o para descartar una enfermedad asociada.[60] Si no hay motivos de sospecha clínica de otras enfermedades que requieran técnicas de diagnóstico por imágenes (por ejemplo, enfermedades articulares), no se recomienda realizar radiografías u otras pruebas de imagen.[61]
Lo aconsejado por los expertos es solicitar unos análisis, incluyendo un hemograma -recuento celular sanguíneo completo-, velocidad de sedimentación globular (VSG), enzimas musculares[60][61][27]pruebas de función tiroidea, proteína C reactiva (PCR),[61][27] un perfil bioquímico general,[27] estudio del hierro (hierro sérico, capacidad total de fijación del hierro, índice de saturación y ferritina), vitamina D, vitamina B12, magnesio, análisis de orina[59] y, probablemente, algunas pruebas reumáticas, como factor reumatoide y ANAs. Algunos autores desaconsejan la realización de estas últimas pruebas de modo sistemático, pues pueden ser positivas en la población sana y por sí mismas tienen un pobre valor predictivo.[60][59][27] Dependiendo de la historia clínica y el examen médico, pueden ser necesarias más pruebas sanguíneas, si se sospecha de otros diagnósticos diferenciales.[61]
Es aconsejable, mediante una cuidadosa historia clínica, identificar la presencia de trastornos del sueño o del estado de ánimo, y actuar en consecuencia.[60][61] Los estudios del sueño pueden ser útiles en pacientes cuyo sueño no mejora con las medidas conservadoras habituales (por ejemplo, la eliminación de la cafeína, la prescripción de hipnóticos o de antidepresivos tricíclicos nocturnos). Estos estudios se pueden realizar como parte de una evaluación formal por un neurólogo o un neumólogo con experiencia en trastornos del sueño.[59]
Como tal, el diagnóstico de la fibromialgia se basa en los síntomas del paciente, consistentes fundamentalmente en dolor difuso y crónico. Los pacientes refieren artralgias –dolores articulares– y mialgias –dolores musculares–, pero no hay evidencias objetivas de inflamación articular o muscular en la exploración física, ni en los análisis. A la exploración se encuentran múltiples puntos dolorosos a la presión en localizaciones extraarticulares.[60]
El diagnóstico de fibromialgia debería ser considerado en cualquier paciente que se queje de que "me duele todo". En general, la mayoría de los médicos diagnostican el síndrome de fibromialgia por la sintomatología clínica, la exploración física y la exclusión de otros procesos que puedan causar síntomas semejantes.[60] Con el objetivo de un diagnóstico precoz y aplicando criterios para una buena relación de coste-efectividad, algunos autores desaconsejan una búsqueda general, sin una orientación clínica clara –“vamos a ver si encontramos algo”– para descartar cualquier potencial causa de dolor y cansancio.[62]
Criterios de fibromialgia
- Criterios ACR de 1990.[1]
En 1990 el American College of Rheumatology (ACR) propuso unos criterios de clasificación, para proporcionar cierta homogeneidad en los estudios clínicos, que han sido aceptados y usados durante estos años de modo general. Estos criterios exigen para el diagnóstico de fibromialgia la presencia de dolor generalizado, afectando ambos lados del cuerpo –izquierdo y derecho–, así como por encima y por debajo de la cintura, de más de 3 meses de duración, junto con la presencia de al menos 11 de los 18 posibles puntos dolorosos a la presión (tender points).
| Criterios del ACR de 1990 para el diagnóstico de Fibromialgia[1] | ||
|---|---|---|
| Criterio | Definiciones | |
| Historia de dolor generalizado | Historia de dolor afectando ambos lados del cuerpo –izquierdo y derecho- , así como por encima y por debajo de la cintura. | |
| Puntos dolorosos | Valoración de dolor a la presión en los 18 puntos dolorosos -tender points- (ver figura). | |
| Para el diagnóstico de fibromialgia se debe cumplir: Dolor generalizado, de más de tres meses de duración + Al menos 11 de los 18 puntos dolorosos a la presión. | ||
Estos sencillos criterios tienen una sensibilidad y especificidad superior al 85% para diferenciar a los pacientes con fibromialgia de aquellos con otras enfermedades reumáticas. En la práctica clínica, el diagnóstico de fibromialgia puede ser hecho si la historia clínica es consistente y se han descartado otros procesos, aunque no se tengan 11 puntos dolorosos. Por otra parte, es frecuente que los pacientes con fibromialgia tengan dolor a la presión en múltiples zonas del cuerpo, además de en los puntos dolorosos.
Los criterios de la ACR para la clasificación de los pacientes se establecieron originalmente como criterios de inclusión para fines de investigación y no fueron pensados para el diagnóstico clínico, pero se han convertido de facto en criterios diagnósticos en el ámbito clínico. El número de puntos dolorosos, ha sido una cuestión controvertida, pues pueden variar con el tiempo y las circunstancias, y es un dato subjetivo –el médico presiona y el paciente dice que le duele-. Por otra parte, un buen número de pacientes con otros problemas y de la población general tienen un recuento elevado de puntos dolorosos, mientras que aproximadamente un 20% de los pacientes diagnosticados de fibromialgia pueden no cumplir el criterio de los puntos dolorosos.[63]

- Criterios ACR de 2010.[64]
En 2010, el ACR aprobó unos criterios diagnósticos para la fibromialgia que no requieren el examen de los puntos dolorosos y se enfocan más en la presencia de múltiples síntomas y su intensidad, pudiendo también facilitar la realización de un diagnóstico más seguro de fibromialgia a los no especialistas.[65] Estos criterios muestran una buena correlación con los de 1990.
Para el diagnóstico de fibromialgia, estos criterios utilizan un sistema de puntuación en el que se valora el Índice de dolor generalizado (IDG) -número de zonas corporales dolorosas entre 19 posibles, en las dos semanas anteriores- y el Índice de severidad de los síntomas (ISS) -valoración del grado de cansancio, sueño no reparador, síntomas cognitivos y síntomas somáticos generales-.
| Criterios ACR de 2010 para el diagnóstico de Fibromialgia[64] | ||
|---|---|---|
| Índice | Variables | Puntuación |
| Índice de dolor generalizado (IDG): | Hombro (Derecho/Izquierdo) Brazo (Derecho/Izquierdo) Antebrazo (Derecho/Izquierdo) Cadera (Derecha/Izquierda) Muslo (Derecho/Izquierdo) Pierna (Derecha/Izquierda) Mandíbula (Derecha/Izquierda) Pecho Abdomen Espalda alta Espalda baja Cuello. |
Un punto por cada zona dolorosa, en las 2 semanas previas (Puntuación total 0-19) |
| Índice de severidad de los síntomas (ISS) | 1. Cansancio. 2. Sueño no reparador 3. Síntomas cognitivos 4. Síntomas somáticos* |
0: no síntomas 1: síntomas ligeros: leves o intermitentes 2: síntomas moderados: considerables y frecuentes 3: síntomas severos: graves y continuos. > Para los síntomas somáticos: 0: sin síntomas. 1: pocos síntomas (1-10). 2: moderados síntomas (11-24). 3: muchos síntomas (25 o más) (Puntuación total 0-12) |
| Es necesario cumplir las 3 condiciones: IDG ≥7 y ISS ≥ 5 ó IDG 3-6 y ISS ≥ 9 | ||
| * Síntomas somáticos: Dolor muscular, síndrome de intestino irritable, cansancio, problemas de memoria o concentración, debilidad muscular, dolor de cabeza, dolor o calambres en abdomen, hormigueos o entumecimiento, mareos, insomnio, depresión, estreñimiento, dolor en la parte alta del abdomen, nauseas, nerviosismo, dolor torácico, visión borrosa, fiebre, diarrea, boca seca, picores, pitidos al respirar, fenómeno de Raynaud, urticaria, zumbidos de oídos, vómitos, acidez de estómago, úlceras en la boca, pérdida o cambio del gusto, convulsiones, ojos secos, falta de aliento, pérdida de apetito, erupción cutánea, intolerancia al sol, trastornos auditivos, frecuentes hematomas, caída de pelo, pérdida de peso, urgencia urinaria, dolor al orinar, espasmos de vejiga. | ||
En el año 2011 se realizó una modificación de estos criterios –modificación de 2011 de los criterios ACR de 2010–, para permitir su utilización en estudios clínicos y epidemiológicos sin la necesidad de un examinador, requiriendo solo el rellenado de un cuestionario por el propio paciente.[66] Por otra parte, esta modificación evita la necesidad de remitir al paciente al reumatólogo solo para realizar el diagnóstico.[67] Estos criterios modificados han sido validados en diversos grupos, incluyendo la población española,[68][69] y en alteraciones dolorosas crónicas variadas.[70]
Todos estos criterios de fibromialgia han sido discutidos por otros autores, en especial los dos últimos.[71][72][73] La fibromialgia, como el dolor de cabeza, el síndrome del intestino irritable, el síndrome de fatiga crónica y otros síndromes funcionales, seguirá siendo un diagnóstico controvertido debido a la ausencia de alteraciones objetivas que expliquen las quejas. Más controvertido es aún el uso de estos criterios, que tienen una utilidad diagnóstica, para valorar el daño corporal o su uso en litigios.[60][1][71][72]
Diagnóstico diferencial
Dada la diversidad de síntomas, las patologías que deben considerarse para la realización del diagnóstico diferencial son múltiples.[74]
Los cuadros de los que hay que diferenciar a la fibromialgia son fundamentalmente la artritis reumatoide y el lupus eritematoso sistémico (poliartritis, alteraciones sistémicas, aumento de VSG o PCR), la polimialgia reumática (aumento de VSG, rigidez, edad elevada), miositis (debilidad muscular y elevación de enzimas musculares), hipotiroidismo (alteración en las pruebas de función tiroidea), hiperparatiroidismo (hipercalcemia) y neuropatías (historia clínica y eventual estudio neurofisiológico).[60]
Otras patologías a considerar incluyen trastornos afectivos (como la depresión), la enfermedad celíaca (poco valorada y conocida,[42] puede causar dolor generalizado y fatiga si no se diagnostica y no se trata;[74] es preciso asumir la importante negatividad de los anticuerpos antitransglutaminasa, que dan falsos negativos hasta en cerca de 48% de los casos[42]), la sensibilidad al gluten no celíaca (que con frecuencia esconde una enfermedad celíaca no reconocida ni diagnosticada),[75] la costocondritis, la hepatitis C (más del 15% de los pacientes presentan criterios de fibromialgia, al inicio de la enfermedad hepática), hipofosfatemia (debida a laxantes o antiácidos; ocasiona debilidad muscular, pero raramente dolor muscular), compresión de alguna raíz lumbar (los síntomas solo ocurren en un miembro inferior y suelen empeorar con la maniobra de Valsalva), meningoencefalitis no virales (con secuelas crónicas, con cefalea y dolor difuso), la apnea del sueño (puede originar dolor y fatiga), enfermedades paraneoplásicas (los tumores de pulmón producen de forma significativa sintomatología neurológica, que suele aparecer bruscamente, y en varones fumadores y de mayor edad), las encefalitis y meningitis postvirales, la distrofia simpático refleja (el dolor se localiza en un miembro y existen síntomas vasomotores), estenosis espinal, trastornos de la articulación temporomandibular, enfermedades metabólicas óseas (osteomalacia/osteoporosis), coexistencia de varios reumatismos de partes blandas, miopatías metabólicas, infecciones virales (parvovirus B19, Epstein-Barr) y el síndrome de fatiga crónica.[74]
Tratamiento
Aunque todavía no existe una cura universalmente aceptada para la fibromialgia, hay tratamientos que han demostrado durante ensayos clínicos controlados ser eficaces en la reducción de los síntomas como la educación del paciente, el ejercicio, las terapias conductuales y el consumo de ciertos fármacos.[76]
La fibromialgia puede ser difícil de tratar y se suele tener mejores resultados si el tratamiento es manejado por médicos de varias disciplinas familiarizados con esta condición y su tratamiento, una aproximación denominada tratamiento multidisciplinario.[26][77] Algunos especialistas involucrados en el tratamiento de la fibromialgia incluyen médicos de cabecera, internistas generales, reumatólogos, fisioterapeuta, entre otros. Algunas ciudades de gran tamaño cuentan con clínicas para el dolor o una clínica especializada en reumatología donde se puede obtener tratamiento específico para la fibromialgia.
Entre las terapias no farmacológicas, las intervenciones nutricionales están demostrando actualmente una creciente importancia. Los programas incluyen la educación nutricional, dietas específicas, suplementos nutricionales y estrategias para perder peso.[77]
Se ha de tener en cuenta que mucha gente afectada por la fibromialgia ha estado parte de su vida yendo de un médico a otro sin saber qué le pasaba. La educación sanitaria, la información y la comunicación con otras personas afectadas son una forma importante de terapia. El personalizar el plan de tratamiento suele ser efectivo para que se adapte a las necesidades individuales de cada paciente. Algunos pacientes presentan síntomas leves y necesitan muy poco tratamiento una vez que comprenden el trastorno que padecen y lo que la empeora. Otras personas, sin embargo, necesitan un programa de cuidado completo, que incluirá medicamentos, ejercicio y entrenamiento acerca de las técnicas para el manejo del dolor.[53]
La estimulación magnética transcraneana reduce el dolor en pacientes con fibromialgia, con resultados comparables con las terapias farmacológicas.[78][79]
Tratamiento farmacológico
En el tratamiento de la fibromialgia se incluyen fármacos de los siguientes tipos:[80]
- Antidepresivos tricíclicos.
- Inhibidores selectivos de la recaptación de serotonina.
- Antidepreseivos inhibidores duales de la recaptación.
- Inhibidores reversibles de la monoaminooxidasa.
- Antiinflamatorios no esteroidales.
- Antiepilépticos (o «reguladores del ánimo»).
- Agonistas GABA.
- Hipnóticos.
- relajantes musculares.
- Terapia hormonal.
Antidepresivos tricíclicos
Los antidepresivos tricíclicos, tales como la amitriptilina y la doxepina, se han usado extensamente para el tratamiento de la fibromialgia, y han demostrado tener resultados beneficiosos en la calidad del sueño, el bienestar general y en el nivel del dolor en un 25 a un 37% de los pacientes y en un grado de hasta cuatro veces mejor que comparado con placebo. No obstante, el dolor a la estimulación de los puntos sensibles no desaparece.[80][81][82]
Estos fármacos actúan elevando el nivel de serotonina, noradrenalina y dopamina en el cerebro. Los niveles bajos de serotonina no están vinculados únicamente con la depresión clínica, sino también con los trastornos del sueño asociados con la fibromialgia. En dosis menores a 50 mg al día, la amitriptilina mejora los síntomas de las personas con fibromialgia.[80][81]
Otras acciones de los antidepresivos tricíclicos son anticolinérgicos, antihistamínicos, y bloqueadores alfa adrenérgicos, originan efectos secundarios tales como somnolencia diurna, estreñimiento, cefaleas, sequedad de la boca y aumento del apetito lo que, a su vez, puede generar trastornos nutricionales. Estos efectos secundarios raramente son graves, pero pueden resultar molestos.[80][82]
Inhibidores selectivos de la recaptación de serotonina
Se han utilizado fluoxetina, citalopram, sertralina y paroxetina.[80] La fluoxetina en dosis relativamente altas mejora el dolor general, los síntomas depresivos y la fatiga. El citalopram no ha demostrado resultados positivos. La sertralina ha demostrado mejorías someras. En resumen, esta familia de medicamentos ha demostrado poca efectividad en el tratamiento de la fibromialgia.[81]
No obstante lo anterior, la combinación de antidepresivos tricíclicos con inhibidores selectivos de la recaptación de serotonina, aumenta los beneficios de cada fármaco, logrando una mejor respuesta que cada uno por sí solo.[81]
Antidepresivos inhibidores duales de la recaptación
La venlafaxina, el milnacipram y la duloxetina son fármacos de esta familia utilizados en el tratamiento de la fibromialgia.[80]
Inhibidores reversibles de la monoaminooxidasa
La moclobemida y el pirlindol son fármacos de esta familia usados en el tratamiento de la fibromialgia.[80]
Antiinflamatorios no esteroidales
Los medicamentos antiinflamatorios que se utilizan para tratar muchas afecciones reumáticas no son útiles para las personas con fibromialgia, ya que una característica de la misma es que no existen patologías en los músculos pese a sentir dolor el paciente. Sin embargo, se ha reportado que dosis moderadas de fármacos antiinflamatorios no esteroideos (AINEs) o de analgésicos pueden aliviar parte del dolor aunque no se ha evaluado la extensión del efecto placebo en estos casos, probablemente importante al tratarse de pacientes con una larga trayectoria de contactos con el sistema de salud.
Una subcategoría de los AINEs, principalmente los selectivos en la inhibición de la COX-2, también puede proporcionar alivio del dolor, causando menos efectos secundarios sobre el estómago e intestino que los AINEs tradicionales.
Antiepilépticos
Recientemente se han realizado estudios para la utilización con éxito de anticonvulsivos o antiepilépticos; la pregabalina[83] y la gabapentina se emplean con éxito en el tratamiento del dolor agudo en enfermedades neurológicas como el síndrome de Guillain-Barré, las polineuropatías periféricas y la esclerosis múltiple, así como la fibromialgia. Recientemente se ha publicado una revisión de la Colaboración Cochrane que concluye que la gabapentina reduce el dolor en un tercio de los pacientes con dolor neuropático.[84] Estos medicamentos no provocan efectos secundarios adversos sobre el sistema digestivo (estómago, intestino e hígado). Su principal efecto secundario es el aumento de peso, que a su vez favorece una mayor fatiga y dolores en ciertos puntos como rodillas, tobillos, espalda, etc.[cita requerida]
Terapia hormonal
Recientemente se han iniciado ensayos clínicos usando la Terapia hormonal sustitutiva (estrógenos en parche) en el tratamiento de la fibromialgia (ante la hipótesis de que un descenso de los niveles plasmáticos de estrógenos puede condicionar un descenso del umbral del dolor), con pobres resultados por ahora.[cita requerida]
Tratamientos no farmacológicos
Es recomendable intentar evitar determinadas terapias que no han sido sometidas a estudios relevantes, ni evaluadas mediante criterios independientes y que con frecuencia son presentadas mediante técnicas de publicidad engañosa.[85]
Las intervenciones nutricionales están demostrando actualmente una creciente importancia. Los programas incluyen la educación nutricional, dietas específicas y estrategias para perder peso. Los suplementos alimenticios que aporten nutrientes celulares y liberen radicales libres del organismo pueden ayudar en gran manera con los dolores y combatir la enfermedad. Un suplemento alimenticio muy utilizado es el magnesio. Además, existen estudios recientes que apuntan que algunas terapias alternativas, como el yoga, pueden aliviar el dolor causado por la fibromialgia. Otras opciones consisten en masajes, ejercicios acuáticos y terapia ocupacional.[77][86]
Dieta sin gluten
La dieta sin gluten ha demostrado ser un eficaz tratamiento que consigue la remisión total o la mejoría de los síntomas en una parte de pacientes con fibromialgia, en los cuales el cuadro clínico es motivado por la presencia de una enfermedad celíaca no reconocida ni diagnosticada, o una sensibilidad al gluten no celíaca.[75][87]
Véase también
- Síndrome de fatiga crónica
- Sensibilidad química múltiple
- Espondilitis anquilosante
- Enfermedad autoinmune
Bibliografía
- Taylor, Robert B. (2006). Medicina de familia (6ta edición). Elsevier, España. p. 1069. ISBN 844581298X.
Referencias
- ↑ a b c d e Wolfe F, Smythe HA, Yunus MB et al. (febrero de 1990). «The American College of Rheumatology 1990 Criteria for the Classification of Fibromyalgia. Report of the Multicenter Criteria Committee». Arthritis Rheum. 33 (2): 160-72. PMID 2306288. doi:10.1002/art.1780330203.
- ↑ a b c d e f g h i j Siso, Antonino (2009). «Clasificación de la fibromialgia. Revisión sistemática de la literatura». Reumatol Clin (España: Elsevier) 5 (2): 55-62. doi:10.1016/j.reuma.2008.07.001. Consultado el 23 de octubre de 2013.
- ↑ a b c d e f g h i j Revuelta Evrard, E; Segura Escobar, E; Paulino Tevar, J (2010 oct). «Depresión, ansiedad y fibromialgia». Rev Soc Esp Dolor 17 (7). ISSN 1134-8046.
- ↑ Schweinhardt P, Sauro KM, Bushnell MC. (October de 2008). «Fibromyalgia: a disorder of the brain?». Neuroscientist. 14 (5): 415-21. PMID 18270311.
- ↑ Clauw, Daniel J; Arnold, Lesley M; McCarberg, Bill H (septiembre de 2011). «The Science of Fibromyalgia». Mayo Clin Proc (en inglés) 86 (9): 907-911. PMID 21878603. doi:10.4065/mcp.2011.0206. Consultado el 23 de octubre de 2013.
- ↑ http://es.wiktionary.org/wiki/fibra significado de fibra.
- ↑ http://es.wiktionary.org/wiki/mio- significado de mio.
- ↑ http://es.wiktionary.org/wiki/-algia significado de algia.
- ↑ a b c d e Quiros Alvarez, Oscar J., Rodriguez, Liliana, Lezama, Ernesto et al. Fibromialgia y Ortodoncia: Actitud del Ortodoncista ante la enfermedad invisible (en español). Acta odontol. venez. [online]. jun. 2002, vol.40, no.2 [citado 4 de julio 2009], p.144-151. ISSN 0001-6365.
- ↑ a b c d e f g h i j García, Ferran J; Cusco Segarra, Anna María; Poca Días, Violant (2006). Abriendo camino: principios básicos de fibromialgia, fatiga crónica e intolerancia química múltiple. ISBN 8496516113.
- ↑ Froriep R. Ein beitrag zur pathologie und therapie des rheumatismus. Weimar, 1843.
- ↑ George M. Beard (1881). «American Nervousness. Its causes and consequences» (en inglés). Consultado el 24 de octubre de 2013.
- ↑ Kelly, Michael (septiembre de 1945). «The Nature of Fibrositis I. The Myalgic Lesion and its Secondary Effects: a Reflex Theory». Ann Rheum Dis (en inglés) 5 (1): 1-7. PMID 18623722. Consultado el 24 de octubre de 2013.
- ↑ Kelly, Michael (marzo de 1946). «The Nature of Fibrositis: II. A Study of the Causation of the Myalgic Lesion». Ann Rheum Dis (en inglés) 5 (3): 69-77. PMID 18623734. Consultado el 24 de octubre de 2013.
- ↑ Kelly, Michael (septiembre de 1946). «The Nature of Fibrositis: III. Multiple Lesions and the Neural Hypothesis». Ann Rheum Dis (en inglés) 5 (5): 161-7. PMID 18623748. Consultado el 24 de octubre de 2013.
- ↑ Ellman, Philip; Shaw, David (diciembre de 1950). «The “Chronic Rheumatic” and his Pains». Ann Rheum Dis (en inglés) 9 (4): 341-357. PMID 14800247. Consultado el 24 de octubre de 2013.
- ↑ a b Inanici, F; Yunus, MB (octubre de 2004). «History of fibromyalgia: past to present». Curr Pain Headache Rep (en inglés) 8 (5): 369-78. PMID 15361321. Consultado el 23 de octubre de 2013.
- ↑ Alegre de Miquel, Cayetano; Sellas Fernández, Agustí (octubre de 2008). «Fibromialgia: enfermedad de la emoción o emoción del dolor». Medicina Clínica (España: Elsevier) 131 (13). doi:10.1157/13127286. Consultado el 23 de octubre de 2013.
- ↑ Turk, DC; Okifuji, A; Sinclair, JD; Starz, TW (julio de 1996). «Pain, disability, and physical functioning in subgroups of patients with fibromyalgia». J Rheumatol (en inglés) (Estados Unidos) 23 (7): 1255-62. PMID 8823701. Consultado el 23 de octubre de 2013.
- ↑ Thieme, Kati; Turk, Dennis C; Flor, Herta (noviembre de 2004). «Comorbid Depression and Anxiety in Fibromyalgia Syndrome: Relationship to Somatic and Psychosocial Variables». Psychosomatic Medicine (en inglés) 66 (6): 837-844. doi:10.1097/01.psy.0000146329.63158.40. Consultado el 29 de octubre de 2013.
- ↑ Raak, R; Hurtig, I; Wahren, LK (enero de 2003). «Coping strategies and life satisfaction in subgrouped fibromyalgia patients» [Estrategias de enfrentamiento y satisfacción de vida en subgrupos de pacientes con fibromialgia]. Biol Res Nurs (en inglés) (Suecia) 4 (3): 193-202. PMID 12585783. Consultado el 23 de octubre de 2013.
- ↑ a b c C. Alegre de Miquel, J. García Campayo, M. Tomás Flórez, J. M. Gómez Arguelles, E. Blanco Tarrio, M. Gobbo Montoya, Á. Pérez Martin, A. Martínez Salio, J. Vidal Fuentes, E. Altarriba Alberch, A. Gómez de la Cámara (2010). «Interdisciplinary Consensus Document for the treatment of fibromyalgia». Actas Esp Psiquiatr (en inglés) 38 (2): 108-120. Consultado el 24 de octubre de 2013.
- ↑ a b Jason W Busse, Shanil Ebrahim, Gaelan Connell, Eric A Coomes, Paul Bruno, Keshena Malik, David Torrance, Trung Ngo, Karin Kirmayr, Daniel Avrahami, John J Riva, Peter Struijs, ander, Milosz Jankowski, Wiktoria Lesniak, Markus Faulhaber, Małgorzata M Bała, Stefan Schandelmaier y Gordon H Guyatt (marzo de 2013). «Systematic review and network meta-analysis of interventions for fibromyalgia: a protocol» [Revisión sistemática y metaanálisis en red de intervenciones para fibromialgia: un protocolo]. Syst Rev (en inglés) 2 (18). PMID 23497523. doi:10.1186/2046-4053-2-18. Consultado el 24 de octubre de 2013.
- ↑ a b Torres, L; Julián Elorza (1997). Medicina del dolor (6ta edición). Elsevier, España. p. 231. ISBN 8445805614.
- ↑ Bornhauser N., Niklas y Csef, Herbert. Nuevas enfermedades ¿del alma?: Reflexiones psicosomáticas a propósito de algunas analogías estructurales entre síndrome de fatiga crónica, fibromialgia y sensitividad química múltiple (en español). Rev. chil. neuro-psiquiatr. [online]. 2005, vol.43, n.1 [citado 2009-07-04], pp. 41-50. ISSN 0717-9227.
- ↑ a b c Instituto Nacional de Artritis y Enfermedades Musculoesqueléticas y de la Piel (NIAMS, según sus siglas en inglés). «Fibromialgia». Consultado el 29 de octubre de 2013.
- ↑ a b c d e f g h i j Bellato, Enrico; Marini, Eleonora; Castoldi, Filippo; Barbasetti, Nicola; Mattei, Lorenzo; Bonasia, Davide Edoardo; Blonna, Davide. «Fibromyalgia Syndrome: Etiology, Pathogenesis, Diagnosis, and Treatment» [Síndrome de fibromialgia: Etiología, patogenia, diagnóstico y tratamiento]. Pain Res Treat (en inglés) (Italia: Hindawi Publishing Corporation) 2012 (426130). PMID 23213512. doi:10.1155/2012/426130. Consultado el 29 de octubre de 2013.
- ↑ a b San Mauro Martín, I; Garicano Vilar, E; Collado Yurrutia, L; Ciudad Cabañas, MJ (2014 Dec 1). «Is gluten the great etiopathogenic agent of disease in the XXI century?». Nutr Hosp 30 (6): 1203-10. PMID 25433099. doi:10.3305/nh.2014.30.6.7866.
- ↑ a b Yunus, MB (2007 Jun). «Fibromyalgia and Overlapping Disorders: The Unifying Concept of Central Sensitivity Syndromes» [Fibromialgia y trastornos superpuestos: El concepto unificador de síndromes de sensibilización central]. Semin Arthritis Rheum (en inglés) 36 (6): 339-56. PMID 17350675. doi:10.1016/j.semarthrit.2006.12.009. Consultado el 29 de octubre de 2013.
- ↑ Staud, Roland (mayo de 2012). «Abnormal endogenous pain modulation is a shared characteristic of many chronic pain conditions» [Modulación del dolor endógeno anormal es la característica compartida entre varias condiciones de dolor crónico]. Expert Rev Neurother (en inglés) 12 (5): 577-585. PMID 22550986. doi:10.1586/ern.12.41. Consultado el 29 de octubre de 2013.
- ↑ a b Yunus, M.B. (2008 Jun). «Central sensitivity syndromes: a new paradigm and group nosology for fibromyalgia and overlapping conditions, and the related issue of disease versus illness». Semin Arthritis Rheum 37 (6): 339-52. PMID 18191990. doi:10.1016/j.semarthrit.2007.09.003. «CSS seems to be a useful paradigm and an appropriate terminology for FMS and related conditions. The disease-illness, as well as organic/non-organic dichotomy, should be rejected.»
- ↑ Kindler, LL., et al. (2011). Central sensitivity syndromes: mounting pathophysiologic evidence to link fibromyalgia with other common chronic pain disorders.. «"Central sensitivity syndromes" denotes an emerging nomenclature that could be embraced by researchers investigating each of these disorders. Moreover, a shared paradigm would be useful in promoting cross-fertilization between researchers. Scientists and clinicians could most effectively forward the understanding and treatment of fibromyalgia and other common chronic pain disorders through an appreciation of their shared pathophysiology.»
- ↑ Goldenberg, DL (Actualización: 10 de febrero de 2015). UpToDate® 2015, ed. «Clinical manifestations and diagnosis of fibromyalgia in adults» [Manifestaciones clínicas y diagnóstico de la fibromialgia en adultos] (en inglés). Consultado el 3 de marzo de 2015.
- ↑ McBeth J, Chiu YH, Silman AJ, Ray D, Morriss R, Dickens C, Gupta A, Macfarlane GJ. (2005). «Hypothalamic-pituitary-adrenal stress axis function and the relationship with chronic widespread pain and its antecedents». Arthritis Res Ther. 7 (5): R992-R1000. PMID 16207340.
- ↑ McBeth J, Silman AJ, Gupta A, Chiu YH, Ray D, Morriss R, Dickens C, King Y, Macfarlane GJ. (2007). «Moderation of psychosocial risk factors through dysfunction of the hypothalamic-pituitary-adrenal stress axis in the onset of chronic widespread musculoskeletal pain: findings of a population-based prospective cohort study.». Arthritis Rheum. 2007 Jan;56(1):360–71. 56 (1): 360-71. PMID 17195240.
- ↑ Prados, Germán; Miró, Elena (2012). «Fibromialgia y sueño: una revisión». Rev Neurol 54 (4): 227-240. Consultado el 23 de diciembre de 2013.
- ↑ Greydanus, Donald E.; Mary Ellen Rimsza, Dilip R. Patel (2006). Salud en el ámbito educativo. Elsevier, España. p. 623. ISBN 8445816217.
- ↑ Gil Hernández, Fernando (2007). Tratado de medicina del trabajo. Elsevier, España. p. 691. ISBN 8445814966.
- ↑ Predisposición familiar:
- Goldenberg, Don L. (2008). Clinical Management of Fibromyalgia (en inglés). Professional Communications. p. 54. ISBN 1932610405.
- Stormorken H; Brosstad F (1992). «Fibromyalgia: family clustering and sensory urgency with early onset indicate genetic predisposition and thus a "true" disease». Scand J Rheumatol. 21 (4): 207. PMID 1529291. doi:10.3109/03009749209099225.
- Arnold LM, Hudson JI, Hess EV, et al. (March de 2004). «Family study of fibromyalgia». Arthritis Rheum. 50 (3): 944-52. PMID 15022338. doi:10.1002/art.20042.
- Buskila D, Sarzi-Puttini P (2006). «Biology and therapy of fibromyalgia. Genetic aspects of fibromyalgia syndrome». Arthritis Res Ther. 8 (5): 218. PMC 1779444. PMID 16887010. doi:10.1186/ar2005.
- ↑ a b Harris, Edward D.; Kelley, Ralph C. Budd, Gary S. Firestein, Shaun Ruddy, Mark C. Genovese, M.D., John S. Sergent, Clement B. Sledge (2006). Kelley Tratado de Reumatologia (7ma edición). Elsevier, España. pp. 536-537. ISBN 8481748404.
- ↑ Otras enfermedades con variaciones genéticas similares a la fibromialgia:
- Narita M, Nishigami N, Narita N, et al. (November de 2003). «Association between serotonin transporter gene polymorphism and chronic fatigue syndrome». Biochem Biophys Res Commun. 311 (2): 264-6. PMID 14592408. doi:10.1016/j.bbrc.2003.09.207.
- Camilleri M, Atanasova E, Carlson PJ, et al. (August de 2002). «Serotonin-transporter polymorphism pharmacogenetics in diarrhea-predominant irritable bowel syndrome». Gastroenterology 123 (2): 425-32. PMID 12145795. doi:10.1053/gast.2002.34780.
- Hudson JI, Mangweth B, Pope HG JR, De COL C, Hausmann A, Gutweniger S, Laird NM, Biebl W, Tsuang MT. Family study of affective spectrum disorder. Arch Gene Psychiatry. 2003;60:170–177. doi: 10.1001/archpsyc.60.2.170.
- ↑ a b c d Torres Villamor, A (marzo de 2011). «Fibromialgia (I): conceptos previos, epidemiología, etiopatogenia, fisiopatología, clínica y diagnóstico». Revista médica de la Sociedad Española de Médicos Generales y de Familia 136: 82-90.
- ↑ Sarno, John E. (2006). The Divided Mind: The Epidemic of Mindbody Disorders. HarperCollins. ISBN 0-06-085178-3.
- ↑ Sarno, John E. (1998). The Mindbody Prescription: Healing the Body, Healing the Pain. Warner Books. ISBN 0-446-52076-4.
- ↑ Komaroff AL, Goldenberg D (2007). «The chronic fatigue syndrome: definition, current studies and lessons for fibromyalgia research». Med. Hypotheses 69 (3): 517-25. PMID 17376601. doi:10.1016/j.mehy.2005.10.037.
- ↑ Pimental M, Wallace D, Hallegua D et al. (November de 1989). «A link between irritable bowel syndrome and fibromyalgia may be related to findings on lactulose breath testing». J Rheumatol Suppl 19: 23-7. PMID 2691680.
- ↑ Laylander JA (1999). «A Nutrient/Toxin Interaction Theory of the Etiology and Pathogenesis of Chronic Pain-Fatigue Syndromes: Part I». Journal of Chronic Fatigue Syndrome 5 (1): 67-91.
- ↑ Laylander JA (1999). «A Nutrient/Toxin Interaction Theory of the Etiology and Pathogenesis of Chronic Pain-Fatigue Syndromes: Part II». Journal of Chronic Fatigue Syndrome 5 (1): 93-126.
- ↑ Pizzutelli, S (2011 Feb). «Systemic nickel hypersensitivity and diet: myth or reality?». Eur Ann Allergy Clin Immunol 43 (1): 5-18. PMID 21409856.
- ↑ COLLADO, A.. Fibromialgia: "Una enfermedad más visible" (en español). Rev. Soc. Esp. Dolor [online]. 2008, vol.15, n.8 [citado 2009-07-04], pp. 517-520. ISSN 1134-8046.
- ↑ Gil Hernández, Fernando (2007). Tratado de medicina del trabajo. Elsevier, España. p. 690. ISBN 8445814966.
- ↑ a b Ramos Casals, Manuel (2005). Enfermedades autoinmunes sistémicas y reumatológicas. Elsevier, España. p. 545. ISBN 8445814672.
- ↑ a b Arthritis Foundation. «Fibromialgia». Consultado el 8 de julio de 2009.
- ↑ Villanueva, V. L.; J. C. Valía, G. Cerdá, V. Monsalve, M. J. Bayona y J. de Andrés (julio de 2004). «Fibromialgia: diagnóstico y tratamiento. El estado de la cuestión». Rev Soc Esp Dolor 11 (7): 430-443. Consultado el 4 de julio de 2009.
- ↑ Máñez, I; Fenollosa, P; Martínez-Azucena, A; Salazar, A (2005). «Calidad del sueño, dolor y depresión en fibromialgia». Rev Soc Esp Dolor 12 (8): 491 - 500. Consultado el 4 de julio de 2009.
- ↑ Coordinadora del grupo de trabajo: Dra. Isabel Polanco Allué. Sociedad Española de Gastroenterología, Hepatología y Nutrición Pediátrica. (2008). MINISTERIO DE SANIDAD Y CONSUMO, ed. «Diagnóstico precoz de la enfermedad celíaca».
- ↑ Villanueva, VL; Valía, JC; Cerdá, G; Monsalve, V; Bayona3, MJ; de Andrés, J (2004 oct-nov). «REVISIÓN. Fibromialgia: diagnóstico y tratamiento. El estado de la cuestión». Rev Soc Esp Dolor 11 (7): 430-43. ISSN 1134-8046.
- ↑ Fibromialgia. MedlinePlus (2008). Enciclopedia médica en español
- ↑ a b c d e Boomershine, CS (Updated: May 2, 2014). Medscape, ed. «Fibromyalgia». Consultado el 2 de marzo de 2015.
- ↑ a b c d e f g h Goldenberg DL. Clinical manifestations and diagnosis of fibromyalgia in adults (actualización Oct/2014). UpToDate 2014. Uptodate.com
- ↑ a b c d e Häuser, W; Wolfe, F (2012 Sep 28). «Diagnosis and diagnostic tests for fibromyalgia (syndrome)». Reumatismo 64 (4): 194-205. PMID 23024964. doi:10.4081/reumatismo.2012.194.
- ↑ Goldenberg, DL (Actualización: 10 de febrero de 2015). UpToDate® 2015, ed. «Clinical manifestations and diagnosis of fibromyalgia in adults - Table 2. Hints for early and cost-effective diagnosis of fibromyalgia» [Manifestaciones clínicas y diagnóstico de la fibromialgia en adultos - Tabla 2. Consejos para el diagnóstico precoz y costo/efectivo de la fibromialgia] (en inglés). Consultado el 7 de marzo de 2015.
- ↑ Wolfe F. Stop using the American College of Rheumatology criteria in the clinic. J. Rheumatol.2003;30(8):1671–2. PMID 12913920
- ↑ a b Wolfe F, Clauw DJ, Fitzcharles MA, et al. The American College of Rheumatology preliminary diagnostic criteria for fibromyalgia and measurement of symptom severity. Arthritis Care Res (Hoboken). 2010;62(5):600-10. doi: 10.1002/acr.20140. PMID 20461783
- ↑ Shleyfer E, Jotkowitz A, Karmon A, et al. Accuracy of the diagnosis of fibromyalgia by family physicians: is the pendulum shifting? J Rheumatol. 2009;36(1):170-3. doi: 10.3899/jrheum.080468.PMID 19040299
- ↑ Wolfe F, Clauw DJ, Fitzcharles MA, et al. Fibromyalgia criteria and severity scales for clinical and epidemiological studies: a modification of the ACR Preliminary Diagnostic Criteria for Fibromyalgia. J Rheumatol. 2011;38(6):1113-22. doi: 10.3899/jrheum.100594. PMID 21285161
- ↑ Arnold LM, Stanford SB, Welge JA, Crofford LJ. Development and testing of the fibromyalgia diagnostic screen for primary care. J Womens Health (Larchmt). 2012 Feb;21(2):231-9. doi: 10.1089/jwh.2011.3029. PMID 22165952
- ↑ Segura-Jiménez V, Aparicio VA, Alvarez-Gallardo IC, et al. Validation of the modified 2010 American College of Rheumatology diagnostic criteria for fibromyalgia in a Spanish population. Rheumatology (Oxford). 2014;53(10):1803-11. doi: 10.1093/rheumatology/keu169. PMID 24829222
- ↑ Carrillo de la Peña MT, Triñanes Y, González-Villar A, et al. Convergence between the 1990 and 2010 ACR diagnostic criteria and validation of the Spanish version of the Fibromyalgia Survey Questionnaire (FSQ). Rheumatol Int. 2014. [Epub ahead of print] PMID 24952419
- ↑ Bennett RM, Friend R, Marcus D, et al. Criteria for the diagnosis of fibromyalgia: validation of the modified 2010 preliminary American College of Rheumatology criteria and the development of alternative criteria. Arthritis Care Res (Hoboken). 2014;66(9):1364-73. doi: 10.1002/acr.22301. PMID 24497443
- ↑ a b Toda K. The modification of the American College of Rheumatology preliminary diagnostic criteria for fibromyalgia should be supplemented and revised. J Rheumatol. 2011;38(9):2075. doi: 10.3899/jrheum.110343. PMID 21885522
- ↑ a b Smythe HA. Unhelpful criteria sets for "diagnosis" and "assessment of severity" of fibromyalgia. J Rheumatol. 2011;38(6):975-8. doi: 10.3899/jrheum.110142. PMID 21632687
- ↑ Abeles M, Abeles AM. The new criteria for fibromyalgia: evolution or devolution? Rheumatology 2011;1:1 http://omicsonline.org/the-new-criteria-for-fibromyalgia-evolution-or-devolution-2161-1149.1000e101.pdf
- ↑ a b c Castilla Plaza, AM (Junio de 2007). CONSEJERÍA DE SANIDAD Y CONSUMO. Oficina del Defensor del Paciente de la Comunidad de Madrid, ed. «La fibromialgia y sus implicaciones personales y sociales en los pacientes de la Comunidad de Madrid». Consultado el 2 de marzo de 2015.
- ↑ a b Aziz I, Hadjivassiliou M, Sanders DS (Sep 2015). «The spectrum of noncoeliac gluten sensitivity». Nat Rev Gastroenterol Hepatol (Revisión) 12 (9): 516-26. PMID 26122473. doi:10.1038/nrgastro.2015.107. «A case series has shed light on the potential benefits of a GFD in patients with fibromyalgia.71 (...) These results stress the potential role of gluten as a trigger of the clinical manifestations of IBS and fibromyalgia and indicate that increased duodenal IEL might be a useful clue to identify those patients who potentially benefit from gluten withdrawal.72 However, the limitations of these studies are that although coeliac disease was felt to be excluded on the basis of negative serology and absence of villous atrophy, the patients might have had the early stages of coeliac disease (and not NCGS), given that a substantial proportion were HLA-DQ2 and/or HLA-DQ8 positive and showed increased duodenal IEL. (...) This uncertainty can be reflected in the literature in which various groups have undertaken different methodological strategies when investigating self-reported gluten sensitivity and shown the prevalence of coeliac disease to range from 2–45.5%. References: 71. Isasi, C. et al. Fibromyalgia and non-celiac gluten sensitivity: a description with remission of fibromyalgia. Rheumatol. Int. 34, 1607–1612 (2014). 72. Rodrigo, L., Blanco, I., Bobes, J. & de Serres, F. J. Effect of one year of a gluten-free diet on the clinical evolution of irritable bowel syndrome plus fibromyalgia in patients with associated lymphocytic enteritis: a case-control study. Arthritis Res. Ther. 16, 421 (2014). (Una serie de casos ha arrojado luz sobre los posibles beneficios de una dieta sin gluten en pacientes con fibromialgia.71 (...) Estos resultados subrayan el papel potencial del gluten como disparador de las manifestaciones clínicas del SII y la fibromialgia e indican que el aumento de LIES duodenal podría ser una pista útil para identificar a aquellos pacientes que potencialmente se benefician de la retirada del gluten.72 Sin embargo, las limitaciones de estos estudios son que a pesar de que la enfermedad celíaca se creyó excluida sobre la base de una serología negativa y la ausencia de atrofia de las vellosidades, algunos pacientes podrían haber tenido las primeras etapas de la enfermedad celíaca (y no SGNC), dado que una parte importante eran HLA-DQ2 y/o HLA-DQ8 positivos y mostraron aumento duodenal de LIES. (...) Esta incertidumbre puede reflejarse en la literatura en la que varios grupos han llevado a cabo diferentes estrategias metodológicas en la investigación de la sensibilidad al gluten y se muestra la prevalencia de la enfermedad celíaca en un rango del 2-45,5%. SII=síndrome del intestino irritable LIES=infiltración linfocitaria SGNC=sensibilidad al gluten no celíaca HLA-DQ2 / HLA-DQ8=marcadores genéticos específicos de enfermedad celíaca».
- ↑ Goldenberg DL (2008). «Multidisciplinary modalities in the treatment of fibromyalgia». J Clin Psychiatry 69 (Suppl 2): 30-4. PMID 18537461.
- ↑ a b c Rossi A, Di Lollo AC, Guzzo MP, Giacomelli C, Atzeni F, Bazzichi L, Di Franco M (2015). «Fibromyalgia and nutrition: what news?». Clin Exp Rheumatol (Revisión) 33 (1 Suppl 88): S117-25. PMID 25786053. «The most appropriate approach for the treatment of fibromyalgia is multidisciplinary and among alternative therapies nutrition has becoming increasingly important. A treatment programme including weight loss strategies, nutritional education, specific dietary interventions and the use of targeted nutritional supplements is recommended for patients suffering from fibromyalgia. (El enfoque más adecuado para el tratamiento de la fibromialgia es multidisciplinar y entre las terapias alternativas, la nutrición está teniendo una importancia creciente. Un programa de tratamiento que incluya estrategias de pérdida de peso, educación nutricional, intervenciones dietéticas específicas y el uso de suplementos nutricionales adaptados se recomienda para los pacientes que sufren de fibromialgia.)».
- ↑ Marlow, NM; Bonilha, HS; Short, EB (febrero de 2013). «Efficacy of transcranial direct current stimulation and repetitive transcranial magnetic stimulation for treating fibromyalgia syndrome: a systematic review». Pain Pract (en inglés) 13 (2): 131-45. PMID 22631436. doi:10.1111/j.1533-2500.2012.00562.x. Consultado el 6 de enero de 2014.
- ↑ Lee, SJ; Kim, DY; Chun, MH; Kim, YG (diciembre de 2012). «The effect of repetitive transcranial magnetic stimulation on fibromyalgia: a randomized sham-controlled trial with 1-mo follow-up». Am J Phys Med Rehabil (en inglés) 91 (12): 1077-85. PMID 23159954. doi:10.1097/PHM.0b013e3182745a04. Consultado el 6 de enero de 2014.
- ↑ a b c d e f g Rao, Srinivas G; Gendreau, Judith F; Kranzler, Jay D (2008). «Understanding the Fibromyalgia Syndrome». Psychopharmacol Bull (en inglés) 40 (4): 24-56. Consultado el 6 de enero de 2014.
- ↑ a b c d Moret, Chantal; Briley, Mike (diciembre de 2006). «Antidepressants in the treatment of fibromyalgia». Neuropsychiatr Dis Treat (en inglés) 2 (4): 537-548. PMID 19412502. Consultado el 7 de enero de 2014.
- ↑ a b Rivera Redondo, Javier (2008). «Tratamiento farmacológico de la fibromialgia». Inf Ter Sist Nac Salud 32 (4): 107-115. Consultado el 21 de noviembre de 2014.
- ↑ por MedlinePlus (marzo de 2009). «Pregabalina». Enciclopedia médica en español: Medicinas y suplementos. Consultado el 8 de julio de 2009.
- ↑ Moore RA, Wiffen PJ, Derry S, McQuay HJ (2011 Mar 16). «Gabapentin for chronic neuropathic pain and fibromyalgia in adults». Cochrane Database Syst Rev 2011 (3): CD007938. PMC 4171034. PMID 21412914. doi:10.1002/14651858.CD007938.pub2.
- ↑ Productos milagro. CECU. Consultado el 10 de marzo de 2012.
- ↑ http://www.cnn.com/2010/HEALTH/10/14/health.yoga.sooths.fibromyalgia/
- ↑ Grupo de Trabajo sobre Enfermedad Celíaca y Sensibilidad al Gluten No Celíaca (noviembre de 2015). «Fibromialgia y sensibilidad al gluten no celíaca. Entrevista con el reumatólogo Dr. Carlos María Isasi Zaragozá.».
Enlaces externos
- En MedlinePlus hay más información sobre Fibromialgia
 Wikcionario tiene definiciones y otra información sobre fibromialgia.
Wikcionario tiene definiciones y otra información sobre fibromialgia. Wikimedia Commons alberga una categoría multimedia sobre Fibromialgia.
Wikimedia Commons alberga una categoría multimedia sobre Fibromialgia.- Escuela de pacientes-Fibromialgia. Servicio Andaluz de Salud (en castellano)
- Información provista por Oregon Health & Science University en Portland, Oregon, EEUU (en inglés)
- Guía breve para fibromialgia y síndrome de fatiga crónica. Asociación Argentina de Fibromialgia.
- Fibromialgia y sensibilidad al gluten no celíaca. Grupo de Trabajo sobre Enfermedad Celíaca y Sensibilidad al Gluten No Celíaca. Entrevista con el reumatólogo Dr. Isasi, autor del primer estudio a nivel mundial que demuestra la relación, en una parte de pacientes, entre el gluten y la fibromialgia.
