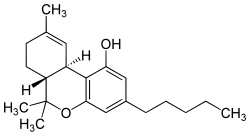
Tetrahidrocannabinol
| Tetrahidrocannabinol | ||
|---|---|---|
 | ||
 | ||
| Nombre (IUPAC) sistemático | ||
| Tetrahidro-6,6,9-trimetil-3-pentil-6H-dibenceno[b,d]piran-1-ol | ||
| Identificadores | ||
| Número CAS | 1972-08-3 | |
| Código ATC | A04AD10 | |
| PubChem | 16078 | |
| DrugBank | DB00470 | |
| ChemSpider | 15266 | |
| UNII | 7J8897W37S | |
| Datos químicos | ||
| Fórmula | C21H30O2 | |
| Peso mol. | 314,45 g/mol | |
|
CCCCCc1cc(c2c(c1)OC([C@H]3[C@H]2C=C(CC3)C)(C)C)O
| ||
|
InChI=1S/C21H30O2/c1-5-6-7-8-15-12-18(22)20-16-11-14(2)9-10-17(16)21(3,4)23-19(20)13-15/h11-13,16-17,22H,5-10H2,1-4H3/t16-,17-/m1/s1
Key: CYQFCXCEBYINGO-IAGOWNOFSA-N | ||
| Sinónimos | THC, ∆9-THC, dronabinol, dronabinolum | |
| Datos físicos | ||
| P. de ebullición | 157 °C (315 °F) | |
| Solubilidad en agua | 2.8[1] (23 °C) mg/mL (20 °C) | |
| Rot. esp. | -152° (etanol) | |
| Farmacocinética | ||
| Biodisponibilidad | 10–35% (inhalación), 6–20% (oral)[2] | |
| Unión proteica | 95–99%[2] | |
| Metabolismo | mayormente hepático mediante CYP2C[2] | |
| Vida media | 1,6–59 horas,[2] 25–36 horas (por vía oral) | |
| Excreción | 65–80% (heces), 20–35% (orina) como metabolitos ácidos[2] | |
| Datos clínicos | ||
| Cat. embarazo | C | |
| Estado legal | Legalidad | |
El tetrahidrocannabinol (THC), también conocido como delta-9-tetrahidrocannabinol (Δ9-THC) y con la denominación común internacional (DCI) "dronabinol", es el principal constituyente psicoactivo del cannabis. La denominación común internacional (DCI) del delta-9-tetrahidrocannabinol es dronabinol (bien sea de origen natural o sintético).[3]
Lo aislaron por primera vez en 1964 Habib Edery, Yechiel Gaoni y Raphael Mechoulam, del Instituto Weizmann de Ciencias, en Rejovot, Israel.[4][5][6] En estado puro, es un sólido vítreo a bajas temperaturas, y se torna viscoso y pegajoso al calentarlo. El THC es poco soluble en agua, pero se disuelve fácilmente en la mayoría de disolventes orgánicos, específicamente lípidos y alcoholes.[1]
Como la mayoría de los metabolitos secundarios farmacológicamente activos de las plantas, se cree que el THC del cannabis está involucrado en el mecanismo de autodefensa de la planta, tal vez contra herbívoros,[7] pero por ahora, se desconoce su función. El THC también posee altas propiedades de absorción de UV-B (280–315 nm); se ha sugerido que podría proteger a la planta de la exposición nociva de la radiación UV.[8][9][10]
Sus efectos farmacológicos son el resultado de su vinculación con los receptores específicos CB1 y CB2, situados tanto en el cerebro como en diversas partes del cuerpo (pulmones, hígado y riñones). Dado que el cuerpo no produce naturalmente cannabinoides, los investigadores comenzaron por averiguar cuál es la sustancia natural que se enlaza con estos receptores, lo que llevó al descubrimiento de la anandamida y de otras sustancias implicadas en este proceso.
Probablemente sea su afinidad con las sustancias lipofílicas lo que haga que el THC se adhiera a la membrana de las células (principalmente neuronales).
Farmacología
[editar]Las acciones farmacológicas del THC resultan de su actividad parcialmente agonista en el receptor cannabinoide CB1, ubicado principalmente en el sistema nervioso central, y el receptor CB2, expresado principalmente en las células del sistema inmune.[11] Los efectos psicoactivos del THC son mediados y principalmente por su activación de los receptores acoplados a proteínas G CB1, lo que genera una disminución en las concentraciones de la molécula de segundo mensajero cAMP a través de la inhibición de la adenilil ciclasa.[12]
La presencia de estos receptores cannabinoides especializados en el cerebro llevó a los investigadores al descubrimiento de endocannabinoides como, por ejemplo, la anandamida y el 2-araquidonilglicerol (2-AG). El THC es mucho menos selectivo que las moléculas endocannabinoides liberadas durante la señalización retrógrada, ya que la sustancia tiene una eficacia y afinidad relativamente bajas de los receptores cannabinoides. En poblaciones de baja densidad de receptores cannabinoides, el THC podría actuar para antagonizar agonistas endógenos que posean una mayor eficacia receptora.[13] El THC es una molécula lipófila y podría ligarse no específicamente a una variedad de receptores en el cerebro y cuerpo, como el tejido adiposo.
Varios estudios han sugerido que el THC también tiene una acción anticolinesterasa[14][15] que podría implicarlo como un tratamiento potencial para el mal de Alzheimer y miastenia gravis.
Efectos
[editar]El THC tiene un efecto analgésico leve o moderado, y el efecto psicotrópico del cannabis puede tratar el dolor al alterar la liberación de transmisores en el ganglio espinal de la médula espinal y en la sustancia gris periacueductal.[12] Otros efectos incluyen relajación, alteración de los sentidos visuales, auditivos, olfativos, fatiga y estimulación del apetito. Se ha demostrado que los fitocannabinoides, en especial el THC y el CBD, reducen la permeabilidad intestinal.[16] Tiene propiedades antieméticas, y también podría reducir la agresividad en ciertos individuos.[17]
Debido a su actividad parcialmente agonista, el THC parece provocar una mayor regulación a la baja de los receptores cannabinoides que los endocannabinoides, y limita aún más su eficacia sobre otros cannabinoides. Si bien la tolerancia puede limitar los efectos máximos de ciertos medicamentos, la evidencia sugiere que la tolerancia se desarrolla de forma irregular para diferentes efectos con mayor resistencia a los efectos secundarios principales, y de hecho podría servir para mejorar la ventana terapéutica de la sustancia.[13] Sin embargo, esta forma de tolerancia parece ser irregular en todas las zonas del cerebro del ratón y justifica la necesidad de investigaciones más profundas.
El THC, como otros cannabinoides que contienen un grupo fenol, posee una actividad antioxidante leve suficiente para proteger a las neuronas contra el estrés oxidativo, como la producida por la excitotoxicidad inducida por glutamato. Puede producir euforia, entre otras sensaciones físicas, y el THC permanece dentro del tejido adiposo del consumidor por un mes.[11]
Apetito y sabor
[editar]Se sabe desde hace mucho que en los seres humanos la cannabis aumenta el apetito y el consumo de alimentos. Se cree que el mecanismo de estimulación de apetito en los sujetos es el resultado de la actividad en el eje gastro-hipotalámico. La actividad del CB1 en los centros del apetito en el hipotálamo aumenta la palatabilidad de la comida cuando aumentan los niveles de grelina, la hormona del apetito, antes de consumir un alimento. Después de que el quimo pasa hacia el duodeno, se liberan hormonas señalizadoras como la colecistoquinina y la leptina, lo que provoca una reducción en el vaciado gástrico y en la transmisión de las señales de saciedad hacia el hipotálamo. La actividad cannabinoide se reduce a través de las señales de saciedad inducidas por la liberación de leptina.
A partir de la relación entre un alimento apetecible y la estimulación de la transmisión de dopamina (DA) en la corteza (shell) del núcleo accumbens (NAc), se ha sugerido que la cannabis no solo estimula el sabor, sino posiblemente el valor hedónico del alimento. Se utilizó un modelo de reactividad al sabor en ratones para investigar la influencia de THC sobre la liberación de DA en el NAc al aplicar soluciones de sucrosa o de quinina. Se encontró que la aplicación de THC aumenta la liberación de DA en el NAc a partir de la sucrosa pero no de la quinina y en función de la dosis. Este efecto aumentó con el uso de una solución más dulce, lo cual mostró también una correlación con un aumento en la valoración del comportamiento hedónico de los investigadores. El mecanismo que se halla detrás de este efecto se aclaró aplicando rimonabant, un agonista inverso para el receptor CB1 que se sabe que reduce el consumo de alimento o de soluciones dulces. Sin embargo, no se encontró el mismo efecto de aumento en la DA al aplicar sucrosa repetidas veces, lo que sugiere que la respuesta DA presenta habituación.[18] La inconsistencia entre la habituación en DA y el apetito permanente que se observa después de la aplicación de THC sugiere que la estimulación del apetito inducida por cannabis está mediada no solo por el aumento del placer ante alimentos apetecibles sino también a través de la estimulación THC de otras respuestas del apetito.
Antagonismo
[editar]Los efectos del fármaco pueden suprimirse con el rimonabant (SR141716A), que es un antagonista del receptor CB1, y también con la naloxona y la naloxonacina, que son antagonistas del receptor de opiáceos (es decir, bloqueadores de opiáceos).[19] La metil-licaconitina, un antagonista del receptor nicotínico α7, puede bloquear la autoadministración de THC en ratas, lo cual puede compararse con los efectos de la vareniclina sobre la administración de nicotina.[20]
Toxicidad
[editar]


No ha habido ninguna fatalidad humana documentada de una sobredosis de tetrahidrocannabinol o de cannabis en su forma natural,[21] aunque la pastilla de THC sintética Marinol fue citada por la FDA como responsable de 4 de las 11.687 muertes causadas por 17 diferentes medicamentos aprobados por la FDA entre el primero de enero de 1997 y el 30 de junio de 2005.[22] La información sobre la toxicidad del THC se basa principalmente en los resultados de estudios en animales. La toxicidad depende de la vía para su administración y del animal de prueba. La absorción que tiene lugar en los lípidos séricos, que pueden saturarse con THC, mitigan su toxicidad.[23] De acuerdo con el Merck Index, 12.ª edición, el THC tiene un valor LD50 (dosis que mata a la mitad de los sujetos de investigación) de 1270 mg/kg (ratas macho) y 730 mg/kg (ratas hembras) cuando se administra por vía oral disuelto en aceite de sésamo.[24] El valor LD50 para las ratas por inhalación de THC es 42 mg/kg de peso corporal.[24]
| Animal | Administración | LD50 [mg/kg] |
|---|---|---|
| rata | oral | 666[23] |
| rata (macho) | oral | 1270[24] |
| rata (hembra) | oral | 730[24] |
| rata | inhalación | 42[24] |
| rata | intraperitoneal | 373[23] |
| rata | intravenoso | 29[23] |
| ratón | intravenoso | 42[23] |
| ratón | oral | 482[23] |
| ratón | intraperitoneal | 168[23] |
| mono (LDLo) | intravenoso | 128[23] |
| perro | oral | 525[23] |
THC como medicamento
[editar]Según diversos estudios el THC puede aumentar el apetito y reducir las náuseas.[25]
En abril de 2005, las autoridades canadienses aprobaron la comercialización de Sativex,[26] un aerosol bucal (colutorio), para el tratamiento sintomático del dolor en la esclerosis múltiple. Se trata de un extracto estandarizado de una variedad de C sativa seleccionada y clonada, con una cantidad de cannabinoides conocida y homogénea que contiene una proporción 50:50 entre THC y CBD.[cita requerida] Fue fabricado por GW Pharmaceuticals, comercializado inicialmente en Canadá, y se trata del primer fármaco en el mundo a base de cannabis.[27] Otros análogos sintéticos del THC comercializados como medicamentos son Cesamet (DCI: nabilona) y otros agonistas u antagonistas de los receptores cannabinoides.
Véase también
[editar]- 11-Hydroxy-THC
- anandamida
- cannabidiol
- cannabinoide
- Cannabis sativa
- endocanabinoides
- neurotransmisor
- psicoactivo
- Raphael Mechoulam
Referencias
[editar]- ↑ a b Garrett, Edward R.; C. Anthony Hunt (julio de 1974). «Physicochemical properties, solubility, and protein binding of Δ9 -tetrahydrocannabinol». J. Pharm. Sci. 63 (7): 1056-64. PMID 4853640. doi:10.1002/jps.2600630705.
- ↑ a b c d e Grotenhermen F (2003). «Pharmacokinetics and pharmacodynamics of cannabinoids». Clin Pharmacokinet 42 (4): 327-60. PMID 12648025. doi:10.2165/00003088-200342040-00003.
- ↑ Organización mundial de la salud (1984). «Denominaciones Comunes Internacionales Propuestas: Lista 51». WHO Chronicle 38 (2): 6.
- ↑ Gaoni, Yechiel; Raphael Mechoulam (1964). «Isolation, structure and partial synthesis of an active constituent of hashish». Journal of the American Chemical Society 86 (8): 1646-1647. doi:10.1021/ja01062a046.
- ↑ Entrevista con el ganador del primer ECNP Lifetime Achievement Award: Raphael Mechoulam, Israel (en inglés) (febrero 2007)
- ↑ Geller, T. (2007). Cannabinoids: A Secret History Archivado el 19 de junio de 2008 en Wayback Machine., Chemical Heritage Newsmagazine, 25 (2)
- ↑ Pate, D.W. (1994). «Chemical ecology of Cannabis». J. Int. Hemp Assoc 1 (29): 32-37. Archivado desde el original el 27 de marzo de 2020. Consultado el 7 de febrero de 2011.
- ↑ Pate, D.W. (1983). «Possible role of ultraviolet radiation in evolution of Cannabis chemotypes». Economic Botany 37: 396-405. doi:10.1007/BF02904200.
- ↑ Lydon, J; A.H. Teramura (1987). «Photochemical decomposition of cannabidiol in its resin base». Phytochemistry 26: 1216. doi:10.1016/S0031-9422(00)82388-2.
- ↑ Lydon, J; A.H. Teramura; C.B. Coffman (1987). «UV-B radiation effects on photosynthesis, growth and cannabinoid production of two Cannabis sativa chemotypes». Photochem. Photobiol. A 46: 201. doi:10.1111/j.1751-1097.1987.tb04757.x.
- ↑ a b Pertwee, R. G. (2006). «The pharmacology of cannabinoid receptors and their ligands: An overview». International Journal of Obesity 30: S13-S18. PMID 16570099. doi:10.1038/sj.ijo.0803272.
- ↑ a b Elphick, M. R.; Egertova, M. (2001). «The neurobiology and evolution of cannabinoid signalling». Philosophical Transactions of the Royal Society B: Biological Sciences 356 (1407): 381-408. PMC 1088434. PMID 11316486. doi:10.1098/rstb.2000.0787.
- ↑ a b Pertwee, R. G. (2008). «The diverse CB1 and CB2 receptor pharmacology of three plant cannabinoids: Δ9-tetrahydrocannabinol, cannabidiol and Δ9-tetrahydrocannabivarin». British Journal of Pharmacology 153 (2): 199-215. PMC 2219532. PMID 17828291. doi:10.1038/sj.bjp.0707442.
- ↑ Brown, Hugh (1972). «Possible anticholinesterase-like effects of trans(−)δ8 and -δ9tetrahydrocannabinol as observed in the general motor activity of mice». Psychopharmacologia 27 (2): 111-6. PMID 4638205. doi:10.1007/BF00439369.
- ↑ Eubanks, Lisa M.; Rogers, Claude J.; Beuscher, 4th; Koob, George F.; Olson, Arthur J.; Dickerson, Tobin J.; Janda, Kim D. (2006). «A Molecular Link Between the Active Component of Marijuana and Alzheimer's Disease Pathology». Molecular Pharmaceutics 3 (6): 773-7. PMC 2562334. PMID 17140265. doi:10.1021/mp060066m.
- ↑ SCLabs, Leaky Gut Syndrome: Cannabinoids and the Endocannabinoid System (ECS) as a therapeutic target Archivado el 15 de abril de 2015 en Wayback Machine.
- ↑ Hoaken (2003). «Drugs of abuse and the elicitation of human aggressive behavior». Addictive Behaviors 28: 1533-1554.
- ↑ De Luca, M. A., Solinas, M., Bimpisidis, Z., Goldberg, S. R., Di Chiara, G. (2011). Cannabinoid facilitation of behavioral and biochemical hedonic taste responses. Neuropharmacology, 63(1): 161–168. doi:10.1016/j.neuropharm.2011.10.018. PMC 3705914. PMID 22063718.
- ↑ Lupica, Carl R; Riegel, Arthur C; Hoffman, Alexander F (2004). «Marijuana and cannabinoid regulation of brain reward circuits». British Journal of Pharmacology 143 (2): 227-234. PMC 1575338. PMID 15313883. doi:10.1038/sj.bjp.0705931.
- ↑ Solinas M, Scherma M, Fattore L, Stroik J, Wertheim C, Tanda G, Fratta W, Goldberg SR (2007). «Nicotinic 7 Receptors as a New Target for Treatment of Cannabis Abuse». Journal of Neuroscience 27 (21): 5615-20. PMID 17522306. doi:10.1523/JNEUROSCI.0027-07.2007. Resumen divulgativo – New Scientist (22 de mayo de 2007).
- ↑ Walker, J.Michael; Huang, Susan M (2002). «Cannabinoid analgesia». Pharmacology & Therapeutics 95 (2): 127-35. doi:10.1016/S0163-7258(02)00252-8. «…to date, there are no deaths known to have resulted from overdose of cannabis. (p. 128)».
- ↑ «Deaths from Marijuana v. 17 FDA-Approved Drugs» (PDF). 30 de junio de 2005. Archivado desde el original el 3 de junio de 2010. Consultado el 3 de febrero de 2011.
- ↑ a b c d e f g h i «Erowid Cannabis Vault : THC Material Safety Data Sheet». Erowid.org. Consultado el 20 de abril de 2011.
- ↑ a b c d e Erowid. «Cannabis Chemistry». Consultado el 20 de marzo de 2006.
- ↑ «Drugabuse.gov».
- ↑ «Aprobado el Sativex en Canadá para el tratamiento del dolor neurológico de la esclerosis múltiple» (en inglés). Asociación Internacional por el Cannabis como Medicamento. 3 de mayo de 2005. Consultado el 7 de febrero de 2011.
- ↑ «Primer medicamento a base de Cannabis». Cultura Cannabica. 21 de junio de 2010. Archivado desde el original el 19 de enero de 2012. Consultado el 25 de julio de 2011.
Enlaces externos
[editar]- Tetrahydrocannabinol – U.S. National Library of Medicine: Drug Information Portal
