Desarrollo dentario

El desarrollo dentario o dental u odontogénesis es un conjunto de procesos complejos que permiten la erupción de los dientes debido a la modificación histológica y funcional de células totipotentes o totipotenciales. Aunque la tenencia de dientes es común en muchas especies distintas, su desarrollo dentario es bastante parecido al de los humanos. En los humanos y en la gran mayoría de los vertebrados, con algunas excepciones, se requiere de la presencia de esmalte, dentina, cemento y periodonto para permitir que el ambiente de la cavidad oral sea propicio al desarrollo, el cual sucede en su mayor parte durante el desarrollo fetal. Los dientes de leche, o deciduos, comienzan su desarrollo entre la sexta y octava semanas de desarrollo, en el útero, y la dentición permanente empieza su formación en la vigésima semana.[1] Si este desarrollo no se inicia en el lapso prefijado, la odontogénesis es parcial e imperfecta.
Se ha destinado buena parte del interés investigador en determinar los procesos que inician el desarrollo dentario. Se acepta que el origen embriológico de las piezas dentarias se encuentra en el primer arco branquial.[2]
Visión global[editar]
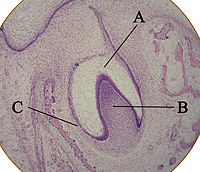
A: órgano del esmalte
B: papila dental
C: folículo dentario
El primordio o germen dentario es una agregación de células en diferenciación para constituir el futuro diente.[3] Estas células derivan del ectodermo del primer arco branquial y del ectomesénquima de la cresta neural.[2] El primordio dentario se organiza en tres zonas: el órgano del esmalte, la papila dentaria y el saco dentario.
El órgano del esmalte[editar]
El órgano del esmalte está compuesto del epitelio externo del esmalte, el epitelio interno del esmalte, el retículo estrellado y el estrato intermedio.[3] Estas células provocan la producción de esmalte por parte de los ameloblastos y el desarrollo del epitelio reducido del esmalte. Se denomina curva cervical al lugar en el que contactan los epitelios del esmalte interno y externo.[2] El crecimiento de las células de dicha curva cervical produce la cubierta epitelial de la raíz de Hertwig, que determina la aparición de la raíz del diente.
La papila dentaria[editar]
La papila dentaria contiene las células que se convertirán en odontoblastos, que son las células que forman la dentina.[3] Es más, la unión entre la papila dental y el epitelio interno del esmalte determina la forma de la corona del diente.[2] Las células mesenquimatosas de la papila dental son responsables de la formación de la pulpa.
El saco dentario[editar]
El saco dentario da lugar a tres entidades importantes: los cementoblastos, osteoblastos y fibroblastos. Los cementoblastos producen el cemento del diente. Los osteoblastos forman el hueso alveolar alrededor de la raíz. Los fibroblastos conducen a la aparición del ligamento periodontal que conecta el órgano dental con el hueso alveolar a través del cemento.[4]
Cronología del desarrollo dentario en humanos[editar]
Las tablas inferiores muestran la cronología del desarrollo dentario en humanos.[5] Los datos referentes a la calcificación de los dientes deciduos están en semanas de desarrollo uterino. Abreviaturas: s = semanas; m = meses; a = años.
| Dientes maxilares | ||||||||
|---|---|---|---|---|---|---|---|---|
| Dentición decidua | Incisivo central |
Incisivo lateral |
Canino |
Primer molar |
Segundo molar | |||
| Mineralización inicial | 14 s | 16 s | 17 s | 15.5 s | 19 s | |||
| Corona desarrollada | 1.5 m | 2.5 m | 9 m | 6 m | 11 m | |||
| Raíz desarrollada | 1.5 a | 2 a | 3.25 a | 2.5 a | 3 a | |||
| Dientes mandibulares | ||||||||
| Mineralización inicial | 14 s | 16 s | 17 s | 15.5 s | 18 s | |||
| Corona desarrollada | 2.5 m | 3 m | 9 m | 5.5 m | 10 m | |||
| Raíz desarrollada | 1.5 a | 1.5 a | 3.25 a | 2.5 a | 3 a | |||
| Dientes maxilares | ||||||||
|---|---|---|---|---|---|---|---|---|
| Dentición permanente | Incisivo central |
Incisivo lateral |
Canino |
Primer premolar |
Segundo premolar |
Primer molar |
Segundo molar |
Tercer molar |
| Mineralización inicial | 3–4 m | 10–12 m | 4–5 m | 1.5–1.75 a | 2–2.25 a | al nacer | 2.5–3 a | 7–9 a |
| Corona desarrollada | 4–5 a | 4–5 a | 6–7 a | 5–6 a | 6–7 a | 2.5–3 a | 7–8 a | 12–16 a |
| Raíz desarrollada | 10 a | 11 a | 13–15 a | 12–13 a | 12–14 a | 9–10 a | 14–16 a | 18–25 a |
| Dientes mandibulares | ||||||||
| Mineralización inicial | 3–4 m | 3–4 m | 4–5 m | 1.5–2 a | 2.25–2.5 a | al nacer | 2.5–3 a | 8–10 a |
| Corona desarrollada | 4–5 a | 4–5 a | 6–7 a | 5–6 a | 6–7 a | 2.5–3 a | 7–8 a | 12–16 a |
| Raíz desarrollada | 9 a | 10 a | 12–14 a | 12–13 a | 13–14 a | 9–10 a | 14–15 a | 18–25 a |
Formación de los tejidos mineralizados[editar]

1 esmalte
2 dentina
3 pulpa
4 encía
5 cemento
6 hueso
7 vaso sanguíneo
8 nervio
Esmalte[editar]
La formación del esmalte o amelogénesis ocurre en el estado de corona del desarrollo dentario. Existe una inducción recíproca entre la formación de la dentina y del esmalte; la de la dentina debe necesariamente suceder antes que la del esmalte. Generalmente, el esmalte se produce en dos etapas: las fases secretora y de maduración.[6] Las proteínas y la matriz orgánica comienzan su mineralización en la fase secretora; la fase de maduración completa este proceso.
Durante la fase secretora, los ameloblastos producen proteínas del esmalte para fraguar su matriz, que es mineralizada parcialmente por la enzima fosfatasa alcalina.[4] La aparición de este tejido mineralizado, que ocurre sobre el tercer o cuarto mes de embarazo, inicia la aparición de esmalte en el feto. Los ameloblastos depositan esmalte sobre las zonas adyacentes, externas, a las cúspides. Luego este depósito continúa de dentro hacia fuera.
Durante la fase de maduración, los ameloblastos transportan algunas de las sustancias empleadas en la fase secretora fuera del esmalte. De esta forma, la función de los ameloblastos se convierte ahora en la de transporte de sustancias. Dicho transporte suele consistir en proteínas requeridas para la completa mineralización del diente, como es el caso de la amelogenina, ameloblastina, esmaltina y tuftelina.[4] Al final de esta fase el esmalte ya está completamente mineralizado.
Dentina[editar]
La formación de la dentina, conocida como dentinogénesis, es la primera característica identificable del estado de corona del desarrollo dentario. La formación de la dentina sucede necesariamente antes de la formación del esmalte. Los distintos estadios en su formación repercuten en la clasificación de los diferentes tipos de dentina: predentina, dentina primaria, dentina secundaria y dentina terciaria.
Los odontoblastos, las células que forman la dentina, proceden de la diferenciación de células de la papila dentaria, que empiezan a segregar una matriz orgánica a su alrededor y en contacto con el epitelio interno del esmalte, cercano al área de la futura cúspide del diente. La matriz orgánica posee fibras de colágeno de gran grosor (0.1-0.2 μm).[7] Los odontoblastos comienzan a migrar hacia el centro del diente, formando una invaginación denominada proceso odontoblástico.[1] Por ello, la dentina se forma centrípetamente. El proceso odontoblástico origina una secreción de cristales de hidroxiapatita, que mineralizan la matriz, en un área laminar denominada predentina, que suele poseer un grosor de 150 μm.[7]
Mientras que la predentina evoluciona desde la papila dental previa, la dentina primaria se produce de una forma distinta. Los odontoblastos se hipertrofian y colaboran en la elaboración de una matriz extracelular rica en colágeno, que resulta crucial en la nucleación heterogénea durante el proceso de mineralización, si bien también intervienen lípidos, fosfoproteínas y fosfolípidos secretados.[7]
La dentina secundaria se produce después de que surja la raíz dentaria, y finaliza a una velocidad mucho menor y de forma heterogénea a lo largo del diente, si bien su eficacia es mayor en la zona de la corona.[8] Este desarrollo continúa de por vida, y puede afectar a la pulpa en individuos ancianos.[9]
La dentina terciaria, también conocida como dentina reparadora, se produce como respuesta a estímulos como las caries o el bruxismo.[10]

A: dentina
B: cemento.
Cemento[editar]
La formación del cemento se conoce como cementogénesis, y ocurre tardíamente en el desarrollo dentario; las células responsables de este proceso se conocen como cementoblastos. Existen dos tipos de cemento: el acelular y el celular.[11]
El cemento acelular aparece primero en la ontogénesis. Los cementoblastos se diferencian a partir de células foliculares, que solo afloran en la superficie del diente cuando la cubierta epitelial de la raíz de Hertwig ha comenzado a retraerse. Los cementoblastos segregan fibrillas de colágeno a lo largo de la superficie radicular antes de migrar fuera del diente. En cuanto lo hacen, más colágeno es depositado para incrementar la robustez y longitud de las fibras colágenas. No obstante, intervienen también otro tipo de proteínas diferentes, como la sialoproteína del hueso o la osteocalcina, también secretadas.[12] La mineralización de esta matriz rica en proteínas fibrilares indica el momento en el cual los cementoblastos migran abandonando el cemento, y estableciéndose en la estructura ligamentaria del periodonto.
El cemento celular se desarrolla después de que la mayoría de los procesos de ontogénesis dentaria hayan finalizado; de hecho, lo hace cuando el diente se pone en contacto con el del arco opuesto.[12] Este tipo de cemento se forma alrededor de los ligamentos del periodonto, y por ello, los cementoblastos que segregan la matriz componente del cemento se quedan incluidos en ella, dotándolo del componente de celularidad.
El origen de los cementoblastos parece ser distinto para los componentes del cemento celular y del acelular. Una hipótesis comúnmente aceptada postula que las células productoras del cemento celular migran del área de hueso adyacente, mientras que las del cemento acelular lo hacen del folículo dentario.[12] Sin embargo, existen evidencias de que el cemento celular no suele aparecer en dientes con una única raíz.[12] En los premolares y molares, el cemento celular solo se halla en la parte de la raíz más cercana al ápice y en las células interradiculares entre múltiples raíces.

A: Diente
B: Encía
C: Hueso
D: Ligamentos del periodonto
Formación del periodonto[editar]
El periodonto, como estructura de soporte del diente, posee como componentes al cemento, ligamentos del periodonto, encía y hueso alveolar. El cemento es la única parte correspondiente al diente. El hueso alveolar rodea las raíces de los dientes proporcionándoles soporte y una oquedad que los albergue. Los ligamentos del periodonto conectan el hueso alveolar con el cemento. Y, finalmente, la encía es el tejido visible en la cavidad oral que rodea a todas las anteriores estructuras.
Ligamentos del periodonto[editar]
Las células del folículo dental evolucionan hasta dar lugar a los ligamentos del periodonto (LPD). Para ello, sucede una cadena de eventos muy variable entre la dentición decidua, o de leche, y entre especies distintas.[12] Sin embargo, su formación siempre deriva de los fibroblastos del folículo dentario, fibroblastos que segregan colágeno, que interacciona con las fibras de las superficies del hueso y cemento adyacentes.[4] Esta interacción conduce a la íntima relación que permite la erupción del diente. La oclusión, fenómeno consistente en la interacción de la superficie apical de un diente con el inmediatamente relacionado en la vertical, situado en el arco opuesto, afecta a la formación de ligamentos del periodonto, puesto que éstos se generan continuamente. Este hecho, a su vez, genera la aparición de fibras asociadas en fascículos con orientaciones distintas, fundamentalmente horizontales y oblicuas.[12]
Hueso alveolar[editar]
Conforme se produce la formación de la raíz y del cemento se produce la generación de nuevo hueso en el área adyacente. En toda osteogénesis las células formadoras de hueso se conocen como osteoblastos, células que, en el caso del hueso alveolar, proceden del folículo dentario.[12] De modo similar a la formación del cemento primario, las fibras de colágeno son creadas en la superficie cercana al diente, y permanecen durante el anclaje de los ligamentos.
El hueso alveolar no es una excepción a nivel de la fisiología ósea: aun en un estado de equilibrio se produce continuamente osteogénesis, por parte de los osteoblastos, y reabsorción ósea, por parte de los osteoclastos.[4] En el caso de que exista una ortodoncia que presente una resistencia al movimiento dentario, el área de hueso bajo dicha fuerza compresiva poseerá una gran cantidad de osteoclastos, que provocarán una reabsorción ósea neta. En el sentido que oponga menor resistencia se producirá un movimiento óseo resultante de la existencia de una mayor densidad de osteoblastos, por lo que se dará una osteogénesis neta.
Encía[editar]
La conexión entre la encía y el diente se conoce como unión dentogingival. Dicha unión posee tres tipos epiteliales: gingival, sucular y epitelio de cohesión. Estos tres tipos forman una masa celular compacta entre el diente y la boca.[1]
Aún se desconoce parte del proceso de formación de la encía; no obstante, se constata la importancia de la aparición de hemidesmosomas entre el epitelio gingival y el diente, de la cual deriva el anclaje epitelial primario.[12] Los hemidesmosomas permiten una interacción entre células mediante pequeñas estructuras filamentosas provenientes de los remanentes de los ameloblastos. Cuando esto ocurre, el epitelio de cohesión se diferencia en un pequeño epitelio de esmalte, un producto del órgano del esmalte, y que se prolifera. Esto desemboca en el aumento mantenido del grosor de epitelio de cohesión y del aislamiento de los remanentes de ameloblastos de cualquier fuente trófica. Cuando los ameloblastos degeneran aparece el surco gingival.
Irrigación e inervación[editar]
Es habitual que los nervios y vasos sanguíneos discurran paralelos, y que su génesis suceda simultáneamente. No obstante, esto no sucede en el desarrollo dentario, donde existen tasas de desarrollo diferenciales para ambos tipos histológicos.[1]
Inervación[editar]
Las fibras nerviosas surgen cerca del diente durante el estado de capuchón y crecen junto con el folículo dentario. Una vez aquí, los nervios se desarrollan alrededor del primordio dentario y entran en la papila cuando la dentinogénesis ha comenzado. Los nervios nunca proliferan en el órgano del esmalte.[1]
Irrigación[editar]
Los vasos sanguíneos crecen en el folículo dentario y se introducen en la papila en el estadio de capuchón.[1] Grupos de vasos sanguíneos se agrupan en la entrada de la papila dentaria. Su número alcanza un máximo en el comienzo del estadio de corona, y la papila dental finalmente se forma en la pulpa del diente. A lo largo de la vida, la cantidad de tejido pulpar disminuye con la edad.[4] El órgano del esmalte está desprovisto de vasos sanguíneos puesto que su origen es epitelial, y los tejidos mineralizados tampoco precisan de aportes tróficos procedentes de la sangre.
Erupción[editar]
Se define la erupción del diente como el momento en que sobresale de la encía y es visible. Aunque los investigadores están de acuerdo en que se trata de un proceso complejo, existe incertidumbre sobre el mecanismo inherente a su control.[13] Algunas hipótesis han sido rechazadas con el paso del tiempo,[14] como, por ejemplo:
- el diente sobresale como respuesta al empuje por el crecimiento de la raíz
- el diente sobresale como resultado al crecimiento del hueso alrededor de este
- el diente es empujado por presión vascular
- el diente es empujado por parte del tejido de sostén.
La última hipótesis fue defendida por Harry Sicher, que creyó formalmente en ella desde la década de los treinta hasta la de los cincuenta. Esta hipótesis postulaba que un ligamento, que Sicher observaba en las preparaciones histológicas, era el responsable de la erupción. Más adelante, se comprobó que dicho "ligamento" no era más que un artefacto creado durante la técnica histológica.[14]
La hipótesis ya rechazada que más arraigó fue la de que un número de fuerzas provocaban el desplazamiento de la pieza dental; fundamentalmente, dicha acción se achacaba a los ligamentos del periodonto. Los teóricos suponían que dichos ligamentos promovían la erupción por interacción con las fibras de colágeno y mediante la contracción de los fibroblastos como fuente motora.[14]
Aunque este proceso sucede a distintas edades, según el individuo, existe una válida línea temporal generalizada. Típicamente, los humanos poseen veinte dientes deciduos y 32 permanentes.[15] La erupción sucede en tres fases. Durante la primera, conocida como el estadio de dentición decidua, ocurre solo cuando los dientes primarios son visibles. Una vez que el primer diente definitivo sale, existen ambos tipos de dientes (temporales y definitivos) en la boca, y se habla de un periodo de "dentición mixta". Después de que la última pieza de leche caiga, se dice que la dentición remanente es permanente o definitiva.
La dentición primaria comienza con la aparición del incisivo central mandibular, usualmente a los ocho meses, y acaba con el primer molar permanente, típicamente a los seis años.[5] La dentición primaria suele originarse en este orden: primero, el incisivo central; segundo, el incisivo lateral; tercero, el canino; cuarto, el segundo molar.[5]
Como norma general, cada seis meses salen cuatro dientes nuevos; los dientes mandibulares se originan antes que los maxilares: y salen antes en mujeres que en varones.[16] Durante la fase de dentición decidua, los primordios de dientes permanentes se desarrollan bajo los primeros, cerca del paladar o de la lengua.
La dentición mixta comienza con la aparición del primer molar permanente, generalmente a los seis años de edad.[5] Existe una cronología eruptiva diferenciada dependiendo de si se trata de la mandíbula o la maxila. Los dientes maxilares erupcionan generalmente siguiendo este orden: primero, el primer molar; segundo, el incisivo central; tercero, el incisivo lateral; cuarto, el primer premolar; quinto, el segundo premolar; sexto, el canino; séptimo, el segundo molar; y octavo, el tercer molar.
En cambio, los correspondientes a la mandíbula lo hacen en este orden: primero, el primer molar; segundo, el incisivo central; tercero, el incisivo lateral; cuarto, el canino: quinto, el primer premolar: sexto, el segundo premolar; séptimo, el segundo molar; y octavo, el tercer molar.
Puesto que no hay premolares en la dentición temporal, los molares temporales son reemplazados por premolares permanentes.[17] Si el diente definitivo sale antes de que el de leche caiga, puede existir un déficit de espacio que provoque desarreglos en su disposición espacial;[18] por ejemplo, puede suceder una maloclusión, que puede ser corregida mediante ortodoncia.
La dentición permanente comienza cuando cae el último diente primario, a los once o doce años, y termina cuando el individuo pierde todos sus dientes (edentulismo). Durante este estadio, los molares terciarios, llamados "muelas del juicio", son frecuentemente extraídos por cirugía debido a la frecuencia de patologías. La caída de los dientes está relacionada, principalmente, con la enfermedad periodontal.[19]
| Dientes primarios | ||||||||
|---|---|---|---|---|---|---|---|---|
| Incisivo central |
Incisivo lateral |
Canino |
Primer molar |
Segundo molar | ||||
| Dientes maxilares | 10 meses | 11 meses | 19 meses | 16 meses | 29 meses | |||
| Dientes mandibulares | 8 meses | 13 meses | 20 meses | 16 meses | 27 meses | |||
| Dientes permanentes | ||||||||
| Incisivo central |
Incisivo lateral |
Canino |
Primer premolar |
Segundo premolar |
Primer molar |
Segundo molar |
Tercer molar | |
| Dientes maxilares | 7-8 años | 8-9 años | 11-12 años | 10-11 años | 10-12 años | 6-7 años | 12-13 años | 17-21 años |
| Dientes mandibulares | 6–7 años | 7–8 años | 9–10 años | 10–12 años | 11–12 años | 6–7 años | 11–13 años | 17–21 años |
Nutrición y desarrollo dentario[editar]
La nutrición afecta al desarrollo dentario, como es habitual en otros aspectos fisiológicos de crecimiento. Los nutrientes esenciales implicados en el mantenimiento de una fisiología dental correcta son el calcio, fósforo, flúor y las vitaminas A, C y D.[20] El calcio y fósforo, como componentes de los cristales de hidroxiapatita, son necesarios estructuralmente; sus niveles séricos están controlados, entre otros factores, por la vitamina D. La vitamina A es necesaria para la formación de queratina, tal y como la vitamina C lo es para el colágeno. El flúor se incorpora en los cristales de hidroxiapatita incrementando su resistencia a la desmineralización.[4]
Las deficiencias en dichos nutrientes puede repercutir en muchos aspectos del desarrollo dentario.[21] Cuando se da una carencia de calcio, fósforo o vitamina D, se produce una desmineralización que debilita la estructura. Un déficit de vitamina A puede ocasionar una reducción de la cantidad de esmalte formado. Un nivel bajo de flúor produce una mayor desmineralización por exposición a entornos ácidos, e incluso retrasa la remineralización. No obstante, un exceso de flúor puede ocasionar patologías, como es el caso de la fluorosis.
Anomalías[editar]
Existen varias anormalidades dentarias relacionadas con una odontogénesis defectuosa.
Anodoncia, hipodoncia y oligodoncia[editar]

Anodoncia es la ausencia del total de dientes. La hipodoncia es la ausencia de hasta 6 elementos dentarios mientras que la oligodoncia es la ausencia de más de 6 elementos dentarios.[22][23]
La anodoncia es rara, y generalmente está asociada a la displasia ectodérmica hereditaria, mientras que la hipodoncia, que es la enfermedad dentaria por fallo en el desarrollo más común (pues afecta al 3,5-8.0 % de la población, descontando los casos referidos a la muela del juicio). La ausencia del tercer molar es muy común: tanto es así que afecta al 20-23 % de la población, seguida en prevalencia por la relativa al segundo molar y al incisivo lateral. La hipodoncia es a menudo acompañada por una falta de lámina dental, lo cual provoca una mayor vulnerabilidad a los factores externos, como pueden ser la quimioterapia o un proceso infectivo, o bien a síndromes como el de Down o el de Crouzon.[24]
Hiperdontia[editar]
Se conoce como hiperdontia o dientes supernumerarios al fenómeno caracterizado por la aparición de dientes extra. Sucede en el 1-3 % de la población caucásica, siendo más común en Asia.[24] Aproximadamente un 86 % de dichos casos implican a un solo diente, generalmente situado en la maxila, en la zona de inserción del incisivo.[25] Se cree que la hiperdontia está relacionada con un exceso de lámina dental.
Hipoplasia del esmalte dental[editar]
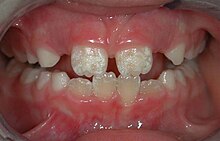
La hipoplasia del esmalte o hipo-mineralización se define como un defecto en el desarrollo de este tejido. Ocurre antes de la erupción dentaria, como resultado de un trastorno en su formación, y es irreversible. Puede ser causada por diversos factores, tales como carencias nutricionales, ciertas enfermedades (enfermedad celíaca no reconocida o tardíamente diagnosticada, sarampión, varicela, sífilis congénita, infecciones), hipocalcemia, nacimiento prematuro, ingestión de fluoruro o traumatismos en los dientes de leche.[27][28][31][32][33][34]
En el caso de la enfermedad celíaca, la causa no está relacionada con defectos nutricionales, ya que esta enfermedad cursa sin malabsorción en la gran mayoría de las personas, sino que los defectos en el esmalte dental se deben principalmente al desarrollo de anticuerpos anti-esmalte (anticuerpos fabricados por el propio organismo, que atacan y destruyen por error el esmalte dental).[32] La hipoplasia dental, que puede afectar tanto a los dientes de leche como a los dientes definitivos, puede constituir el único signo que indique la presencia de la enfermedad celíaca, en ausencia de síntomas digestivos o de otro tipo. Se caracteriza por lesiones simétricas: si aparecen en el diente/molar derecho, también lo hacen en su opuesto al lado izquierdo. Consisten en decoloración (manchas blancas, amarillas o marrones), esmalte débil, bandas o picaduras del esmalte, o dientes translúcidos. La gran mayoría de los dentistas desconocen que están provocadas por la enfermedad celíaca y las atribuyen por error a una fluorosis dental, a que la madre tomó tetraciclina o a otras causas. Una adecuada formación del dentista es, por tanto, fundamental en estos casos para orientar el diagnóstico de la enfermedad celíaca y prevenir sus complicaciones, que pueden afectar a cualquier órgano del cuerpo (incluyendo diversos tipos de cánceres), evitables con un diagnóstico a tiempo.[26][27][28][29][32][34]
Los Institutos Nacionales de la Salud de Estados Unidos (NIH por sus siglas en inglés) incluyen en el protocolo diagnóstico de la enfermedad celíaca el examen dental para evaluar la presencia de hipoplasias del esmalte, por su alta asociación con la enfermedad celíaca.[35]
Otras[editar]
Otras anomalías incluyen la amelogénesis imperfecta y la dentinogénesis imperfecta.
Desarrollo dentario en animales[editar]
En general, el desarrollo dentario en humanos es similar al de otros mamíferos: solo divergen en morfología, número, cronología de erupción y tipo de dientes (en definitiva, en la fórmula dentaria); en cambio, no hay diferencias en los procesos ontogenéticos.
La formación del esmalte en mamíferos no humanos es idéntica a la antes descrita. Los ameloblastos y el órgano del esmalte, incluyendo a la papila dental, siguen una fisiología similar.[36] No obstante, si bien los ameloblastos mueren en humanos y otros mamíferos impidiendo la ulterior formación del esmalte, esto es posible en roedores.[37] Además, los incisivos de los roedores están divididos en dos mitades, la parte labial está cubierta por esmalte y asemeja a una corona, mientras que la parte lingual está formada por dentina y recuerda a la raíz; el desarrollo de ambas estructuras es simultáneo y continuo a lo largo de la vida del individuo.
La distribución de los minerales en el esmalte de roedores es distinta de la presente en monos, perros, cerdos y humanos. En los dientes de los caballos, las capas de esmalte y dentina están entrelazadas, lo que los dota de mayor resistencia e incrementa su durabilidad.[38]
La presencia de un alveolo dentario solo se da en mamíferos y cocodrilos.[12] Los manatíes poseen unos molares mandibulares que se desarrollan de forma independiente a la mandíbula, estando separados por tejido blando; esto ocurre también en los dientes de sustitución continua de elefantes.
A diferencia de otros animales, los dientes de los tiburones se renuevan continuamente a lo largo de la vida del individuo mediante una fisiología absolutamente peculiar y singular.[39] Puesto que sus dientes carecen de raíces, los tiburones pierden fácilmente los dientes en sus comportamientos de depredación (tanto es así que se estima que un solo tiburón pierde 2400 dientes al año),[40] por lo que deben ser continuamente repuestos.[41]
Véase también[editar]
Referencias[editar]
- ↑ a b c d e f Cate, A. R. Oral Histology: development, structure, and function. Quinta edición, 1998, pp. 93-95. ISBN 0-8151-2952-1.
- ↑ a b c d Cate, A. R. Oral Histology: development, structure, and function. Quinta edición, 1998, pp. 81, 86 y 102. ISBN 0-8151-2952-1.
- ↑ a b c University of Texas Medical Branch http://cellbio.utmb.edu/microanatomy/digestive/tooth.htm Archivado el 3 de febrero de 2007 en Wayback Machine.
- ↑ a b c d e f g Ross, Michael H., Gordon I. Kaye, y Wojciech Pawlina. Histology: a text and atlas. Cuarta edición, 2003, pp. 445-453 ISBN 0-683-30242-6.
- ↑ a b c d e Ash, Major M. y Stanley J. Nelson. Wheeler’s Dental Anatomy, Physiology, and Occlusion. Octava edición, 2003, pp. 32-53. ISBN 0-7216-9382-2.
- ↑ Cate, A. R. Oral Histology: development, structure, and function. Quinta edición, 1998, p. 197. ISBN 0-8151-2952-1.
- ↑ a b c Cate, A. R. Oral Histology: development, structure, and function. Quinta edición, 1998, pp. 136-139. ISBN 0-8151-2952-1.
- ↑ Summit, James B., J. William Robbins y Richard S. Schwartz. Fundamentals of Operative Dentistry: A Contemporary Approach. Segunda edición. Carol Stream, Illinois, Quintessence Publishing Co, Inc. 2001, p. 13. ISBN 0-86715-382-2.
- ↑ Cate, A. R. Oral Histology: development, structure, and function. Quinta edición, 1998, p. 128. ISBN 0-8151-2952-1.
- ↑ Summit, James B., J. William Robbins y Richard S. Schwartz. Fundamentals of Operative Dentistry: A Contemporary Approach. Segunda edición. Carol Stream, Illinois, Quintessence Publishing Co, Inc. 2001, p. 183. ISBN 0-86715-382-2.
- ↑ Johnson, Clarke. Biology of the Human Dentition Archivado el 30 de octubre de 2015 en Wayback Machine., 1998, p. 183.
- ↑ a b c d e f g h i Cate, A. R. Oral Histology: development, structure, and function. Quinta edición, 1998, pp. 236-248. ISBN 0-8151-2952-1.
- ↑ Riolo, Michael L. y James K. Avery. Essentials for Orthodontic Practice. Primera edición, 2003, p. 142. ISBN 0-9720546-0-X.
- ↑ a b c Harris, Edward F. Craniofacial Growth and Development. Tooth Eruption, 2002, pp. 1-5
- ↑ The American Dental Association, http://www.ada.org/public/topics/tooth_eruption.asp Archivado el 31 de agosto de 2009 en Wayback Machine.. Consultado el 12 de diciembre de 2005.
- ↑ WebMD, Dental Health: Your Child's Teeth.
- ↑ Monthly Microscopy Explorations, http://www.charfac.umn.edu/MMS/ProjectMicro/Explorations/Jan1998.html Archivado el 18 de mayo de 2006 en Wayback Machine.: Enero 1998. Consultado el 12 de diciembre de 2005.
- ↑ Health Hawaii, Primary Teeth: Importance and Care. Consultado el 12 de diciembre de 2005.
- ↑ American Academy of Periodontology, Oral Health Information for the Public. Consultado el 12 de diciembre de 2005.
- ↑ The American Dental Hygiene Association, Nutritional Factors in Tooth Development Archivado el 6 de enero de 2013 en Wayback Machine.. Consultado el 12 de diciembre de 2005.
- ↑ The American Dental Hygiene Association, Table II. Effects of nutrient deficiencies on tooth development Archivado el 6 de enero de 2013 en Wayback Machine.. Consultado el 12 de diciembre de 2005.
- ↑ Guala, Andrea; Falco, Vittorio; Breedveld, Guido; De Filippi, Paola; Danesino, Cesare (2008-11). «Deletion of PAX9 and oligodontia: a third family and review of the literature». International Journal of Paediatric Dentistry 18 (6): 441-445. ISSN 1365-263X. PMID 18445003. doi:10.1111/j.1365-263X.2008.00915.x. Consultado el 12 de mayo de 2021.
- ↑ Singer, Steven L.; Henry, Patrick J.; Lander, Ian D. (2010-03-XX). «A treatment planning classification for oligodontia». The International Journal of Prosthodontics 23 (2): 99-106. ISSN 0893-2174. PMID 20305845. Consultado el 12 de mayo de 2021.
- ↑ a b Neville, B. W., Douglas Damm, Carl Allen, Jerry Bouquot. Oral & Maxillofacial Pathology. Segunda edición, 2002, p. 70. ISBN 0-7216-9003-3.
- ↑ Kahn, Michael A., Basic Oral and Maxillofacial Pathology. Volumen 1, 2001, p. 49.
- ↑ a b National Institutes of Health (NIH). «Dental Enamel Defects and Celiac Disease». Archivado desde el original el 17 de junio de 2016. Consultado el 5 de marzo de 2016. «Tooth defects that result from celiac disease may resemble those caused by too much fluoride or a maternal or early childhood illness. Dentists mostly say it’s from fluoride, that the mother took tetracycline, or that there was an illness early on».
- ↑ a b c Ferraz, E. G., Campos Ede, J., Sarmento, V. A., Silva, L. R. (2012 nov.-dic.). «The oral manifestations of celiac disease: information for the pediatric dentist». Pediatr Dent (Revisión) 34 (7): 485-8. PMID 23265166. «The presence of these clinical features in children may signal the need for early investigation of possible celiac disease, especially in asymptomatic cases. (...) Pediatric dentists must recognize typical oral lesions, especially those associated with nutritional deficiencies, and should suspect the presence of celiac disease, which can change the disease’s course and patient’s prognosis.»
- ↑ a b c Rashid, M., Zarkadas, M., Anca, A., Limeback, H. (2011). «Oral manifestations of celiac disease: a clinical guide for dentists». J Can Dent Assoc (Revisión) 77: b39. PMID 21507289. «Delays in diagnosis can lead to a variety of complications, including nutritional deficiencies, such as anemia and osteoporosis, reproductive disorders, increased risk of developing other autoimmune disorders and intestinal lymphoma.»
- ↑ a b Giuca, M. R., Cei, G., Gigli, F., Gandini, P. (enero-febrero de 2010). «Oral signs in the diagnosis of celiac disease: review of the literature». Minerva Stomatol (Revisión) 59 (1-2): 33-43. PMID 20212408. «There are enough evidence making the correlation between CD and oral defects scientifically sustainable. This recognition should lead dentists to play more significant roles in screening for CD, as otherwise, if not properly diagnosed and not treated with a gluten-free diet, may eventually cause some malignancies.»
- ↑ Pastore, L., Carroccio, A., Compilato, D., Panzarella, V., Serpico, R., Lo Muzio, L. (marzo de 2008). «Oral manifestations of celiac disease». J Clin Gastroenterol (Revisión) 42 (3): 224-32. PMID 18223505. doi:10.1097/MCG.0b013e318074dd98. «Patients with systematic dental enamel defects should be screened for CD even in the absence of gastrointestinal symptoms.»
- ↑ Kanchan, T., Machado, M., Rao, A., Krishan, K., Garg, A. K. (2015 apr.-jun.). «Enamel hypoplasia and its role in identification of individuals: A review of literature». Indian J Dent (Revisión) 6 (2): 99-102. PMC 4455163. PMID 26097340. doi:10.4103/0975-962X.155887.
- ↑ a b c Marcos Fonalleras, Debra; Ana Sánchez Garrido, Óscar González Bernardo, Luis Rodrigo Sáez (2005). «Manual del Residente de Aparato Digestivo - Capítulo 29. Enfermedad celíaca». ENE.
- ↑ Guandalini, S., Assiri, A. (2014 mar.). «Celiac disease: a review». JAMA Pediatr (Revisión) 168 (3): 272-8. PMID 24395055. doi:10.1001/jamapediatrics.2013.3858.
- ↑ a b Rivera, E., Assiri, A., Guandalini, S. (2013 oct.). «Celiac disease». Oral Dis (Revisión) 19 (7): 635-41. PMID 23496382. doi:10.1111/odi.12091.
- ↑ NIH (junio de 2016). «Diagnosis of Celiac Disease». Consultado el abril de 2017.
- ↑ Frandson, R. D. y Spurgeon, T. L. Anatomy and Physiology of Farm Animals. Quinta edición. Filadelfia, Lea & Febiger, 1992, p. 305. ISBN 0-8121-1435-3.
- ↑ Caceci, Thomas. Digestive System: Oral Cavity Archivado el 30 de abril de 2006 en Wayback Machine.. Consultado el 15 de diciembre de 2005.
- ↑ Randall-Bowman, http://rev.tamu.edu/stories/04/041504-6.html Archivado el 3 de marzo de 2005 en Wayback Machine..
- ↑ Abbott, Dave. Sharks. 2000. Consultado el 7 de enero de 2006.
- ↑ Buchheim, Jason. "A Quick Course in Ichthyology". Consultado el 7 de enero de 2006.
- ↑ Williams, Michael E. http://www.cmnh.org/collections/vertpaleo/jaws/jaws.html Archivado el 28 de diciembre de 2005 en Wayback Machine.. Consultado el 12 de diciembre de 2005.
Enlaces externos[editar]
- Caceci, Thomas; Veterinary Histology.
- Randall-Bowman, http://rev.tamu.edu/stories/04/041504-6.html Archivado el 3 de marzo de 2005 en Wayback Machine..
- Universidad de Helsinki, http://bite-it.helsinki.fi/ Archivado el 10 de abril de 2011 en Wayback Machine..
- Universidad Hebrea de Jerusalén, http://bioanthropology.huji.ac.il/knowledgebase.asp Archivado el 2 de enero de 2011 en Wayback Machine..
