Lepra
| Lepra | ||
|---|---|---|
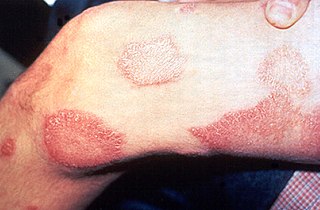 Lesiones de la lepra en la piel | ||
| Especialidad | infectología | |
La lepra o enfermedad de Hansen es una enfermedad infecciosa crónica producida por el bacilo Mycobacterium leprae que afecta principalmente los nervios periféricos y la piel, pero también afecta otros sitios tales como las mucosas, los ojos, los huesos y los testículos. Sus complicaciones más severas son la desfiguración, la deformidad y la discapacidad (ya sea por el compromiso neurológico o la ceguera).[1][2][3][4][5]
Historia
Se sabe que afecta a la humanidad desde hace al menos 4000 años, cuando en 2009, en una excavación arqueológica llamada Balathal (Rayastán, al noroeste de India), se encontraron en lo que había sido un asentamiento (chozas de piedra y ladrillos de barro, y donde cultivaban la cebada) los restos óseos de un varón adulto de unos 30 años de edad con muestras de haber padecido esta enfermedad y no haber recibido ningún tipo de tratamiento para curarla. Dichos restos estaban enterrados en ceniza de estiércol de vaca dentro de un recinto de piedra de paredes gruesas en los límites de dicho asentamiento. La datación por radiocarbono indicó que el esqueleto fue enterrado entre el 2500 y el 2000 a. C.[6]
La siguiente evidencia más antigua de la lepra era un esqueleto egipcio del siglo II a. C.[6]
Durante la Edad Media se pensaba que los leprosos enfermaban como castigo divino por sus pecados y se solía relacionar con la lujuria y con la promiscuidad, por lo que se acostumbraba expulsar a los enfermos de las comunidades y desposeerlos de sus bienes. Los que padecían esta enfermedad llevaban unas pequeñas tablas en la mano, llamadas tablillas de san Lázaro, las cuales al golpear entre sí avisaban a la gente a su paso cuando se les permitía mendigar o realizar algún peregrinaje. San Lázaro es el santo de los leprosos y los mendicantes. También solían llevar una pequeña campana.[7][8]
2000 a. C., India
La primera mención de la lepra ―así como su cura ritual mediante plegarias― aparece con el nombre de kilasa (‘mancha blanca en la piel’) en el texto hinduista Átharva-veda (1, 23), de fines del II milenio a. C.[9][10]
1512 a. C., Canaan
Hacia el siglo XV a. C., en Levítico (libro del Antiguo Testamento) se menciona que los kohen (sacerdotes del orden de Aaron) estaban obligados a saber reconocer a un metzora, es decir, un varón atacado de una enfermedad llamada tzara’at. Esta enfermedad es traducida como lepra, aunque se plantea que no tiene nada que ver con la causada por el bacilo de Hansen. El síntoma era una mancha blanca en los pelos de la piel acompañada de una llaga. Según la mitología, se producía cuando alguien hablaba mal de otra persona, lo que es llamado Lashon Hará o la Lengua Mala, y entonces Dios le enviaba a esa persona esta enfermedad, exclusivamente a la gente de su pueblo Israel,[cita requerida] lo que no ocurría con quienes no seguían a Dios (aunque se contradice en el caso de Naaman). Como quien hablaba mal de otro producía alejamiento entre las personas es que la cura que le daba el Kohen Gadol (Sumo Sacerdote) era alejarse del campamento durante siete días, lo que se llama “medida por medida”, o sea quien alejó a la gente hablando mal de otros ahora debía alejarse. La intención es que meditara en su conducta en soledad. Al volver debía ofrecer un sacrificio y realizar una mikve, o baño de purificación.
En Números 12:10 observamos esta situación en Myriam o María por hablar mal de su hermano Moisés. Dios hace recaer la lepra sobre ella y debe alejarse siete días del campamento, luego de esto queda sana. Esta suerte de lepra se extendía también a la casa de quien cometía Lashon Hará en el sentido que todo lo que hablamos mal sobre otras personas afecta a los que viven y hasta a las paredes de la casa.
Sin embargo a pesar de las interpretaciones en Levítico 13 y 14 hablan de las instrucciones de Dios sobre esta enfermedad para evitar contagios:
Yahweh les dijo a Moisés y a Aarón:
34 Cuando hayas entrado en la tierra de Canaán, la cual yo te doy en posesión, y pusiera yo plaga de lepra en alguna casa de la tierra de tu posesión,
35 vendrá aquel cuya casa fuera suya, y dará aviso al sacerdote, diciendo: «En mi casa ha aparecido algo como plaga».
36 Entonces mandará el sacerdote, y despejarán la casa antes la cual el sacerdote entre a mirar la plaga, para que no se contamine todo lo que estuviera en la casa. Y después el sacerdote entrará a reconocer la casa.Levítico 14, 34[11]
Yahweh les dijo a Moisés y a Aarón:
44 Leproso: es inmundo. Y el sacerdote lo declarará luego «inmundo»: en su cabeza tiene llaga.
45Y el leproso en quien hubiera llaga llevará vestidos rasgados y la cabeza descubierta, y embozado deberá pregonar: «¡Soy inmundo! ¡Soy inmundo!».46 Todo el tiempo que la llaga estuviere en él, será inmundo; estará impuro, y habitará solo; fuera del campamento será su morada.Levítico 13, 45[12]
300 a. C., India
Otra mención a la lepra aparece en el tratado médico Súsruta-samjita (Benarés, siglo III d. C.).[13]
22. Se debe considerar curable un caso de lepra que aparezca en una persona prudente y discreta, y que se limite sólo a su suero (tuaka), carne y sangre. En los casos donde la enfermedad ha invadido la grasa, el único remedio es un tratamiento meramente paliativo. En el caso de que el veneno haya penetrado en alguno de los órganos restantes, el leproso debe ser abandonado como incurable.
23-24. Los sabios sostienen que a veces un hombre es maldecido con esta enfermedad ―mediante la retribución divina― por haber matado a un sacerdote (brahmán), a una mujer o a un familiar, así como por haber realizado actos de impiedad. La lepra volverá a atacar en su siguiente nacimiento a un hombre en caso de que haya muerto de lepra. La lepra no curada es la enfermedad más dolorosa y problemática.
25. Un leproso eliminará esta enfermedad si observa una dieta adecuada, una conducta intachable, si practica toda clase de penitencias expiatorias (como dar dinero a los sacerdotes brahmanes) y si recurre a los medicamentos adecuados. Él obtendrá un estatus elevado después de la muerte.
26. La lepra es una enfermedad muy contagiosa. El contagio se produce seguramente por tener relaciones sexuales con un leproso, por el contacto con el aliento de un leproso, por el contacto físico, por comer o beber del mismo recipiente donde comió o bebió un leproso, por dormir en una cama donde durmió un leproso, por usar una ropa que fue usada por un leproso, por ponerse un ungüento que fue tocado por un leproso, por ponerse una guirnalda de flores que previamente estuvo en contacto con un leproso. Así se contagian todas las enfermedades relacionadas con la influencia de planetas malignos o debido a los pecados cometidos, como la lepra, la fiebre, la tuberculosis y la oftalmia.Súsruta-samjita, capítulo «Nidana-sthanam», 5, 22-26[14]
Sin embargo, todavía en 1998, La enciclopedia Cambridge de paleopatología humana afirmaba: «El Sushruta-samhita de la India describe muy bien la condición patológica, e incluso ofrece sugerencias terapéuticas».[15]
siglo XIX
En México, el doctor Ladislao de la Pascua y Martínez publicó el primer trabajo sobre la lepra en el mundo.[16]
siglo XX
La lepra siguió siendo estigmatizante durante siglos.
Todavía en 1909, en España se decretó ―por demanda de la Sociedad de Patologías Exóticas― «la exclusión sistemática de los leprosos» y su "reagrupamiento" en leproserías como medida esencial de profilaxis.
El estigma social que se asoció con las formas avanzadas de lepra continúa en muchas regiones, y sigue siendo el mayor obstáculo para los tratamientos precoces.
En 1987, el médico e investigador venezolano Jacinto Convit fue distinguido con el Premio Príncipe de Asturias por descubrir la cura para esta enfermedad.[17] En 1995, la Organización Mundial de la Salud (OMS) estimaba que entre dos y tres millones de personas en todo el mundo estaban en situación de discapacidad permanente por lepra.[18]
Las cuarentenas forzadas, o segregación de pacientes, constituyen medidas innecesarias y no éticas. Se mantienen leproserías[19] en los siguientes países: Brasil,[20] China,[21] Egipto,[22] España,[23][24] India,[25] Japón,[26][27] Liberia,[28] México,[29][30] Nepal,[31] República Dominicana,[32] Rumania,[33] Somalia,[34] Tanzania,[35] Vietnam[36]
Actualmente se sabe fehacientemente que muchas de las personas que fueron segregadas en esas comunidades, como presuntos leprosos, en realidad padecían sífilis[37] (que sí es altamente contagiosa).
La última leprosería de Europa Occidental es el Sanatorio de Fontilles, que se encuentra en Vall de Laguar (provincia de Alicante, España).
Epidemiología

Se estima que entre dos a tres millones de personas están permanentemente discapacitadas debido a la lepra.[18] La India es el país con mayor número de casos, Brasil ocupa el segundo lugar, y Birmania el tercero.
- En 1999 la incidencia mundial de la lepra se estimaba en 640 000 personas afectadas (con 108 casos en EE. UU.).
- En 2000, la Organización Mundial de la Salud (OMS) listaba 91 países con lepra epidemiológicamente endémica, contabilizando 738 284 afectados. Y contabilizaba a la India, Birmania y Nepal con el 70 % de los casos.
- En 2002, se detectaron 763 917 casos en el mundo, y para ese año la OMS listó a Brasil, Madagascar, Mozambique, Tanzania y Nepal con el 90 % de casos de mal de Hansen.[25]
- De 2003 a 2004, las estadísticas de la OMS, decreció en aproximadamente 107 000 casos (o el 21 %).
- En 2004, la OMS contabilizó 407 791 nuevos casos.
Aunque el número de casos continúa disminuyendo, hay bolsones de alta prevalencia en ciertas áreas tales como Brasil, Sudeste Asiático (India, Nepal), partes de África (Tanzania, Madagascar, Mozambique) y el oeste del Pacífico.
En Estados Unidos se cree que no se registran todos los casos (ausencia de denuncias) y puede ignorarse un aumento de casos; allí se articula con los Centros para el Control y la Prevención de Enfermedades de los Estados Unidos (CDC).[38]
Contagio
El contagio se produce entre un enfermo con posibilidad de transmitir la enfermedad (ya que no todos los que padecen lepra eliminan bacilos fuera de su organismo, posibilidad que se elimina al administrar medicación) y una persona sana susceptible (debido a una predisposición genética, ya que la mayoría de las personas posee resistencia natural al Mycobacterium leprae).[39]
Es decir, que debe conjugarse un enfermo que actúe como agente infeccioso y otra persona sana con una predisposición especial, durante un período de varios años, para que suceda el contagio.[40]
Etiología
La bacteria Mycobacterium leprae fue descubierta en 1874 por el médico noruego Gerhard Armauer Hansen, debido a lo cual se le denomina bacilo de Hansen. Mycobacterium lepromatosis es una bacteria (con muchas similitudes con Mycobacterium leprae) que fue identificada en el año 2008 en la Universidad de Texas.[41]
En 2022 la Universidad de Edimburgo hizo un experimento con armadillos que reveló que dicha bacteria puede regenerar órganos.[5]
Genética
Se han asociado algunos genes con susceptibilidad a la lepra:
| Nombre | Locus | OMIM | Gen |
|---|---|---|---|
| LPRS1 | 10p13 | 609888 | |
| LPRS2 | 6q25 | 607572 | PARK2, PACRG |
| LPRS3 | 4q32 | 246300 | TLR2 |
| LPRS4 | 6p21.3 | 610988 | LTA |
Cuadro clínico

Los principales signos y síntomas son:
- Lesiones cutáneas, que son más claras que el color de la piel.
- Lesiones que presentan disminución de la sensibilidad al tacto, al calor o al dolor.
- Lesiones que no sanan después de algunas semanas o meses.
- Debilidad muscular.
- Entumecimiento o ausencia de sensibilidad en manos, brazos, pies y piernas.
La semiología de la lepra es en función de la reacción inmune del paciente,[42] a alguna de las bacterias que producen citoquinas (que inducen y median la activación macrofágica y fagocitosis). Pudiendo tomar dos formas:
- tuberculoide: produce grandes manchas hiperestésicas y más tarde anestésicas. Son pacientes con una fuerte reacción celular pero baja humoral (baja titulación de anticuerpos): presentan por lo tanto reacción positiva a la lepromina. Los tejidos infectados normalmente tienen muchos linfocitos y granulomas, pero relativamente pocas bacterias.[43]
- lepromatosa: origina grandes nódulos en la piel o lepromas. La progresión de las lesiones causa grandes deformaciones.[44] En la lepra lepromatosa aparecen numerosas máculas eritematosas, pápulas o nódulos.[45][46] Existe extensa destrucción de tejidos, como por ejemplo cartílago nasal y orejas, apareciendo en fases avanzadas la típica "facies leonina", caracterizada por múltiples nódulos o lepromas diseminados en la cara y pabellones auriculares, pómulos pronunciados debido a la infiltración reactiva inmunológica y caída de la cola de las cejas. También hay afectación difusa de los nervios periféricos con pérdidas sensoriales.
Su difusión es más frecuente en los países tropicales a templados.
Tratamiento
Se administra por vía oral Dapsona (DDS) 50 a 100 mg/día, y simultáneamente rifampicina 10 mg/kg por día para reducir la posibilidad de resistencia a DDS. Si hay fiebre, granulocitopenia o ictericia, se interrumpe la DDS y se administra clofazimina 1 a 4 mg/kg por vía oral[cita requerida].
El tratamiento de la enfermedad debe prolongarse entre seis meses y dos años, según las formas, y se basa en la administración de sulfonas junto a los otros fármacos ya mencionados (rifampicina y clofazimina).[47]
Aceite de ginocardia
A principios del siglo XX se utilizó aceite de ginocardia (extraído de semillas del Chaulmoogra) en inyección de ésteres etílicos.
En 1908, la empresa farmacéutica Bayer difundió el preparado antileprol.
En 1923 todavía se encontraban alabanzas al aceite de ginocardia en la publicación "Estudio crítico de los modernos tratamientos de la lepra" publicado por Abal (médico residente de Fontilles) y por Guillén (director médico de este leprocomio), en una comunicación al Segundo Congreso de Ciencias Médicas de Sevilla, que la consideraba la mejor medicación «hasta que se obtenga el cultivo del bacilo».
Los primeros tratamientos eficaces aparecieron a fines de 1930 con la introducción de la sulfona dapsona y derivados. Sin embargo, aparecieron cepas del bacilo de la lepra resistentes a la dapsona.
Es en los años ochenta cuando se produjo un gran avance para conseguir la curación de la enfermedad por medio de tratamiento con administración de varios fármacos de forma simultánea (MDT).[48]
Prevención
La prevención consiste en evitar el contacto físico cercano y prolongado con personas enfermas, y que no hayan sido sometidas a tratamiento.
Los enfermos dejan de ser agentes infecciosos tras un tratamiento con medicamentos a largo plazo.
Bibliografía
- P. R. Murray, K. S. Rosenthal, M. A. Pfaller: Microbiología médica. Elsevier-Mosby, 5.ª edición.
- Hernández R., Melany: [1] Jacinto Convit, el lado humano de la medicina, monografía.
Referencias
- ↑ Franco-Paredes, Carlos; Rodriguez-Morales, Alfonso J. (mayo de 2016). «Unsolved matters in leprosy: a descriptive review and call for further research» [Materias no resueltas en la lepra: una revisión descriptiva y un llamado a profundizar la investigación]. Ann Clin Microbiol Antimicrob (en inglés) (BioMed Central) 15 (33). PMID 27209077. doi:10.1186/s12941-016-0149-x. Consultado el 28 de febrero de 2019.
- ↑ White, Cassandra; Franco-Paredes, Carlos (enero de 2015). «Leprosy in the 21st Century» [Lepra en el siglo XXI]. Clin Microbiol Rev (en inglés) (American Society for Microbiology (ASM)) 28 (1): 80-94. PMID 25567223. doi:10.1128/CMR.00079-13. Consultado el 28 de febrero de 2019.
- ↑ Sasaki, Shin; Takeshita, Fumihiko; Okuda, Kenji; Ishii, Norihisa (noviembre de 2001). «Mycobacterium leprae and Leprosy: A Compendium» [Mycobacterium leprae y la lepra: un compendio]. Microbiol. Immunol (en inglés) (John Wiley & Sons, Inc) 45 (11): 729-736. doi:10.1111/j.1348-0421.2001.tb01308.x. Consultado el 28 de febrero de 2019.
- ↑ University of Texas M. D. Anderson Cancer Center (noviembre de 2008). «New Leprosy Bacterium: Scientists Use Genetic Fingerprint To Nail 'Killing Organism'». ScienceDaily (en inglés). Consultado el 28 de febrero de 2019.
- ↑ a b «La prueba con armadillos que reveló que la bacteria de la lepra puede regenerar órganos». BBC News. 16 de noviembre de 2022.
- ↑ a b «Skeleton pushes back leprosy’s origins» Archivado el 22 de septiembre de 2009 en Wayback Machine. ("Un esqueleto aleja los orígenes de la lepra"), artículo en inglés de Constance Holden en la revista Science Now (527): 1; Fecha: 27 de mayo de 2009; consultado el 10 de junio de 2012
- ↑ Liceus - Portal de Humanidades
- ↑ Cuadrada, Coral (2012). El llibre de la pesta. Rafael Dalmau. p. 39.
- ↑ Según The Oxford illustrated companion to medicine, citado en Lock, pág. 420. Descrito en la Encyclopedia Britannica, 2008
- ↑ «Leprosy», artículo en inglés en el sitio web de la Organización Mundial de la Salud. WHO. Consultado el 22 de agosto de 2007. «The first known written mention of leprosy is dated 600 BC» ("La primera mención conocida acerca de la lepra data del 600 a. C.")
- ↑ Levítico 14, 34.
- ↑ Levítico 13, 45
- ↑ Kearns & Nash. 2008.
- ↑ capítulo «Nidana-sthanam», 5, 22-26, del Súsruta-samjita.
- ↑ A. C. Aufderheide, C. Rodríguez-Martín, y O. Langsjoen: The Cambridge encyclopedia of human paleopathology. Cambridge University Press, 1998. ISBN 0-521-55203-6. Pág. 148.
- ↑ Rodríguez, O. (2004). Dr. Ladislao de la Pascua. Revista del Centro Dermatológico Pascua, 13(1), ene-abr, 7-13. https://www.medigraphic.com
- ↑ Jacinto Convit, premio Príncipe de Asturias 1987
- ↑ a b WHO (1995). «Discapacitaciones por lepra: magnitud del problema». Weekly Epidemiological Record 70 (38): 269-75. PMID 7577430.
- ↑ Hay en el mundo muchas leproserias para la hospitalización y el tratamiento de pacientes afectados por la lepra. Según datos del último Anuario Estadístico de la Iglesia católica, grupos relacionados con la misma sostienen financieramente y dirigen el funcionamiento de 547 de ellas. A continuación se detalla la repartición por continentes: África y América 56, Asia y Europa 5, Oceanía 3. Las naciones con el mayor número de leproserías son: en África: República Democrática del Congo (32), Madagascar (29), República Sudafricana (23); en América del Norte: Estados Unidos (1); en América Central: Méjico (8); en América Central-Antillas: República Dominicana (3); en Suramérica: Brasil (17), Perú (6), Ecuador y Colombia (4); en Asia: India (220), Corea (15); en Oceanía: Papua Nueva Guinea (3). (Agencia Fides, Fides News, 26 de enero de 2013 12.23).
- ↑ «La lepra es un drama en Brasil, con más de 30 mil nuevos casos por año». Diario La Capital. 30 de enero de 2016. Consultado el 23 de diciembre de 2016.
- ↑ «Ignorance breeds leper colonies in China» (‘la ignorancia genera leprosarios en China’), artículo en el sitio web Independent News & Media, del 13 de septiembre de 2006.
- ↑ «Egypt's last leprosy colony broaches time of integration». The Guardian (en inglés). 10 de octubre de 2010. Consultado el 23 de diciembre de 2016.
- ↑ Actualmente es un centro de referencia internacional para el tratamiento e investigación de la enfermedad Asociación Fontilles
- ↑ «Fontilles (España): la última leprosería en Europa» artículo en el diario ABC (de Madrid) del 30 de enero de 2011.
- ↑ a b «The hidden suffering of India’s lepers» ("El sufrimiento oculto de los leprosos en India"), artículo en el sitio web BBC News del 31 de marzo de 2007
- ↑ Japón eliminó sus Leprosy Prevention Laws (leyes de prevención de la lepra) en 1996, pero hay pacientes todavía residiendo en leprosarios.
Ver «Koizumi apologises for leper colonies» (‘Koizumi pide perdón por leprosarios’), artículo en el sitio web BBC News del 25 de mayo de 2001; y
«Ex-Hansen’s disease patients still struggling with prejudice» (los expacientes de la enfermedad de Hansen siguen luchando contra los prejuicios), artículo en el diario Japan Times, del 7 de junio de 2007. - ↑ La película de Naomi Kawase, «Una pastelería en Tokio », de 2015, trata en parte la pervivencia de los prejuicios sobre las personas que tuvieron la enfermedad y describe la vida en la leprosería National Tama Zenshoen
- ↑ «Liberia - Armut und Lepra in einem vergessenen Land». Dahw.de (en alemán). Archivado desde el original el 24 de diciembre de 2016. Consultado el 23 de diciembre de 2016.
- ↑ «Lepra en México no está erradicada; en 2014 hubo 702 casos». Diario Excelsior. 25 de enero de 2015. Consultado el 23 de diciembre de 2016.
- ↑ «Se reducen casos de lepra en México, pero en estas regiones aún existe». Diario Excelsior. 27 de enero de 2016. Consultado el 23 de diciembre de 2016.
- ↑ «En el hospital con más leprosos del mundo». El País. 7 de diciembre de 2016. Consultado el 23 de diciembre de 2016.
- ↑ «La lepra, una enfermedad curable y poco transmisible». Diario Libre. 27 de enero de 2014. Consultado el 23 de diciembre de 2016.
- ↑ Europe's last leper colony lives on. BBC News. 6 de noviembre de 2001.
- ↑ «Somalia - Enfermedades Transmisibles - Casos declarados de lepra». Knoema.es. 2012. Consultado el 23 de diciembre de 2016.
- ↑ «República Unida de Tanzania - Enfermedades Transmisibles - Casos declarados de lepra». Knoema.es. 2012. Consultado el 23 de diciembre de 2016.
- ↑ «“Making peace with Vietnam” to be screened at Beijing Film Festival», artículo en el sitio web vietnamita Vovnews, del 2 de agosto de 2009.
- ↑ «Syphilis through history» artículo en inglés en la Encyclopædia Britannica
- ↑ Levis W (20 de mayo de 2007). «Leprosy rising». CNN.
- ↑ «WHO Communicable Diseases Department, Leprosy FAQ». World Health Organization. enero de 2014. Consultado el 22 de octubre de 2014.
- ↑ «Ministerio de Salud - Presidencia de la Nación». "la transmisión es de persona a persona durante un contacto continuo durante 3 a 5 años". Archivado desde el original el 27 de octubre de 2014. Consultado el 22 de octubre de 2014.
- ↑ «Identificada una segunda bacteria causante de lepra» artículo en el sitio web Europa Press, publicado el 25 de noviembre de 2008.]
- ↑ G S Kulkarni (2008). Textbook of Orthopedics and Trauma (2 edición). Jaypee Brothers Publishers. p. 779. ISBN 9788184482423.
- ↑ «Leprosy: Overview - eMedicine Infectious Diseases». Consultado el 9 de marzo de 2009.
- ↑ «Lifting the stigma of leprosy: a new vaccine offers hope against an ancient disease». Time 119 (19): 87. mayo de 1982. PMID 10255067. Archivado desde el original el 25 de agosto de 2013. Consultado el 1 de noviembre de 2009.
- ↑ Modlin RL (junio de 1994). «Th1-Th2 paradigm: insights from leprosy». J. Invest. Dermatol. 102 (6): 828-32. PMID 8006444. doi:10.1111/1523-1747.ep12381958.
- ↑ «The disease leprosy is caused by infection with Mycobacterium leprae». Archivado desde el original el 5 de febrero de 2009. Consultado el 3 de marzo de 2009.
- ↑ Francisco Javier López Antuñano: «Diagnóstico y tratamiento de la lepra». En Salud Pública de México, vol. 40, n.º 1, enero-febrero de 1998. Consultado el 1 de septiembre de 2010.
- ↑ Kenneth J. Ryan, C. George Ray, editores (2004). Ryan KJ, Ray CG, ed. Sherris Medical Microbiology (4th edición). McGraw Hill. pp. 451–3. ISBN 0838585299. OCLC 52358530 61405904.
Enlaces externos
- «Molokai», película acerca de la historia del padre Damián de Molokai, apóstol de los leprosos.
- La Orden de San Lázaro de Jerusalén nació para el cuidado de los caballeros leprosos de todas las demás órdenes.
- Información sobre diagnóstico y tratamiento de la lepra en la Argentina Archivado el 3 de agosto de 2018 en Wayback Machine., en el sitio web del Hospital Nacional Dr. Baldomero Sommer.
- Días Mundiales De - Recursos de información sobre la Lepra.
 Wikimedia Commons alberga una galería multimedia sobre Lepra.
Wikimedia Commons alberga una galería multimedia sobre Lepra.- En MedlinePlus hay más información sobre Lepra
