Gangrena
| Gangrena | ||
|---|---|---|
 Necrosis avanzada en el pie, con inicio de necrosis en el cuarto dedo. | ||
| Especialidad | cirugía | |
| Sinónimos | ||
| ||
El término gangrena (del latín gangraena; a su vez, del griego γάγγραινα [gággraina], que significa «putrefacción») se usa en medicina y en medicina veterinaria para referirse a la muerte de las células de la piel que se ve acompañada de una decoloración característica.
Los factores de riesgo incluyen diabetes mellitus, enfermedad arterial periférica, tabaquismo, traumatismos graves, alcoholismo, VIH/SIDA, congelación, influenza, dengue, malaria, varicela, peste, hipernatremia, lesiones por radiación, enfermedad meningocócica, infección por estreptococos del grupo B y síndrome de Raynaud.[1][2] Se puede clasificar como gangrena seca, gangrena húmeda, gangrena gaseosa, gangrena interna y la fascitis necrotizante.[1] El diagnóstico de gangrena se basa en los síntomas y está respaldado por pruebas como las imágenes médicas.[3]
El tratamiento puede incluir cirugía para eliminar el tejido muerto, antibióticos para tratar cualquier infección y esfuerzos para abordar la causa subyacente.[4] Los tratamientos quirúrgicos pueden incluir desbridamiento, amputación o el uso de terapia con gusanos.[4] Los esfuerzos para tratar la causa subyacente pueden incluir cirugía de derivación o angioplastia.[4] En ciertos casos, la terapia con oxígeno hiperbárico puede ser útil.[4] Se desconoce la frecuencia con la que ocurre la afección.[5]
Historia
[editar]En los años previos a los antibióticos, comúnmente se usaban gusanos (larvas) de mosca para tratar heridas o úlceras y prevenir o detener la expansión de la necrosis. Esta práctica se basa en que algunas especies de gusanos consumen solo carne muerta, sin afectar al tejido viviente circundante. Aunque ha caído su uso desde la aparición de los tratamientos de heridas con antibióticos y enzimas, se sigue utilizando hoy en día sobre todo ante infecciones resistentes a los antibióticos.

Ya en 1028, mosca y gusanos se utilizaban habitualmente para tratar heridas crónicas o úlceras para prevenir o detener la propagación necrótica,[6] ya que algunas especies de gusanos solo consumen carne muerta, dejando intacto el tejido vivo cercano. Esta práctica desapareció tras la introducción de los antibióticos en el tratamiento de las heridas. En los últimos tiempos, sin embargo, la terapia con gusanos ha recuperado cierta credibilidad y a veces se emplea con gran eficacia en casos de necrosis tisular crónica.[7][8][9]
El compositor barroco francés Jean-Baptiste Lully contrajo gangrena en enero de 1687 cuando, mientras dirigía una interpretación de su Te Deum, se clavó su propio dedo del pie con su bastón puntiagudo (que se utilizaba como batón). La enfermedad se extendió a su pierna, pero el compositor se negó a que le amputaran el dedo del pie, lo que finalmente le llevó a la muerte en marzo de ese año.[10]
El rey francés Louis XIV murió de gangrena en una pierna el 1 de septiembre de 1715, cuatro días antes de cumplir 77 años.[11]
Sebald Justinus Brugmans, catedrático de la Universidad de Leyden, a partir de 1795 director de la Oficina Médica de la República de Batavia, e inspector general del Servicio de Sanidad Militar Imperial francés en 1811, se convirtió en un destacado experto en la lucha contra la gangrena hospitalaria y su prevención. En 1814 escribió un tratado sobre la gangrena en el que analizaba y explicaba meticulosamente las causas de esta terrible enfermedad, de la que estaba convencido de que era contagiosa. Completó su entrada con una evaluación exhaustiva de todas las normas sanitarias posibles y bien experimentadas. Su trabajo tuvo muy buena acogida y fue decisivo para convencer a la mayoría de los autores posteriores de que la gangrena era una enfermedad contagiosa.[12][13]
John M. Trombold escribió: "Middleton Goldsmith, cirujano del Ejército de la Unión durante la Guerra Civil estadounidense, estudió meticulosamente la gangrena hospitalaria y desarrolló un régimen de tratamiento revolucionario. La mortalidad acumulada de gangrena hospitalaria en la Guerra Civil era del 45%. El método de Goldsmith, que aplicó a más de 330 casos, arrojó una mortalidad inferior al 3%."[14] Goldsmith abogó por el uso de desbridamiento y soluciones tópicas e inyectadas de bromuro en heridas infectadas para reducir la incidencia y virulencia del "miasma envenenado". Copias de su libro[15] para fomentar el uso de sus métodos.[16]
Personajes que han fallecido por gangrena
[editar]- Honoré de Balzac
- Louis XIV
- Jean Baptiste Lully
- Miguel Ramos Arizpe
- Thomas Carrasquilla
- Henri Rousseau
- Chevalier de Saint-Georges
Clasificación
[editar]La gangrena causada por una seria infección bacteriana en una herida es llamada gangrena húmeda.[17] La gangrena causada por falta de circulación en una herida o área afectada se llama gangrena seca.[18]
También existe la gangrena espumosa/gaseosa, que es aquella en la que el tejido tegumentario —la piel— se va cayendo a pedazos, lo cual provoca un olor desagradable al olfato humano; este tipo de gangrena es causada por la bacteria Clostridium perfringens, que generalmente entra cuando hay una ruptura del tejido (sin importar que el objeto por el que entró esté con o sin óxido).[cita requerida]
Gangrena seca
[editar]La gangrena seca es una forma de necrosis coagulativa que se desarrolla en tejido isquémico, donde el suministro de sangre es inadecuado para mantener el tejido viable. No es una enfermedad en sí, sino un síntoma de otras enfermedades.[19] El término seca solo se utiliza cuando se refiere a una extremidad o al intestino (en otras localizaciones, este mismo tipo de necrosis se denomina infarto, como el infarto de miocardio). [20] La gangrena seca suele deberse a arteriopatía periférica, pero puede deberse a isquemia aguda de las extremidades. Por ello, las personas con aterosclerosis, colesterol alto, diabetes y fumadores suelen padecer gangrena seca.[21] El oxígeno limitado en la extremidad isquémica limita la putrefacción y las bacterias no consiguen sobrevivir. La parte afectada está seca, encogida y de color negro rojizo oscuro. La línea de separación suele provocar la separación completa, con eventual caída del tejido gangrenoso si no se extirpa quirúrgicamente, proceso denominado autoamputación.[21]
La gangrena seca es el resultado de una isquemia crónica sin infección. Si la isquemia se detecta precozmente, cuando hay herida isquémica y no gangrena, el proceso puede tratarse mediante revascularización (a través de bypass vascular o angioplastia). [22] Sin embargo, una vez que se ha desarrollado la gangrena, los tejidos afectados no son salvables. [23] Dado que la gangrena seca no va acompañada de infección, no es tan emergente como la gangrena gaseosa o la gangrena húmeda, ambas con riesgo de sepsis. Con el tiempo, la gangrena seca puede convertirse en gangrena húmeda si se desarrolla una infección en los tejidos muertos.[24]
La Diabetes mellitus es un factor de riesgo para la enfermedad vascular periférica[25], por tanto para la gangrena seca, pero también un factor de riesgo para la gangrena húmeda, particularmente en pacientes con niveles de azúcar en sangre mal controlados, ya que la glucosa sérica elevada crea un entorno favorable para la infección bacteriana. [26]
Los primeros signos de la gangrena seca son un dolor apagado y sensación de frío en el área, junto con un color pálido en la carne. Si se detecta en forma temprana, el proceso a veces puede ser revertido mediante cirugía vascular. Sin embargo, si la necrosis se establece, el tejido afectado debe eliminarse, para no sufrir gangrena húmeda.
Gangrena húmeda
[editar]La gangrena húmeda se produce principalmente en tejidos y órganos naturalmente húmedos como la boca, el intestino, los pulmones, el cérvix y la vulva. Las úlceras por presión que ocurren en partes del cuerpo como el sacro, glúteos y talones —aunque no necesariamente húmedas— también se clasifican como infecciones de gangrena húmeda.
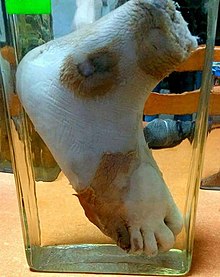
La gangrena húmeda, o infectada, se caracteriza por bacterias prósperas y tiene un pronóstico malo (en comparación con la gangrena seca) debido a la sepsis resultante de la libre comunicación entre el líquido infectado y el líquido circulatorio. En la gangrena húmeda, el tejido está infectado por microorganismos saprógenos (Clostridium perfringens o Bacillus fusiformis, por ejemplo), que hacen que el tejido se hinche y emita un olor fétido. La gangrena húmeda suele desarrollarse rápidamente debido a la obstrucción del flujo sanguíneo venoso (principalmente) o arterial.[21] La parte afectada se satura de sangre estancada, lo que favorece el rápido crecimiento de las bacterias. Los productos tóxicos formados por las bacterias se absorben, provocando una manifestación sistémica de sepsis y finalmente la muerte. La parte afectada está edematosa, blanda, pútrida, podrida y oscura.
Debido a la elevada mortalidad asociada a la gangrena infectada (alrededor del 80% sin tratamiento y el 20% con tratamiento), a menudo es necesaria una amputación de rescate de urgencia, como una amputación en guillotina, para limitar los efectos sistémicos de la infección.[27]Una amputación de este tipo puede convertirse en una amputación formal, como una amputación por debajo o por encima de la rodilla. [27]
Gangrena gaseosa
[editar]Debido a su tendencia rápidamente expansiva, se considera una emergencia médica. La gangrena gaseosa se produce cuando una herida del tejido blando se contamina con esporas (pueden estar en tierra o en heces) de Clostridium perfringens, como ocurre en traumatismos, aborto séptico y heridas de guerra. La rápida progresión de la gangrena gaseosa ocurre por la tendencia del gas a expandirse, abriendo y separando los tejidos; se produce edema, que dificulta la circulación y favorece la extensión de la infección anaeróbica, exponiendo así progresivamente más y más tejidos saludables a la infección. Se la considera una enfermedad invasora.[cita requerida]
La gangrena gaseosa puede causar mionecrosis, producción de gas y sepsis. Su evolución a toxemia y choque séptico es a menudo muy rápida. Puede producir un líquido fétido porque es la excreción de la carne. Solo es posible resolver el problema extirpando el tejido infectado.[cita requerida]
El Clostridium perfringens tiene una actividad prodigiosamente rápida. Es muy importante recordar que, cuando se produjo una fractura expuesta, dejó en los primeros momentos de ser emergencia traumatológica para convertirse en urgencia infectológica. Es urgente lavar con agua y jabón la herida minuciosamente, luego pasar al lavado con solución fisiológica, povidona, antisépticos y comenzar con tratamiento antibiótico. Es importante lavar y desinfectar las heridas rápidamente.[cita requerida]
Otros
[editar]- La gangrena de Fournier afecta principalmente los genitales masculinos y la zona inguinal.
- La fascitis necrotizante afecta las capas más profundas de la piel.
- La noma es un tipo de gangrena facial.[cita requerida]
Tratamiento
[editar]El tratamiento habitual es la cirugía de desbridamiento y la escisión con amputación necesaria en muchos casos.[28] Los antibióticos solos no son eficaces porque no penetran suficientemente los músculos isquémicos. Sin embargo, se administran antibióticos como tratamiento suplementario a la cirugía. Además de la cirugía y los antibióticos, en algunos casos se intenta la oxigenoterapia hiperbárica, que actúa como inhibidor de crecimiento y matando las bacterias anaeróbicas Clostridium perfringens.[29]
Véase también
[editar]- diabetes mellitus
- enfermedad de Buerger
- fascitis necrotizante
- gangrena de Fournier
- necrosis
- noma
- pie diabético
- putrefacción
Referencias
[editar]- ↑ a b «Gangrene - Causes». nhs.uk (en inglés). 19 de octubre de 2017. Consultado el 10 de abril de 2022.
- ↑ «Gangrene». nhs.uk (en inglés). 5 de septiembre de 2018. Consultado el 10 de abril de 2022.
- ↑ «Gangrene - Diagnosis». nhs.uk (en inglés). 5 de septiembre de 2018. Consultado el 10 de abril de 2022.
- ↑ a b c d «Gangrene - Treatment». nhs.uk (en inglés). 5 de septiembre de 2018. Consultado el 10 de abril de 2022.
- ↑ «Gangrene | Doctor». patient.info (en inglés). Consultado el 10 de abril de 2022.
- ↑ Shi, Eric; Shofler, David (2014). «Maggot debridement therapy: Una revisión sistemática». British Journal of Community Nursing 19: S6-S13. PMID 25478859. doi:10.12968/bjcn.2014.19.Sup12.S6.
- ↑ «Clasificación del producto: Gusanos, Médico». fda.gov. US: Food and Drug Administration.
- ↑ «resumen CDRH 510(k) de la FDA».
- ↑ Sun, Xinjuan; Jiang, Kechun; Chen, Jingan et al. (2014). «Una revisión sistemática de la terapia de desbridamiento con gusanos para heridas y úlceras crónicamente infectadas». International Journal of Infectious Diseases 25: 32-7. PMID 24841930. doi:10.1016/j.ijid.2014.03.1397.
- ↑ «Trivia musical - La muerte de Lully». The Musician's Lounge. Orquesta Sinfónica de Utah. agosto de 2010. Consultado el 7 de marzo de 2017.
- ↑ Laurenson, John (21 de noviembre de 2015). «La extraña muerte de Luis XIV». The Spectator. Consultado el 12 de marzo de 2017.
- ↑ Teun van Heiningen, "Sebald Justinus Brugmans' strijd tegen de hospitaalversterving", Universidad de Leiden, URN:NBN:NL:UI:10-1-112565
- ↑ Brugmans, Sebald Justinus (24 de mayo de 1814). «Verhandeling ter beantwoording der vrage: Kan de gesteldheid en zamenstelling van den dampkring, welke onmiddelijk tot de Hospitaal-versterving (Gangraena NosocomialisZ) aanleiding geeft, door Natuur- of Scheikundige middelen worden ontdekt?». J. van der Heij – via Google Books.
- ↑ Trombold JM (2011). «Terapia de la gangrena y antisepsia antes de lister: las contribuciones en la guerra civil de Middleton Goldsmith de Louisville». Am Surg 77 (9): 1138-43. PMID 21944621. S2CID 26732207. doi:10.1177/000313481107700924.
- ↑ A report on hospital gangrene, erysipelas and pyaemia. 1863
- ↑ Watson, Dr. Scott. «Gangrena hospitalaria durante la Guerra Civil - Medicina de la Guerra Civil». Consultado el 15 de abril de 2014.
- ↑ Porth, Carol (2007). Essentials of pathophysiology. Lippincott Williams & Wilkins. p. 41. ISBN 9780781770873. Consultado el 15 de junio de 2010.
- ↑ Surós Batlló, Antonio; Juan Surós Batlló (2009). Semiología médica y técnica exploratoria (8va edición). Elsevier, España. p. 333. ISBN 8445810804.
- ↑ Smith, Tyler (2015). Gangrene Management: Hoy y mañana. Hayle Medical. ISBN 978-1632412232.[página requerida]
- ↑ Cross, Simon (2018). Patología de Underwood: A Clinical Approach (7th edición). Elsevier Health Sciences. p. 124. ISBN 9780702072109. Consultado el 8 de abril de 2020.
- ↑ a b c Al Wahbi, Abdullah (1 de junio de 2018). «Autoamputation of diabetic toe with dry gangrene: a myth or a fact?». Diabetes, Metabolic Syndrome and Obesity: Targets and Therapy 11: 255-264. ISSN 1178-7007. PMC 5987754. PMID 29910628. doi:10.2147/DMSO.S164199.
- ↑ Aiello A, Anichini R, Brocco E, Caravaggi C, Chiavetta A, Cioni R, Da Ros R, De Feo ME, Ferraresi R, Florio F, Gargiulo M, Galzerano G, Gandini R, Giurato L, Graziani L, Mancini L, Manzi M, Modugno P, Setacci C, Uccioli L (2014). «Tratamiento de la enfermedad arterial periférica en la diabetes: a consensus of the Italian Societies of Diabetes (SID, AMD), Radiology (SIRM) and Vascular Endovascular Surgery (SICVE)». Nutr Metab Cardiovasc Dis 24 (4): 355-69. PMID 24486336. doi:10.1016/j.numecd.2013.12.007.
- ↑ Gerhard- Herman, MD; Gornik, HL; Barrett, C; Barshes, NR; Corriere, MA; Drachman, DE; Fleisher, LA; Fowkes, FG; Hamburg, NM; Kinlay, S; Lookstein, R; Misra, S; Mureebe, L; Olin, JW; Patel, RA; Regensteiner, JG; Schanzer, A; Shishehbor, MH; Stewart, KJ; Treat- Jacobson, D; Walsh, ME (2017). «Guía AHA/ACC 2016 sobre el tratamiento de pacientes con arteriopatía periférica de las extremidades inferiores: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines.». Circulation 135 (12): e726-79. PMC 5477786. PMID 27840333. doi:10.1161/CIR.0000000000000471.
- ↑ Nather, Aziz (2013). El pie diabético. World Scientific. ISBN 978-9814417006.
- ↑ «Gangrene – Causes». NHS a. NHS. Consultado el 15 de junio de 2010.
- ↑ Vayvada, H; Demirdover, C; Menderes, A; Karaca, C (August 2013). «Fascitis necrotizante en la parte central del cuerpo: diagnóstico, tratamiento y revisión de la literatura.». International Wound Journal 10 (4): 466-72. PMC 7950796. PMID 22694053. S2CID 5693425. doi:10.1111/j.1742-481x.2012.01006.x.
- ↑ a b Tisi, PV; Than, MM (8 de abril de 2014). «Tipo de incisión para la amputación por debajo de la rodilla.». The Cochrane Database of Systematic Reviews 4 (4): CD003749. PMC 7154343. PMID 24715679. doi:10.1002/14651858.CD003749.pub3.
- ↑ por MedlinePlus (2009 de agosto). «Gangrena». Enciclopedia médica en español. Consultado el 21 de septiembre de 2010.
- ↑ «Gangrene – Treatment». NHS Health A–Z. NHS. Consultado el 15 de junio de 2010.
Enlaces externos
[editar]- En Epistemoikos hay más información sobre Gangrena.
