Diferencia entre revisiones de «Hiperparatiroidismo terciario»
Creado al traducir la página «Tertiary hyperparathyroidism» Etiquetas: sin categorizar Traducción de contenido Traducción de contenido, versión 2 |
(Sin diferencias)
|
Revisión del 13:31 26 sep 2020
| Hiperparatiroidismo terciario | ||
|---|---|---|
 | ||
| Especialidad | Endocrinología | |
| Síntomas | Ninguno, Litiasis urinaria, debilidad, depresión, dolor óseo, confusión, poliuria | |
| Complicaciones | Osteoporosis | |
| Inicio habitual | 50 a 60 | |
| Tipos | Primaria, Secundaria, Terciaria | |
| Causas | Terciaria: Adenoma paratiroideo, tumores benignos múltiples, cáncer paratiroideo, hiperplasia de paratiroides, crecimiento de tejido paratiroideo, hiperparatiroidismo secundario | |
| Diagnóstico | Calcio en sangre elevado y niveles de PTH elevados | |
| Tratamiento | Quirúrgico, suero fisiológico intravenoso | |
| Frecuencia | ~2 cada 1,000 | |
El hiperparatiroidismo terciario es una afección caracterizada por la sobreproducción autónoma de hormona paratiroidea por las glándulas paratiroides. [1] Las glándulas paratiroideas participan en la monitorización y la regulación de la calcemia y responden produciendo o no hormona paratiroidea. Anatómicamente, estas glándulas están localizadas en el cuello, en la zona para-lateral posterior de la glándula tiroides, que no participa ni influye en la producción de la hormona paratiroidea. La hormona paratiroidea es liberada en respuesta a la baja concentración de calcio en sangre o hipocalcemia. Se piensa que niveles persistentemente bajos de calcio circulante son el motor responsable del desarrollo progresivo de un adenomas en las glándulas paratiroides que dan lugar a un hiperparatiroidismo primario. Si bien el hiperparatiroidismo primario es la forma más común de esta afección,[2] [3] [4] se cree que formas secundaria y terciaria se deben a la insuficiencia renal crónica. Las estimaciones de la prevalencia de la insuficiencia renal crónica en el mundo oscilan entre el 11 y el 13% de la población, de lo que se deriva que una gran parte de esta estaría en riesgo de desarrollar hiperparatiroidismo terciario. [5] El hiperparatiroidismo terciario se describió por primera vez a finales de la década de 1960 y antes se habría diagnosticado erróneamente como primario. [6] A diferencia del hiperparatiroidismo primario, la forma terciaria se presenta como una etapa progresiva de hiperparatiroidismo secundario resuelto con características bioquímicas que incluyen niveles calcio iónico elevados en sangre (hipercalcemia) junto con producción autónoma de hormona paratiroidea y adenoma presente en las cuatro glándulas paratiroides. El tratamiento de un hiperparatiroidismos terciario es, generalmente, una intervención quirúrgica.[7]
Presentación
Los síntomas del hiperparatiroidismo terciario son generalmente los que se observan en relación con niveles elevados de calcio en sangre.[8][1] El hiperparatiroidismo terciario comparte muchas características sintomáticas con el hiperparatiroidismo primario, ya que ambos se definen por la hipercalcemia. Estos síntomas pueden variar mucho desde asintomáticos hasta afecciones que disminuyen la calidad de vida.[4]

Los síntomas inespecíficos incluyen sensación de cansancio y sed, existen cambios de humor que incluyen, tristeza, debilidad y irritación junto con otros síntomas como el picor, dolor de cabeza, dolor articular, olvido y dolor abdominal.[8][4][9][1] Los síntomas más específicos relacionados a los niveles de calcio y fosfato elevados en sangre incluyen dolor (osteodinia) y sensibilidad ósea que son comunes y están relacionados con sensibilidad de músculo proximal. Otros signos pueden incluir pancreatitis, piedras de riñón, calcificaciones corneales, adelgazamiento de huesos largos y calcificaciones hipodérmicas que pueden ser palpables en algunos pacientes.[2]
La calcifilaxis, aunque infrecuente, puede desarrollarse en pacientes con hiperparatiroidismo terciario. Debido a los niveles del fosfato y calcio elevados se forman estructuras cristalinas que se depositan en los vasos sanguíneos. Estos cristales causan una respuesta inflamatoria que puede dar lugar a la oclusión de los vasos más pequeños. Se pueden desarrollar otras complicaciones como infecciones secundarias y necrosis a partir de estas, que pueden ser fatales en algunos casos, lo que hace necesario el control de los niveles de calcio y fosfato en sangre.[8][1]
Las afecciones debidas a pérdida de hueso como la osteopenia y la osteoporosis son comunes en el hiperparatiroidismo terciario junto con las fracturas patológicas. Las pseudoacropaquias de los dedos también puede ser indicativo de un hiperparatiroidismo terciario severo debido a una resorción ósea excesiva en las falanges distales.[8][1]
El diagnóstico incluye análisis tanto clínicas como de laboratorio. Las investigaciones radiológicas buscan signos de pérdida de hueso en manos y pelvis, rasgo característico hiperparatiroidismo terciario.[8] Otro examen clínico puede incluir la clasificación de la debilidad muscular, que se realiza pidiendo al paciente que se ponga de pie desde una posición sentada con las manos cruzadas sobre el pecho.[4] Los análisis de laboratorio incluyen determinación del nivel de calcio de sangre y de fosfatasa alcalina, los cuales están siempre aumentados en el hiperparatiroidismo terciario. Otros resultados comunes de laboratorio incluirían niveles disminuidos de vitamina D, hormona paratiroidea elevada de sangre elevada e hiperfosfatemia.[9][1]
Etiología
El hiperparatiroidismo, en general, está causado por el crecimiento tumoral en una o más glándulas de paratiroides o una disminución prolongada en niveles de calcio de la sangre o hipocalcemia que a su vez estimula la producción y liberación de hormona del paratiroides de la glándula de paratiroides.[10][11] Las glándulas paratiroides están localizadas junto a la glándula tiroides en el cuello, por debajo y delante de la laringe y por encima de la tráquea. Generalmente se compone de cuatro glándulas que regulan los niveles de calcio en sangre a través de receptores sensibles a calcio anclados a una proteína G.[12] La función principal de estas glándulas es la homeostasis del calcio .[13] Histológicamente, están compuestas de células principales y oxifílicas, siendo las células principales las principales responsables del almacenamiento y liberación de hormona paratiroidea. Estas células están dispuestas en un patrón pseudofolicular similar a los folículos tiroides. La tinción de queratina se utiliza para ver los gránulos de hormona paratiroidea.[9][14]
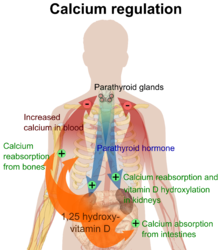
La hormona paratiroides induce un aumento de absorción de calcio tracto gastrointestinal y en el riñón. También induce la resorción de calcio y fosfato en el hueso por los osteoclastos.[15][11] También tiene un papel en la activación de la vitamina D desde su forma prohormona a su forma activa. La vitamina D es también responsable de aumentar los niveles de calcio en sangre y funcionando conjuntamente con hormona paratiroides. La vitamina D es en parte responsable de la inhibición de liberación de hormona paratiroides al unirse a receptores de vitamina D presentes en las glándulas paratiroides.

El hiperparatiroidismo terciario se define por la liberación autónoma de hormona paratiroidea en un estado hipercalcémico. A diferencia del hiperparatiroidismo primario, se cree que la hipercalcemia en la forma terciaria es el resultado de la resolución del hiperparatiroidismo secundario en lugar de la formación de adenoma solo.[4][11][10]
Muchos de los mecanismos que conducen a la formación del hiperparatiroidismo terciario son resultado del hiperparatiroidismo secundario, por lo que se dice que la forma terciaria es un tipo de hiperparatiroidismo progresivo.[10][11] El hiperparatiroidismo secundario ocurre principalmente en quienes padecen enfermedad renal crónica o deficiencias de vitamina D, las cuales conducen a una malabsorción de calcio y fosfato que dan lugar a una disminución de los niveles de calcio en sangre que inducen el hiperparatiroidismo. Se cree que la hiperfosfatemia en el hiperparatiroidismo secundario, debida al aumento de hormona paratiroidea , actúa directamente sobre las glándulas paratiroideas induciendo una hiperplasia de células principales. Al mismo tiempo, las glándulas hiperplásicas de las paratiroides tienen una expresión reducida del factor de crecimiento fibroblástico 23 (FGF-23) y de receptores de vitamina D. El FGF-23 es en parte responsable de la homeostasis de fosfato y proporciona retroalimentación negativa a la glándula paratiroides al igual que la vitamina D.[16][17]
Durante el hiperparatiroidismo secundario prolongado, el aumento de los niveles de fosfato en sangre conduce a la hiperplasia de las glándulas paratiroides y esto actúa restableciendo la sensibilidad al calcio de los receptores sensibles a este, lo que da lugar al hiperparatiroidismo terciario después de la resolución de la forma secundaria con la liberación continua de hormona paratiroidea en presencia de hipercalcemia.[11]
Factores de riesgo y genética
Existe un riesgo elevado de desarrollar hiperparatiroidismo terciario cuando la enfermedad renal avanzada no se corrige a tiempo.[7][4] Esto se debe a una hiperfosfatemia que actúa directamente en las glándulas paratiroides. Genéticamente, quienes padecen una mutación dominante ligada al cromosoma X que interrumpe el transporte de fosfato en los túbulos renales (raquitismo hipofosfatémico ligado al cromosoma X) y están recibiendo tratamiento con fosfato oral han demostrado tener un alto riesgo de desarrollar un hiperparatiroidismo terciario en ausencia de hiperparatiroidismo secundario.[18] El hiperparatiroidismo terciario recurrente generalmente es causado por una paratiroidectomía incompleta sin trasplante renal y el riesgo aumenta cuando el tejido paratiroideo residual que queda tras la cirugía es de tipo nodular.
Otros factores de riesgo del hiperparatiroidismo terciario incluyen un riesgo elevado de desarrollar pancreatitis aguda, principalmente debido a la hipercalcemia asociada con el hiperparatiroidismo.[19] Otros estudios han demostrado un aumento significativo en el riesgo de desarrollar neoplasias malignas del tracto y sistema urinario, siendo las mujeres las que tienen mayor riesgo.[20] Aunque hay algunas conjeturas sobre la correlación entre el hiperparatiroidismo y el desarrollo de carcinoma tiroides, existe una correlación entre los dos, que se cree es debida a la irradiación prolongada del cuello y cabeza para el tratamiento de los adenomas paratiroideos y el aumento de la hormona paratiroidea.[21]
Otros estudios han encontrado cierta correlación en el desarrollo de la enfermedad renal tras una paratiroidectomía. Sin embargo, el mecanismo de este efecto sigue siendo desconocido.[22]
Fisiopatología

El hiperparatiroidismo terciario se relaciona casi siempre con una enfermedad renal en etapa terminal y un hiperparatiroidismo secundario.[23][4][8] Los cambios fisiológicos debidos al daño renal afectan negativamente a los circuitos de retroalimentación que controlan la secreción de la hormona paratiroidea. El manejo renal del fosfato se ve afectado en el hiperparatiroidismo secundario dando como resultado hiperfosfatemia.[6]
La hiperplasia primaria de la glándula paratiroides se debe tanto a la hipocalcemia como al aumento de los niveles de fosfato al disminuir la expresión de los receptores de vitamina D en la glándula paratiroidea.[8][4] Esta disminución en la expresión de receptores conduce a un hiperfuncionamiento de la paratiroides. Se cree que la hiperfunción de la glándula paratiroidea exacerba la hiperplasia primaria que evoluciona a una hiperplasia secundaria más agresiva. Histológicamente, estas glándulas pueden ser difusas o nodulares.[24] La hiperplasia primaria, que por lo general se trata de un crecimiento policlonal difuso, está relacionada con el hiperparatiroidismo secundario reversible. La hiperplasia secundaria de la glándula paratiroides es más a menudo un crecimiento monoclonal nodular que sostiene el hiperparatiroidismo secundario y es el catalizador en la progresión al hiperparatiroidismo terciario. Las glándulas hiperplásicas nodulares en el hiperparatiroidismo terciario son claramente más grandes tanto en tamaño absoluto como en peso. Se han informado de aumentos de 20 hasta 40 veces.[25][26]

Las glándulas paratiroides están normalmente compuestas de células principales, adipocitos y células oxifílicas esparcidas.[27][14] Se piensa que las células principales son las responsables de la producción, almacenamiento y secreción de hormona paratiroides. Estas células aparecen claras y oscuras con un aparato de Golgi prominente y retículo endoplásmico. En micrografías con microscopio electrónico, las vesículas secretoras se pueden ver dentro y alrededor del aparato de Golgi y en la membrana celular. Estas células también contienen grasa citoplásmica prominente.. Al inicio de la hiperplasia, estas células están descritas formando un patrón nodular con aumento de la maquinaria de síntesis de proteínas como el retículo endoplásmico y el aparato de Golgi. También se aumenta el número de vesículas secretoras que puede ser vistas y disminuye la grasa intercelular.[24] Las células oxifílicas también parecen hiperplásicas, sin embargo, estas células son mucho menos prominentes.

Bioquímicamente, hay cambios en la función entre las glándulas paratiroides hiperplásicas normales y nodulares. Estos cambios implican la expresión de protooncogenes y activación de rutas proliferativas mientras que se inactivan las rutas apoptóticas.[28] En el tejido paratiroideo nodular, el aumento de la expresión de TGF-α, un factor de crecimiento, y EGFR, su receptor, da como resultado una proliferación agresiva y una mayor regulación a la baja de los receptores de vitamina de, que actúan para suprimir las secreciones hormonales.[25][8] Además, se aprecia que el marcador de proliferación Ki67 se expresa en gran medida en el estado hiperplásico nodular secundario. Se ha destacado que los genes supresores de tumores se encuentran silenciados o degradados en el tejido paratiroideo hiperplásico nodular. Uno de estos genes, p53, regula múltiples rutas de supresión de tumores y en la oncogénesis puede ser degradado por b-catenina. Esta ruta esta en parte mediada por CACYBP, que se expresa en gran medida en la hiperplasia paratiroidea nodular.
Tratamiento
El tratamiento farmacéutico temprano para el hiperparatiroidismo terciario puede incluir suplementos de vitamina D y el uso de cinacalcet.[4][1][29] Cinacalcet actúa aumentando la sensibilidad al calcio de los receptores sensibles al calcio, lo que lleva a una reducción en la liberación de hormona paratiroidea, sin embargo, tiene un impacto bajo en el hiperparatiroidismo terciario. Estos tratamientos probablemente se traten sólo de terapias transitorias antes de realizar la paratiroidectomía. Las indicaciones para la cirugía en hiperparatiroidismo terciario generalmente implican el desarrollo de afecciones crónicas graves que incluyen osteopenia, hipercalcemia persistente severa, dolor óseo y fracturas patológicas.[7][2] Otras indicaciones incluyen el desarrollo de condiciones como la calcifilaxis. Las opciones quirúrgicas para el hiperparatiroidismo terciario incluyen paratiroidectomía subtotal (tres y medio del tejido total) y paratiroidectomía total con autotrasplante de tejido resecado. Los resultados de la cirugía son generalmente favorables y se observa un retorno a los niveles normales de calcio de sangre y de función de paratiroidea.
Historia
En 1962, el Dr. C.E Dent informó que el hiperparatiroidismo autónomo puede resultar de síndromes de malabsorción y enfermedad renal crónica.[6] El termino ‘hiperparatiroidismo terciario' fue utilizado por primera vez en 1963 por el Dr. Walter St. Gaur para describir un caso informado en el Massachusetts hospital General. Este caso involucró a un paciente que había presentado un adenoma paratiroideo autónomo causando hipercalcemia con de hiperplasia de paratiroides. Existen informes en 1964, 65 y 67 de sospecha de hiperparatiroidismo terciario.
En 1968 Davies, Dent y Watson elaboraron un estudio donde revisaron 200 casos de hiperparatiroidismo primario diagnosticado previamente y encontraron que la mayoría de estos casos deberían reclasificarse como terciarios.[6] Estos fueron hallazgos importantes, ya que permitieron comprender las características distintivas del hiperparatiroidismo primario, secundario y terciario, lo que a su vez permite un tratamiento médico adecuado.
Ahora se sabe que el hiperparatiroidismo terciario se definide como la presencia de hipercalcemia, hiperfosfatemia y hormona paratiroides debido a un circuito de retroalimentación paratiroides-hueso-riñon.[4] A pesar de que hay conjeturas sobre si el hiperparatiroidismo terciario se debe también a un crecimiento adenomatoso o hiperplasia, está claro que el hiperparatiroidismo terciario se presenta con alguna forma de agrandamiento tisular en las cuatro glándulas paratiroideas.[7][24]
Ver también
- Hiperparatiroidismo
- Hiperparatiroidismo primario
- Hiperparatiroidismo secundario
Referencias
- ↑ a b c d e f g «Secondary and tertiary hyperparathyroidism, state of the art surgical management». The Surgical Clinics of North America 89 (5): 1227-39. October 2009. PMC 2905047. PMID 19836494. doi:10.1016/j.suc.2009.06.011.
- ↑ a b c Callender, Glenda G.; Carling, Tobias; Christison-Lagay, Emily; Udelsman, Robert (2016). «Chapter 65 - Surgical Management of Hyperparathyroidism». En Jameson, J. Larry; De Groot, Leslie J; de Kretser, eds. Endocrinology: Adult and Pediatric (Seventh edición). W.B. Saunders. pp. 1135-1146.e3. ISBN 978-0-323-18907-1. doi:10.1016/b978-0-323-18907-1.00065-2.
- ↑ «Parathyroid carcinoma: evaluation and interdisciplinary management». Cancer (Seventh edición) (W.B. Saunders) 100 (5): 900-5. March 2004. ISBN 978-0-323-18907-1. PMID 14983483. doi:10.1016/b978-0-323-18907-1.00065-2.
- ↑ a b c d e f g h i j «Secondary and Tertiary Hyperparathyroidism: A Narrative Review». Scandinavian Journal of Surgery (en inglés estadounidense): 1457496919866015. July 2019. PMID 31364494. doi:10.1177/1457496919866015.
- ↑ «Global Prevalence of Chronic Kidney Disease - A Systematic Review and Meta-Analysis». PLOS ONE 11 (7): e0158765. 6 de julio de 2016. Bibcode:2016PLoSO..1158765H. PMC 4934905. PMID 27383068. doi:10.1371/journal.pone.0158765.
- ↑ a b c d «Tertiary hyperparathyroidism». British Medical Journal 3 (5615): 395-9. August 1968. PMC 1986316. PMID 5691200. doi:10.1136/bmj.3.5615.395.
- ↑ a b c d «Secondary and tertiary hyperparathyroidism: causes of recurrent disease after 446 parathyroidectomies». Annals of Surgery 233 (1): 65-9. January 2001. PMC 1421168. PMID 11141227. doi:10.1097/00000658-200101000-00011.
- ↑ a b c d e f g h Khan, Aliya A; Clark, Orlo H (2012). Handbook of parathyroid diseases : a case-based practical guide. New York: Springer. ISBN 978-1-4614-2164-1. OCLC 778874657.
- ↑ a b c Roychowdhury, Monika (2013). «Anatomy and histology». www.pathologyoutlines.com. Consultado el 22 de abril de 2020.
- ↑ a b c «Secondary and tertiary hyperparathyroidism». Journal of Clinical Densitometry 16 (1): 64-8. January 2013. PMID 23267748. doi:10.1016/j.jocd.2012.11.012.
- ↑ a b c d e «Tertiary Hyperparathyroidism». Hyperparathyroidism. Springer International Publishing. 2016. pp. 179-188. ISBN 978-3-319-25878-2. doi:10.1007/978-3-319-25880-5_20.
- ↑ Hendy, Geoffrey N.; Goltzman, David (July 2011). Parathyroid anatomy, hormone synthesis, secretion, action, and receptors (en inglés). Oxford University Press. pp. 633-641. ISBN 978-0-19-923529-2. doi:10.1093/med/9780199235292.003.0404.
- ↑ «Physiology of Parathyroid Hormone». Endocrinology and Metabolism Clinics of North America 47 (4): 743-758. December 2018. PMID 30390810. doi:10.1016/j.ecl.2018.07.003.
- ↑ a b Histology, Parathyroid Gland. StatPearls Publishing. 2020. Consultado el 22 de abril de 2020.
- ↑ «Physiology of the Calcium-Parathyroid Hormone-Vitamin D Axis». Frontiers of Hormone Research (S. Karger AG) 50: 1-13. 2018. ISBN 978-3-318-06338-7. PMID 29597231. doi:10.1159/000486060.
- ↑ «FGF23 and the parathyroid». Advances in Experimental Medicine and Biology (Springer US) 728: 92-9. 2012. ISBN 978-1-4614-0886-4. PMID 22396164. doi:10.1007/978-1-4614-0887-1_6.
- ↑ «FGF23-parathyroid interaction: implications in chronic kidney disease». Kidney International 77 (4): 292-8. February 2010. PMID 20010546. doi:10.1038/ki.2009.466.
- ↑ «Prolonged high-dose phosphate treatment: a risk factor for tertiary hyperparathyroidism in X-linked hypophosphatemic rickets». Clinical Endocrinology 58 (2): 163-8. February 2003. PMID 12580931. doi:10.1046/j.1365-2265.2003.01685.x.
- ↑ «Acute Pancreatitis in a patient with hypercalcemia due to tertiary hyperparathyroidism». Zeitschrift für Gastroenterologie (en alemán) 49 (9): 1263-6. September 2011. PMID 21887663. doi:10.1055/s-0029-1245981.
- ↑ «Hyperparathyroidism and subsequent cancer risk in Denmark». Cancer 95 (8): 1611-7. October 2002. PMID 12365007. doi:10.1002/cncr.10846.
- ↑ «Thyroid carcinoma found at parathyroidectomy: association with primary, secondary, and tertiary hyperparathyroidism». Cancer 79 (8): 1611-6. April 1997. PMID 9118047. doi:10.1002/(SICI)1097-0142(19970415)79:8<1611::AID-CNCR26>3.0.CO;2-#.
- ↑ «Renal failure after surgery for primary hyperparathyroidism: is acute reduction of parathyroid function a risk factor?». Clinics 64 (4): 369-72. April 2009. PMC 2694470. PMID 19488597. doi:10.1590/S1807-59322009000400017.
- ↑ «Recurrent tertiary hyperparathyroidism due to supernumerary parathyroid glands in a patient receiving long-term hemodialysis: a case report». BMC Endocrine Disorders 19 (1): 16. January 2019. PMC 6350335. PMID 30691427. doi:10.1186/s12902-019-0346-7.
- ↑ a b c «Pathologic study of parathyroid glands in tertiary hyperparathyroidism». Human Pathology 16 (8): 772-84. August 1985. PMID 4018775. doi:10.1016/S0046-8177(85)80248-3.
- ↑ a b «Histology and immunohistochemistry of the parathyroid glands in renal secondary hyperparathyroidism refractory to vitamin D or cinacalcet therapy». European Journal of Endocrinology 168 (6): 811-9. June 2013. PMID 23520248. doi:10.1530/EJE-12-0947.
- ↑ «Does vitamin D receptor and calcium receptor activation therapy play a role in the histopathologic alterations of parathyroid glands in refractory uremic hyperparathyroidism?». Clinical Journal of the American Society of Nephrology 3 (3): 794-9. May 2008. PMC 2386693. PMID 18322048. doi:10.2215/CJN.04150907.
- ↑ Current Topics in Pathology / Ergebnisse der Pathologie. Berlin, Heidelberg: Springer Berlin Heidelberg. 1972. ISBN 978-3-642-65326-1. doi:10.1007/978-3-642-65324-7.
- ↑ «Molecular patterns of diffuse and nodular parathyroid hyperplasia in long-term hemodialysis». American Journal of Physiology. Endocrinology and Metabolism 311 (4): E720-E729. October 2016. PMID 27600827. doi:10.1152/ajpendo.00517.2015.
- ↑ «Parathyroidectomy versus cinacalcet for tertiary hyperparathyroidism; a retrospective analysis». Langenbeck's Archives of Surgery 404 (1): 71-79. February 2019. PMC 6394681. PMID 30729318. doi:10.1007/s00423-019-01755-4.
