Necrosis
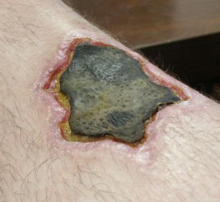
La necrosis (del griego: νεκρóς. Pronunciación: /nekrós/. Significado: 'cadáver') es el patrón morfológico de la muerte patológica de un conjunto de células o de cualquier tejido en un organismo vivo, provocada por una putrefacción de órganos que causa una lesión tan grave que no se puede reparar o curar. Por ejemplo, el aporte insuficiente de sangre al tejido o isquemia, un traumatismo, la exposición a la radiación ionizante, la acción de sustancias químicas o tóxicas, una infección, o el desarrollo de una enfermedad autoinmune o de otro tipo. Una vez que se ha producido y desarrollado, la necrosis es irreversible. No debe confundirse con apoptosis ni con autólisis.
Lesión celular
[editar]La célula tiene una extraordinaria capacidad de adaptación. Cuando un agente externo o interno altera en gran parte su fisionomía, sobrepasando los límites de dicha adaptabilidad, surge la lesión celular que puede ser reversible o irreversible.
Causas de lesión
[editar]- Isquemia e hipoxia (falta de oxígeno)
- Traumatismo
- Toxinas
- Agentes infecciosos
- Temperaturas extremas
- Radiaciones ionizantes
- Autoinmunidad
- Mutaciones genéticas
- Desequilibrios nutricionales
Adaptación celular
[editar]Ante diversos estímulos la célula experimenta unos cambios que le sirven para adecuarse a la situación. Estos sí son reversibles a diferencia de la necrosis. Los cambios son:
- Atrofia: disminución del tamaño del órgano por una deficiente estimulación (es lo que le ocurre por ejemplo al cuádriceps cuando un paciente está en cama un largo periodo)
- Hipertrofia: situación contraria en la que aumenta el tamaño del órgano por sobreestimulación, esta hipertrofia deriva de un aumento de la cantidad de los componentes intracelulares y por tanto en el tamaño de las células que forman el tejido y no se trata de un aumento de su número. La hipertrofia puede ser fisiológica (músculos de un atleta) o patológica
- Hiperplasia: en este caso sí aumenta el número de células en el órgano, haciendo que aumente su tamaño, también puede ser resultado de un proceso fisiológico (aumento del tamaño de las mamas durante la lactancia) o de un proceso patológico (aumento del endometrio por estimulación hormonal excesiva derivada de la existencia de un tumor ovárico).
- Metaplasia: cambio de una célula madura por otra con una mayor capacidad de adaptación. Es el resultado generalmente de una agresión, cabe destacar la metaplasia de epitelio respiratorio por otro de tipo malpighiano en las personas fumadoras. El tejido epitelial cambia para adaptarse a la agresión que supone el humo. El riesgo de la metaplasia estriba en que este tejido se hace mucho más susceptible de malignización
Muerte celular
[editar]Cuando todos los mecanismos de adaptación y de resistencia se han agotado sobreviene la muerte celular.
La célula puede morir de dos formas diferentes:
- Necrosis: comprende un estado irreversible de la célula, con incapacidad de mantenimiento de la integridad de la membrana plasmática y la consecuente liberación de elementos citoplasmáticos, desnaturalización de las proteínas por acción de los lisosomas (autólisis) o proveniente de enzimas líticas de leucocitos vecinos (heterólisis); ya que la necrosis atrae los componentes de la inflamación.[1] Todos estos cambios condenan a la célula a perder su función específica, y solamente forma parte de restos celulares que serán fagocitados por los macrófagos. Si bien, la necrosis es, en la mayoría de los casos irreversible, no resulta mortal siempre y cuando el tejido dañado no forme parte de un órgano vital, habiendo casos donde se extiende por más del 90 % de la piel del paciente, estando este vivo.
Los cambios típicos de una célula necrótica son: aumento de la eosinofilia y apariencia homogénea, por perdida de ARN y por desnaturalización proteica; aparición de la figura de mielina; en el núcleo cariólisis (rompimiento del núcleo), picnosis (reducción del tamaño del núcleo) y cariorrexis (fragmentación del núcleo).
- Apoptosis: Es una vía de muerte celular, programada y fisiológica. Suicidio de la célula que no provoca inflamación, pues la membrana celular no se rompe y por ende el contenido celular no sale al exterior, en cambio las células específicas fagocitan las porciones. El proceso puede ser iniciado por la misma célula, por el tejido circundante o por el sistema inmunitario (apoptosis inducida).
Tipos de necrosis
[editar]Dependiendo del mecanismo lesional existen varios tipos de necrosis:
- Necrosis coagulativa: se produce a causa de isquemia tisular que genera una coagulación de las proteínas intracelulares, haciéndola inviable (es lo que se produce por ejemplo en el infarto agudo de miocardio). La zona de necrosis es sustituida por tejido fibroso, pero se conserva la estructura del tejido.
- Necrosis colicuativa o licuefactiva: en este caso se produce una degeneración rápida del tejido, que hace que la zona necrosada quede licuada (líquida y viscosa), perdiendo la estructura del tejido. Es típico del sistema nervioso central, pero en este caso también puede ser causada por procesos hipóxicos que generen un paro cerebral.
- Autolítica: las células propias del lugar son las que licúan. Por ejemplo en el caso de infartos del SNC.
- Heterolítica: células externas al tejido (neutrófilos) llegan al lugar para licuar. Se produce debido a bacterias produciendo pus.
- Necrosis grasa:
- Traumática: no es habitual, se produce por un traumatismo que rompe los adipocitos liberando los ácidos grasos. El ambiente ácido daña las membranas celulares.
- Enzimática: las lipasas licúan las membranas de los adipocitos, los ácidos grasos se combinan con Ca2+ tornándose blancos con aspecto de tiza.
- Necrosis gangrenosa o gangrena: esta no representa un tipo de necrosis, sino que es el resultado de la necrosis coagulativa sumada a una infección bacteriana que se superpone. Las bacterias son las saprofitas.
- Húmeda: en órganos internos.
- Seca: a causa de desecación progresiva de la piel.
- Necrosis caseosa: el término caseoso se deriva de la apariencia macroscópica blanca, en aspecto de queso. La estructura tisular está totalmente alterada. Se observa en enfermedades como tuberculosis o pseudoparatuberculosis.
- Necrosis fibrinoide: aquella que ocurre a nivel de vasos sanguíneos, en la cual hay depósitos de complejos antígeno-anticuerpo con la posterior acumulación de fibrina.
Véase también
[editar]Referencias
[editar]- ↑ Proskuryakov, Sergey Y.; Konoplyannikov, Anatoli G.; Gabai, Vladimir L. (1 de febrero de 2003). «Necrosis: a specific form of programmed cell death?». Experimental Cell Research 283 (1): 1-16. ISSN 0014-4827. OCLC 4653814666. PMID 12565815. doi:10.1016/S0014-4827(02)00027-7. Consultado el 6 de noviembre de 2015.
Enlaces externos
[editar] Wikimedia Commons alberga una categoría multimedia sobre Necrosis.
Wikimedia Commons alberga una categoría multimedia sobre Necrosis.
