Fibrilación auricular
| Fibrilación auricular | ||
|---|---|---|
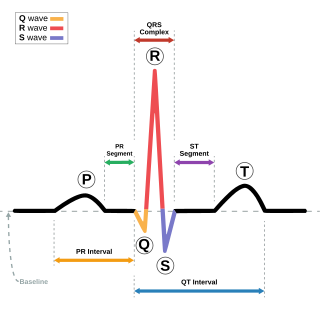 Las ondas P representan la despolarización de las aurículas y no aparecen en el ECG de la fibrilación auricular. | ||
| Especialidad | cardiología | |
| eMedicine | med/184 | |
La fibrilación auricular (FA) es la arritmia cardiaca más frecuente en la práctica clínica.[1] La FA es una enfermedad que se caracteriza por latidos auriculares incoordinados y desorganizados, produciendo un ritmo cardíaco rápido e irregular (es decir, latidos cardiacos irregulares).
Epidemiología de la fibrilación auricular
La FA es un problema creciente de salud pública debido al envejecimiento de la población. La prevalencia estimada de FA es del 0,4- 1% en la población general,[2]pero aumenta con la edad hasta el 8% en personas de 80 años o más.[2][3]De manera similar, si bien la incidencia de FA es de menos del 0,1% por año en personas de menos de 40 años, aumenta a más del 1,5% por año entre mujeres y al 2% entre los hombres de más de 80 años.[4] Se prevé que su incidencia se multiplique por 5 en el año 2010.[5] La FA se considera una de las epidemias cardiovasculares crecientes en el siglo XXI, en conjunto con la insuficiencia cardiaca congestiva, la diabetes tipo 2 y el síndrome metabólico.[6]
La FA es una de las principales causas de morbimortalidad, y aumenta el riesgo de muerte, insuficiencia cardiaca congestiva y fenómenos embólicos, incluido el accidente cerebrovascular.[5][7][8] Agrava la insuficiencia cardíaca y, por su parte, la insuficiencia cardiaca promueve la FA. Uno de cada 6 accidentes cerebrovasculares ocurren en un paciente con FA[9] Uno de cada 6 accidentes cerebrovasculares ocurren en un paciente con FA[10] y el aumento del riesgo de accidente cerebrovascular depende del número de factores de riesgo adicionales. Además, la calidad de vida se ve considerablemente deteriorada en los pacientes con FA, principalmente debido a su incapacidad para realizar las actividades diarias normales debido al riesgo de exacerbación de los síntomas.[11]
La FA es la arritmia más frecuente en la práctica clínica y representa una gran carga socioeconómica que es responsable de aproximadamente un tercio de las hospitalizaciones por alteraciones del ritmo cardiaco. Además, durante los últimos 20 años, las hospitalizaciones por FA han aumentado en un 66% debido al envejecimiento de la población, una prevalencia en aumento de las enfermedades cardiacas crónicas, el diagnóstico más frecuente por medio del uso de dispositivos de control ambulatorios y otros factores.[12]
La FA es un problema de salud pública extremadamente costoso (aproximadamente unos 3.000 € [unos 3.600 $] al año por paciente).[13]La carga económica total se aproxima a los 13,5 miles de millones de € (aproximadamente 15,7 miles de millones de $) en la Unión Europea. En un estudio europeo, el promedio de costes de la hospitalización de un paciente con FA se estimó en 1.363 €, 5.252 €, 2.322 €, 6.360 €, y 6.445 € en Grecia, Italia, Polonia, España y los Países Bajos, respectivamente. Se identificó a la atención durante la hospitalización y los procedimientos intervencionistas como las principales fuentes de costes, ya que representan más del 70% de los costes anuales totales en los cinco países.[14] El estudio US FRACTAL Registry halló que los pacientes con FA de reciente inicio tratados con tratamientos tradicionales supusieron unos 4.000-5.000 $ a los costes sanitarios directos anuales, un número que aumenta significativamente en pacientes con múltiples recurrencias de la FA.[15]
Clasificación de la FA
Las directrices del American College of Cardiology (ACC), American Heart Association (AHA) y European Society of Cardiology (ESC) sobre fibrilación auricular recomiendan el sistema de clasificación siguiente, que se basa en la simplicidad y la relevancia clínica. Estas categorías no son mutuamente excluyentes, y un paciente individual puede tener varios episodios de FA paroxística y FA persistente ocasional, o lo inverso.
| Categoría de FA | Características |
|---|---|
| Aislada | Sólo un episodio diagnosticado, sin evidencia de enfermedad cardiopulmonar de base |
| Recurrente | Cuando se experimenta un nuevo episodio de FA teniendo registrado un evento previo |
| Paroxística | Episodios recurrentes que se autolimitan |
| Persistente | Episodios de FA que no ceden con terapia farmacológica y ameritan cardioversión eléctrica, revirtiendo exitosamente con esta |
| Permanente | Episodio de FA que no cede con terapia farmacológica ni eléctrica |
Todos los pacientes de FA se clasifican inicialmente en la categoría FA detectada por primera vez. Estos pacientes pueden haber tenido (o no) otros episodios previos que no han sido detectados. Si un primer episodio detectado se termina por sí mismo en menos de 7 días y más tarde se inicia otro episodio, el caso se ha cambiado a la categoría de FA paroxística. Aunque los episodios en esta categoría duran hasta 7 días, en la mayoría de los pacientes con FA paroxística los episodios se terminan por sí mismos en menos de 24 horas. Si, en cambio, el episodio dura más de 7 días, no es probable que se termine por sí mismo[16] y se llama FA persistente. En este caso, el episodio podría terminarse con cardioversión. Si la cardioversión no es eficaz o no se intenta, y el episodio continúa durante largo tiempo (por ejemplo, un año o más), es una FA permanente.
Los episodios que duran menos de 30 segundos no se incluyen en este sistema. Tampoco se consideran los casos en los que la FA es secundaria a una enfermedad primaria que podría ser la causa de la FA. Con este sistema no siempre queda claro cómo debe denominarse un caso de FA. Por ejemplo, un caso puede ajustarse a la categoría de FA paroxística alguna vez, mientras que otras veces podría tener las características de la FA persistente. Puede decidirse la categoría más adecuada determinando cuál es más frecuente en el caso que se está evaluando.
Además de la clasificación previa, es importante clasificar el evento de acuerdo a la respuesta ventricular presenta, lo que tiene capital importancia desde el punto de vista de tratamiento e implicaciones hemodinámicas importantes.
| Tipo de FA | Frecuencia Ventricular |
|---|---|
| Fibrilación Auricular con Respuesta Ventricular Lenta (FARVL) | menos de 60 latidos por minuto |
| Fibrilación Auricular con Respuesta Ventricular Adecuada (FARVA) | 60 a 100 latidos por minuto |
| Fibrilación Auricular con Respuesta Ventricular Rápida (FARVR) | más de 100 latidos por minuto |
Las directrices de ACC/AHA/ESC describen unas categorías de FA adicionales basadas en otras características del paciente:
- Fibrilación auricular idiopática o recurrente benigna del adulto - ausencia de hallazgos clínicos o ecocardiográficos de otras enfermedades cardiovasculares (incluyendo la hipertensión) o enfermedad pulmonar relacionada, y edad inferior a 60.
- FA no valvular - ausencia de valvulopatía mitral reumática, a prótesis valvular cardiaca o valvulopatía mitral.
- FA secundaria - se produce en el marco de una enfermedad primaria que puede ser la causa de la FA, como infarto agudo de miocardio, cirugía cardiaca, pericarditis, miocarditis, hipertiroidismo, embolia pulmonar, neumonía u otra enfermedad pulmonar aguda.
Etiología
La FA puede deberse a varias causas cardiacas, pero puede ocurrir en corazones normales. Las asociaciones conocidas incluyen:
- la hipertensión,
- las enfermedades cardiacas primarias como la enfermedad coronaria, la estenosis mitral (debida a cardiopatía reumática o a prolapso mitral), la insuficiencia mitral, la miocardiopatía hipertrófica, la pericarditis, una cardiopatía congénita, la cirugía cardiaca previa;
- las enfermedades pulmonares (neumonía, cáncer de pulmón, embolia pulmonar, sarcoidosis);
- un consumo de alcohol excesivo (por ejemplo en el botellón, puede provocar el síndrome cardiaco de vacaciones o holiday heart syndrome; las mujeres que beben más de dos copas diarias tienen un 60% más de probabilidades de desarrollar una FA);[17]
- hipertiroidismo;
- envenenamiento por monóxido de carbono;
- marcapasos duales en presencia de una conducción auriculoventricular normal;[18]
- los antecedentes familiares de FA podrían aumentar el riesgo de FA. En un estudio en más de 2.200 pacientes con FA el 30% tenía familiares con FA. Se ha sugerido que varias mutaciones genéticas podrían estar implicadas.
Manifestaciones clínicas de la FA
La FA es una enfermedad que altera considerablemente la vida de los pacientes, principalmente debido a su incapacidad para realizar las actividades diarias normales debido a que se quejan de palpitaciones, dolor de pecho, disnea, fatiga o sensación de mareos. Sin embargo, el descubrimiento de la presencia de la FA puede surgir a través de la presentación de una entidad asociada, como las complicaciones embólicas o la exacerbación de la insuficiencia cardiaca.
Ha de tenerse en cuenta que cuando la sangre no se expulsa completamente fuera de las cámaras cardiacas, puede acumularse y formar un coágulo. Si un coágulo en las aurículas sale del corazón y obstruye una arteria cerebral, se produce un accidente cerebrovascular (también llamado ictus). Aproximadamente un 15% de los accidentes cerebrovasculares son el resultado de la FA.
La mayoría de casos de FA son secundarios a otros problemas médicos, por lo que la presencia de dolor torácico o angina, síntomas de hipertiroidismo como pérdida de peso y diarrea, y síntomas indicativos de una enfermedad pulmonar señalarían una causa subyacente. Unos antecedentes de accidente cerebrovascular o accidente isquémico transitorio (AIT), así como hipertensión, diabetes, insuficiencia cardiaca y fiebre reumática, podrían indicar si un paciente con FA tiene un mayor riesgo de complicaciones.
Los individuos pueden experimentar períodos de FA sintomática y asintomática. Con el tiempo, las palpitaciones pueden desaparecer, de manera que los pacientes en quienes la arritmia se ha hecho permanente, pueden quedar asintomáticos. Esto es particularmente frecuente entre los ancianos. Algunos pacientes experimentan síntomas solo durante la FA paroxística, o solo de forma intermitente, durante los episodios de FA sostenida.

Factores de riesgo para el desarrollo de FA
Aproximadamente del 30% al 45% de los casos de FA paroxística y de 20% al 25% de los casos de FA persistente ocurren en pacientes jóvenes sin enfermedad subyacente demostrable; son las llamadas "FA aisladas". Sin embargo, hay varios factores subyacentes que ponen a los pacientes en mayor riesgo de desarrollar FA, que incluyen la edad, obesidad, hipertensión, infarto de miocardio (IM), insuficiencia cardiaca congestiva (ICC) y valvulopatías.
Si bien la FA puede ocurrir en los ancianos sin ninguna enfermedad cardiaca subyacente, los cambios en la estructura y función cardiacas que acompañan al envejecimiento, tales como el aumento de la rigidez miocárdica, pueden estar asociados con la FA.
Según el Framingham Heart Study, los riesgos de por vida de desarrollar FA son de 1 a 4 para los hombres y mujeres de 40 años o más. Los riesgos de por vida continúan siendo mayores aun en ausencia de ICC previa o infarto de miocardio (1 de 6).[19]
El tratamiento de los pacientes con FA y sus entidades asociadas es un desafío importante. La encuesta AF AWARE (Atrial Fibrillation Awareness And Risk Education), presentada en junio de 2009, se llevó a cabo en 11 países (entre ellos España) con 810 cardiólogos y 825 pacientes con FA. Las conclusiones fueron las siguientes: la FA es una enfermedad compleja que los médicos consideran difícil de tratar; la identificación precoz y el tratamiento de la FA podrían contribuir a reducir los graves riesgos relacionados con la FA; los pacientes necesitan conocer mejor la FA, sus consecuencias y su tratamiento; la FA afecta negativamente a la calidad de vida de los pacientes; y la FA supone una carga socioeconómica.[20]
Tratamiento de la FA
Objetivos terapéuticos
Los objetivos principales del tratamiento de la fibrilación auricular son prevenir la inestabilidad hemodinámica transitoria temporal y prevenir el accidente cerebrovascular. En Urgencias, cuando el colapso hemodinámico es inminente debido a una taquicardia sin control, puede estar indicado hacer una cardioversión inmediata.
Los factores principales que determinan el tratamiento de la fibrilación auricular son la duración de la misma y la evidencia de inestabilidad hemodinámica. El mantenimiento del ritmo sinusal con frecuencia normal es el objetivo terapéutico final de los pacientes con FA. Los tratamientos actuales para la FA se centran en restaurar y mantener el ritmo sinusal normal y controlar la frecuencia cardiaca con el objetivo principal de tratar la arritmia en sí misma y evitar los accidentes cerebrovasculares.
Dado que la población de pacientes con FA no es homogénea y no se puede recomendar un único enfoque terapéutico,[21] hay dos enfoques generales. El primero es intentar restaurar y mantener el ritmo sinusal (“enfoque de control del ritmo"), mientras que el segundo es controlar la frecuencia de respuesta ventricular para evitar el deterioro de la función ventricular y minimizar los síntomas ("enfoque de control de la frecuencia").[21] La decisión del tratamiento inicial de la FA implica principalmente una estrategia de control de la frecuencia o del ritmo, pero la estrategia elegida inicialmente puede ser infructuosa y se debe adoptar la estrategia alternativa.
La cardioversión está indicada en la FA de nuevo inicio y de duración inferior a 48 horas y en la inestabilidad hemodinámica. Si no puede mantenerse el control de la frecuencia y el ritmo con medicación o cardioversión puede ser necesario practicar estudios electrofisiológicos con ablación de la vía implicada.
Se han realizado estudios de diseño aleatorio para comparar los resultados de las estrategias de control del ritmo frente al control de la frecuencia en pacientes con FA. El estudio AFFIRM (Atrial Fibrillation Follow-up Investigation of Rhythm Management / Investigación del tratamiento del ritmo durante el seguimiento de la fibrilación auricular) no halló diferencias en la tasa de mortalidad o accidente cerebrovascular entre los pacientes asignados a una estrategia o la otra. Sin embargo, hubo un riesgo más bajo de eventos adversos con estrategia de control de la frecuencia.[22]
Independientemente de si se intenta la estrategia de control de la frecuencia o la de control del ritmo, se debe dirigir la atención al tratamiento antitrombótico para la prevención de la tromboembolia.
Opciones terapéuticas
Los objetivos del tratamiento de la FA se pueden lograr con opciones terapéuticas farmacológicas y no farmacológicas:l
Opciones farmacológicas
El tratamiento farmacológico es la principal elección terapéutica de primera línea en el tratamiento de la FA. Las guías de consenso de la ACC, AHA y la ESC (American College of Cardiology/American Heart Association Task Force/European Society of Cardiology) han colaborado entre sí para generar recomendaciones para el tratamiento de la FA.
Fármacos antiarrítmicos
La base del mantenimiento del ritmo sinusal es el uso de antiarrítmicos. Estos fármacos suelen usarse en la cardioversión farmacológica o en la prevención de la recaída de la FA y alteran el flujo de iones en el tejido cardiaco, reduciendo su excitabilidad y preparando el terreno para una cardioversión espontánea y duradera. Los fármacos actúan prolongando el periodo refractario efectivo (PRE) mediante el bloqueo de los iones de sodio (fármacos de clase I) o de los iones de potasio (fármacos de clase II) o una mezcla de ambos. Estas medicaciones suelen usarse junto con cardioversión eléctrica.
Pero pese al uso difundido de los fármacos antiarrítmicos para la conversión y la supresión a largo plazo de la FA, su uso está limitado debido que temas relacionados con una eficacia intermedia, la tolerabilidad y el potencial de efectos proarrítmicos ventriculares graves y/o toxicidad en diversos órganos.[23] Se han observado efectos colaterales graves que llevan al aumento de la mortalidad en los estudios clínicos con fármacos antiarrítmicos y, por lo tanto, la seguridad se ha convertido en un tema clave al considerar el tratamiento con nuevos medicamentos antiarrítmicos.[24]
Los fármacos antiarrítmicos tienen características propias que dependen de las corrientes iónicas que bloquean. Habitualmente se agrupan en cuatro categorías amplias en la clasificación de Vaughan Williams modificada, en función del efecto electrofisiológico dominante.
- Tipo 1 A: disopiramida, procainamida, quinidina
- Tipo 1 B: lidocaína, mexiletina
- Tipo 1 C: flecainida, propafenona
- Tipo II: betabloqueantes (por ej., propanolol)
- Tipo III: amiodarona, dronedarona (aprobada en julio de 2009),[25] bretilio, dofetilida, ibutilida, sotalol
- Tipo IV: antagonistas de los canales de calcio no dihidropiridínicos (verapamilo y diltiazem)
Mantenimiento del ritmo sinusal
Los medicamentos de la clase I actúan bloqueando los canales de sodio en las células cardiacas. Los de la clase IA, como la disopiramida y la quinidina, resultan eficaces para restaurar y mantener el ritmo normal, aunque su uso se encuentra limitado por la propensión que muestran a causar otros problemas del ritmo. No parece que estos efectos secundarios sean dependientes de la dosis.
Los medicamentos de la clase IB, como la lidocaína y la fenitoína, no se emplean con demasiada frecuencia en la FA. Se reservan para los pacientes con cardiopatías subyacentes y trastornos del ritmo distintos de la FA.
Entre los medicamentos de la clase IC que se utilizan habitualmente para detener la FA figuran la propafenona y la flecainida. En los pacientes sin antecedentes de cardiopatía coronaria y con una función cardiaca normal, estos medicamentos son muy eficaces para devolverles el ritmo normal. La flecainida suele tomarse dos veces al día, mientras que la propafenona puede tomarse hasta tres veces al día. Sin embargo, sus efectos secundarios comprenden ritmos cardiacos inestables, una ralentización excesiva de la frecuencia cardiaca e insuficiencia cardiaca. En consecuencia, estos medicamentos, aunque eficaces, se reservan en general para los pacientes más jóvenes con FA y sin una cardiopatía estructural. Los pacientes que toman estos medicamentos deben ser controlados por su médico.
Los medicamentos de la clase III actúan bloqueando los canales de potasio en las células cardiacas. Algunos de ellos son la amiodarona y el sotalol. La amiodarona se considera uno de los antiarrítmicos más eficaces en estudios comparativos. Sin embargo, se han investigado alternativas más seguras porque, aunque en general la amiodarona es bien tolerada, tiene efectos secundarios que pueden afectar a diferentes partes del organismo: piel (coloración azulgrisácea, fotosensibilidad), tiroides (hiper o hipotiroidismo), ojos (depósitos corneales), pulmones (fibrosis), hígado (alteración de la función hepática). El sotalol también es un betabloqueante y ralentiza la frecuencia cardiaca, si bien en dosis más altas actúa estabilizando el ritmo cardiaco. Sus efectos secundarios principales tienen que ver con una frecuencia cardiaca lenta y una presión arterial baja que causan síntomas de letargo, mareo y desmayos.
Control de la frecuencia
El control de la frecuencia se consigue con fármacos que actúan aumentando el grado de bloqueo en el nódulo AV, con una disminución real del número de impulsos que son conducidos a los ventrículos. Esto puede hacerse con:[26]
- Beta bloqueantes (preferiblemente los betabloqueantes cardioselectivos como metoprolol, atenolol, bisoprolol)
- Antagonistas de los canales de calcio (es decir, diltiazem y verapamilo)
- Glucósidos cardiotónicos (es decir, digoxina) – uso limitado aparte del paciente anciano y sedentario
Además de estos fármacos, amiodarona tiene algunos efectos de bloqueo del nódulo AV, sobre todo cuando se administra por vía endovenosa, y puede usarse en caso de contraindicación o falta de eficacia (sobre todo por hipotensión) de otros fármacos.
Anticoagulación
La mayoría de los pacientes con FA tienen un aumento del riesgo de accidente cerebrovascular. La excepción son los pacientes con FA recurrente benigna del adulto, cuyo riesgo es muy bajo e independiente del tipo de FA.[27][28] Una revisión sistemática de los factores de riesgo de accidente cerebrovascular en pacientes con FA de causa no valvular concluyó que unos antecedentes de accidente cerebrovascular o AIT eran el factor de riesgo más potente para un futuro accidente cerebrovascular, seguido de la edad avanzada, la hipertensión y la diabetes.[29] La embolización es mucho más probable en pacientes menores de 65 años que en pacientes de más de 75.
Para compensar el mayor riesgo de accidente cerebrovascular puede ser necesario administrar anticoagulantes. Sin embargo, con warfarina, si el riesgo anual es inferior al 2% los riesgos asociados al tratamiento con warfarina superan el riesgo de accidente cerebrovascular por FA.[30][31]
La FA en el contexto de una estenosis mitral se asocia a un aumento de 17 veces del riesgo de accidente cerebrovascular.
Anticoagulación aguda
Si se precisa anticoagulación urgente (por ejemplo, para cardioversión) la heparina o fármacos similares consiguen su objetivo mucho más rápido que la warfarina, que tarda varios días en alcanzar concentraciones adecuadas. Después de un accidente cerebrovascular embólico reciente, la anticoagulación puede ser arriesgada, porque la zona cerebral dañada tiene una cierta tendencia a la hemorragia (transformación hemorrágica).[32]
Anticoagulación crónica
En pacientes con FA no valvular la anticoagulación con warfarina puede reducir el accidente cerebrovascular en un 60%, mientras que los antiplaquetarios pueden disminuirlo en un 20%.[33][34]
Cardioversión
La cardioversión se realiza para reiniciar y restaurar el ritmo sinusal en los pacientes con FA persistente y puede alcanzarse por medio de fármacos o descargas eléctricas:
- La cardioversión eléctrica implica la restauración del ritmo cardiaco normal mediante la aplicación de una descarga eléctrica de corriente continua.
- La cardioversión química se realiza con fármacos como amiodarona, dronedarona (disponible próximamente),[35] procainamida, ibutilida, propafenona o flecainida.
La necesidad de cardioversión puede ser inmediata cuando la arritmia es el factor principal responsable de insuficiencia cardiaca aguda, hipotensión o empeoramiento de la angina de pecho en un paciente con enfermedad coronaria. La cardioversión implica un riesgo de tromboembolia, a menos que se inicie la prevención con anticoagulantes antes del tratamiento. Sin embargo, no hay pruebas de que el riesgo de tromboembolia o accidente cerebrovascular sea diferente entre los métodos farmacológicos y eléctricos.
Tratamientos no farmacológicos
Cardioversión
En pacientes con FA donde no se consiga controlar la frecuencia cardiaca con fármacos y no sea posible restaurar el ritmo sinusal con cardioversión, se dispone de alternativas no farmacológicas.
La ablación es un método que se usa cada vez más para tratar casos de FA recurrente que no responden a los tratamientos convencionales. La ablación con catéter destruye las áreas de tejido que originan las señales eléctricas anormales. La ablación del nódulo auriculoventricular junto con el implante de un marcapasos permanente brinda un control sumamente eficaz de la frecuencia cardiaca y mejora los síntomas en algunos pacientes con FA. En general, los pacientes con más posibilidades de beneficiarse de esta estrategia son los que tienen frecuencia ventricular rápida durante la FA que no pueden ser controlados adecuadamente con control de la frecuencia o del ritmo.[36]
El futuro en el tratamiento de la fibrilación auricular
Si bien los marcapasos, desfibriladores, la ablación por radiofrecuencia y la cirugía han ocupado un lugar cada vez mayor en el tratamiento de la fibrilación auricular, el tratamiento farmacológico continúa siendo un tratamiento importante de primera línea. Sin embargo, estos fármacos están limitados por sus efectos colaterales graves y, como resultado, existe todavía la necesidad imperiosa de disponer de fármacos antiarrítmicos mejorados.[37]Sin embargo, el panorama terapéutico ha cambiado favorablemente con la reciente aprobación de dronedarona, un antiarrítmico que reduce las hospitalizaciones por causa cardiovascular en pacientes con fibrilación auricular (paroxística o intermitente) o flúter auricular. Su fabricante ha anunciado el lanzamiento de una estrategia de prevención y atenuación de riesgos llamada mPACT™ (Multaq® Partnership for Appropriate Care and Treatment) para conseguir un uso seguro del fármaco.
Referencias
- ↑ Fuster V, Rydén LE, Cannom DS, Crijns HJ, Curtis AB, Ellenbogen KA (2006). «ACC/AHA/ESC 2006 guidelines for the management of patients with atrial fibrillation». European Heart Journal 27 (16): 1979-2030.
- ↑ a b Go AS, Hylek EM, Phillips KA, et al. (2001). «Prevalence of diagnosed atrial fibrillation in adults: national implications for rhythm management and stroke prevention: the AnTicoagulation and Risk Factors in Atrial Fibrillation (ATRIA) Study.». JAMAl 285 (18): 2370-2375.
- ↑ Furberg CD, Psaty BM, Manolio TA, et al. (1994). «Prevalence of atrial fibrillation in elderly subjects (the Cardiovascular Health Study).». Am J Cardiol 74 (236): 41.
- ↑ Psaty BM, Manolio TA, Kuller LH, et al (1997). «Incidence of and risk factors for atrial fibrillation in older adults. Circulation». Circulation 96 (2455): 61.
- ↑ a b Miyasaka Y, Barnes ME, Bailey KR, Cha SS, Gersh BJ, Seward JB, Tsang TS. (2007). «Mortality trends in patients diagnosed with first atrial fibrillation: a 21-year community-based study.». J Am Coll Cardiol. 49 (9): 986-92. PMID 17336723.
- ↑ Wolf PA, Dawber TR, Thomas HE Jr, Kannel WB. (1978). «Epidemiologic assessment of chronic atrial fibrillation and risk of stroke: the Framingham study.». Neurology 28 (10): 973-77. PMID 570666.
- ↑ Stewart S, Hart CL, Hole DJ, et al. (2002). «A population-based study of the long-term risks associated with atrial fibrillation: 20-year follow-up of the Renfrew/Paisley study.». Am J Med 113: 359-64.
- ↑ Benjamin EJ, Wolf PA, D'Agostino RB, Silbershatz H, Kannel WB, Levy D. (1998). «Impact of atrial fibrillation on the risk of death: the Framingham Heart Study.». Circulation 98: 946-52.
- ↑ Wang TJ, Larson MG, Levy D, et al. (2003). «Temporal relations of atrial fibrillation and congestive heart failure and their joint influence on mortality: the Framingham Heart Study.». Circulation 107: 2920-5.
- ↑ Hart RG, Halperin JL. (1999). «Atrial fibrillation and thromboembolism: a decade of progress in stroke prevention.». Ann Intern Med 131: 688-95.
- ↑ Hamer ME, Blumenthal JA, McCarthy EA, et al. (1994). «Quality-of-life assessment in patients with paroxysmal atrial fibrillation or paroxysmal supraventricular tachycardia.». Am J Cardiol 74: 826-9.
- ↑ Friberg J, Buch P, Scharling H, et al. (2003). «Rising rates of hospital admissions for atrial fibrillation.». Epidemiology 14: 666-72.
- ↑ Le Heuzey JY, Paziaud O, Piot O, et al. (2004). «Cost of care distribution in atrial fibrillation patients: the COCAF study.». Am Heart J 147: 121-6.
- ↑ Ringborg et al. (2008). «Costs of atrial fibrillation in five European countries: results from the Euro Heart Survey on atrial fibrillation.». Europace 10: 403-411.
- ↑ Reynolds et al. (2006). «Influence of Age, Gender, and AF Recurrence on Quality of Life Outcomes in a Population of New-Onset AF Patients: the FRACTAL Registry.». Am Heart J. 152 (6): 1097-1103.
- ↑ Levy S. (2000). «Classification system of atrial fibrillation.». Curr Opin Cardiol. 15 (1): 54-7. PMID 10666661. doi:10.1097/00001573-200001000-00007.
- ↑ Conen D, Tedrow UB, Cook NR, Moorthy MV, Buring JE, Albert CM. (2008). «Alcohol consumption and risk of incident atrial fibrillation in women.». JAMA. 300 (21): 54-7. PMID 19050192. doi:10.1001/jama.2008.755.
- ↑ Sweeney MO, Bank AJ, Nsah E, Koullick M, Zeng QC, Hettrick D et al. (2007). «Minimizing ventricular pacing to reduce atrial fibrillation in sinus-node disease.». N. Engl. J. Med. 357 (10): 1000-8. PMID 17804844. doi:10.1056/NEJMoa071880.
- ↑ Lloyd-Jones DM, Wang TJ, Leip EP, Larson MG, Levy D, Vasan RS et al. (2004). «Lifetime Risk for Development of Atrial Fibrillation: The Framingham Heart Study.». Circulation 110: 1042-46.
- ↑ «Los cardiólogos hacen un llamamiento para fomentar la concienciación y la educación sobre la fibrilación auricular.». Sociedad Española de Cardiología. 10 de junio de 2009.
- ↑ a b Stanley Nattel. (2003). «Rhythm versus rate control for atrial fibrillation management: what recent randomized clinical trials allow us to affirm.». JAMC. 168 (5). PMID 19050192. doi:10.1001/jama.2008.755.
- ↑ Sherman DG, Kim SG, Boop BS, Corley SD, Dimarco JP, Hart RG et al. (2005). «Occurrence and characteristics of stroke events in the Atrial Fibrillation Follow-up Investigation of Sinus Rhythm Management (AFFIRM) study.». Arch Intern Med 165: 1185-91.
- ↑ Doggrell SA, Hancox JC. (2004). «Dronedarone: an amiodarone analogue.». Expert Opin Investig Drugs 13: 415-26.
- ↑ Waldo AL, Camm AJ, deRuyter H, Freidman PL, MacNeil DJ, Pitt B et al. (1996). «Effect of d-sotalol on mortality in patients with left ventricular dysfunction after recent and remote myocardial infarction.The SWORD Investigators. Survival With Oral d-Sotalol.». Lancet 348 (9019): 7-12.
- ↑ «FDA Approves Multaq to Treat Heart Rhythm Disorder». US Food and Drug Administration. 7 de febrero de 2009. Archivado desde el original el 2 de julio de 2009.
- ↑ «Atrial Fibrillation. National clinical guideline for management in primary and secondary care» (pdf). Royal College of Physicians.
- ↑ Kopecky SL, Gersh BJ, McGoon MD, Whisnant JP, Holmes DR Jr, Ilstrup DM, Frye RL. (1987). «The natural history of lone atrial fibrillation. A population-based study over three decades.». N Engl J Med. 317 (11): 669-74.
- ↑ Jahangir A, Lee V, Friedman PA, Trusty JM, Hodge DO, Kopecky SL et al. (2007). «Long-term progression and outcomes with aging in patients with lone atrial fibrillation: a 30-year follow-up study.». Circulation 115 (24): 3050-6. PMID 17548732. doi:10.1161/CIRCULATIONAHA.106.644484.
- ↑ Stroke Risk in Atrial Fibrillation Working Group. (2007). «Independent predictors of stroke in patients with atrial fibrillation: a systematic review.». Neurology 69 (6): 546-54. PMID 17679673.
- ↑ van Walraven C, Hart RG, Singer DE, Laupacis A, Connolly S, Petersen P. (2002). «Oral anticoagulants vs aspirin in nonvalvular atrial fibrillation: an individual patient meta-analysis.». JAMA 288 (19): 2441-48. PMID 12435257. doi:10.1001/jama.288.19.2441.
- ↑ Gage BF, Cardinalli AB, Owens D. (1998). «Cost-effectiveness of preference-based antithrombotic therapy for patients with nonvalvular atrial fibrillation.». Stroke. 29 (6): 1083-91. PMID 9626276.
- ↑ Paciaroni M, Agnelli G, Micheli S, Caso V. (2007). «Efficacy and safety of anticoagulant treatment in acute cardioembolic stroke: a meta-analysis of randomized controlled trials.». Stroke. 38 (2): 423-30. PMID 17204681. doi:10.1161/01.STR.0000254600.92975.1f.
- ↑ Hart RG, Pearce LA, Aguilar MI. (2007). «Meta-analysis: antithrombotic therapy to prevent stroke in patients who have nonvalvular atrial fibrillation.». Ann Intern Med. 146 (12): 857-67. PMID 17577005.
- ↑ Aguilar M, Hart R, Pearce L. (2007). «Oral anticoagulants versus antiplatelet therapy for preventing stroke in patients with non-valvular atrial fibrillation and no history of stroke or transient ischemic attacks.». Cochrane Database Syst Rev. 3 (CD006186). PMID 17636831. doi:10.1002/14651858.CD006186.pub2.
- ↑ Singh BN, Connolly SJ, Crijns HJ, Roy D, Kowey PR, Capucci A et al. (2007). «Dronedarone for maintenance of sinus rhythm in atrial fibrillation or flutter.». Engl. J. Med. 346 (10): 987-99. PMID 17804843. doi:10.1056/NEJMoa054686.
- ↑ Wood MA, Brown-Mahoney C, Kay GN, Ellenbogen KA. (2000). «Clinical outcomes after ablation and pacing therapy for atrial fibrillation: a meta-analysis.». Circulation. 101: 1138-44.
- ↑ Morrow JP, Cannon CP, Reiffel JA. (2007). «New antiarrhythmic drugs for establishing sinus rhythm in atrial fibrillation: What are our therapies likely to be by 2010 and beyond?.». Am Heart J. 54 (5): 824-9.
