Diferencia entre revisiones de «Dengue»
Sin resumen de edición |
m Revertidos los cambios de 189.132.228.110 (disc.) a la última edición de Dorieo |
||
| Línea 244: | Línea 244: | ||
[[zh:骨痛熱症]] |
[[zh:骨痛熱症]] |
||
[[zh-min-nan:Thian-káu-jia̍t]] |
[[zh-min-nan:Thian-káu-jia̍t]] |
||
www.metroflog.com/MAGO_dark92 |
|||
Revisión del 23:15 13 oct 2009
| Virus del dengue | ||
|---|---|---|
 Micrografía del virus del dengue | ||
| Taxonomía | ||
| Familia: | Flaviviridae | |
| Género: | Flavivirus | |
| Clasificación de Baltimore | ||
| Grupo: | IV (Virus ARN monocatenario positivo) | |
| especies | ||
| ||
Para otros usos del término Dengue véase Dengue (Desambiguación)
El dengue y el dengue hemorrágico (DH) son enfermedades febriles agudas, transmisibles en los trópicos, en África, norte de Australia y en Sudamérica, aunque en estos últimos tiempos se está dando en Europa y en Norteamérica.
El dengue es causado por cuatro virus (DEN-1, DEN-2, DEN-3 ó DEN-4) estrechamente relacionados con los serotipos del género Flavivirus, de la familia Flaviviridae.[1]
Otros nombres
El dengue es conocido como
- «enfermedad rompe-huesos»
- «fiebre quebrantahuesos»
- «fiebre rompe-huesos»
- «la quebradora» (en Nicaragua y otros países centroamericanos).
Posee una extensión geográfica similar a la de la malaria, pero a diferencia de ésta, el dengue se encuentra a menudo en zonas urbanas de los países tropicales. Cada serotipo es bastante diferente, por lo que no existe protección y las epidemias causadas por múltiples serotipos pueden ocurrir. El dengue se transmite a los humanos por el mosquito Aedes aegypti, el cual es el principal vector de la enfermedad en el hemisferio occidental, aunque también es transmitido por el Aedes albopictus. No es posible el contagio directo de una persona a otra.[2]
Síntomas
Se caracteriza por fiebre y dolor intenso en las articulaciones y músculos, inflamación de los ganglios linfáticos y erupción ocasional de la piel.
Esta enfermedad infecciosa se manifiesta por
- un inicio repentino de fiebre —que puede durar de 3 a 5 días, aunque rara vez persiste por más de una semana—,
- dolores de cabeza (cefalea),
- dolores musculares (mialgia),
- dolores en las articulaciones (artralgia), por eso se le ha llamado «fiebre rompehuesos» y
erupciones en la piel, de color rojo brillante, llamada petequia, que suele aparecer en las extremidades inferiores y el tórax de los pacientes, desde donde se extiende para abarcar la mayor parte del cuerpo.
- gastritis con una combinación de dolor abdominal.
- estreñimiento
- complicaciones renales
- complicaciones hepáticas
- edema de bazo,
- náuseas
- náuseas con sensación de sabor amargo
- percepción distorsionada del sabor de los alimentos,
- vómitos
- diarrea
- sangrado de nariz.
- sangrado de encías.
Algunos casos desarrollan síntomas mucho más leves que pueden, cuando no se presente la erupción, ser diagnosticados como gripe u otras infecciones virales. Así, los turistas de las zonas tropicales pueden transmitir el dengue en sus países de origen, al no haber sido correctamente diagnosticados en el apogeo de su enfermedad. Los pacientes con dengue pueden transmitir la infección sólo a través de mosquitos o productos derivados de la sangre y sólo mientras se encuentren todavía febriles.
Diagnóstico
Existen dos tipos de dengue, el clásico y el hemorrágico. Después de un periodo de incubación de 2 a 8 días, en el que puede parecer un cuadro de gripe sin fiebre, la forma clásica se expresa con los síntomas anteriormente mencionados. En lactantes y escolares estos síntomas son benignos y pueden pasar inadvertidos. La fiebre dura de 3 a 5 días. Clínicamente, la recuperación suele acompañarse de fatiga, linfadenopatía y leucopenia con linfocitosis relativa. El recuento de plaquetas bajará hasta que la temperatura del paciente sea normal. En algunos casos, se observan trombocitopenia (menos de 100.000 plaquetas por mm3) e incremento de las aminotransferasas.
Los casos de dengue hemorrágico muestran mayor fiebre acompañada de fenómenos hemorrágicos, trombocitopenia y hemoconcentración. En una pequeña proporción de casos se experimenta el SSD (síndrome de shock por dengue) el cual, sin atención médica, puede causar la muerte en cuestion de 4 a 8 horas. La definición de la OMS de la fiebre hemorrágica de dengue ha estado en uso desde 1975. Los cuatro criterios necesarios para diagnosticar la enfermedad son:[3]
- Fiebre
- Tendencia hemorrágica (prueba de torniquete positiva, hematomas espontáneos, sangrado de las mucosas, encías, el lugar de la inyección, etc; vómitos con sangre o diarrea sanguinolenta) y trombocitopenia (menos de 100.000 plaquetas por mm3 o realizando la estimación con menos de 3 plaquetas por campo de alta resolución en la observación microscópica).
- Prueba de fugas de plasma (hematocrito más de un 20% superior a lo previsto o caída de hematocrito del 20% o más del valor inicial, después de la infusión de líquidos por vía intravenosa, como consecuencia de derrame pleural, ascitis e hipoproteinemia).
- Síndrome de shock por dengue (SSD), que se define como el dengue hemorrágico, más:
- Débil pulso acelerado,
- Reducción de la presión del pulso (menos de 20 mm de Hg) o,
- Frío, piel húmeda y agitación.
Como estudios complementarios, la serología y la reacción en cadena de la polimerasa RCP suelen ser usados para confirmar el diagnóstico del dengue.
Tratamiento
No hay un medicamento específico para tratar la infección del dengue. La base del tratamiento para esta enfermedad es la terapia de apoyo. El aumento de la ingesta de líquidos orales se recomienda para prevenir la deshidratación. Para aliviar el dolor y la fiebre es muy importante evitar la aspirina y los fármacos antiinflamatorios no esteroides, ya que estos medicamentos pueden agravar la hemorragia asociada con algunas de estas infecciones, por sus efectos anticoagulantes,[4] en su lugar los pacientes deben tomar paracetamol (acetaminofén), aunque éste es sólo un paliativo. Existen evidencias de que los pacientes con síntomas febriles que presuman el dengue no deben ser expuestos a cambios de temperatura por contacto (agua u otros), porque se determinó que el efecto exacerba los signos de la enfermedad, poniendo en duda la aplicación de medios físicos en estos casos. La suplementación con líquidos intravenosos puede llegar a ser necesaria para prevenir la deshidratación y la importante concentración de la sangre si el paciente es incapaz de mantener la ingesta oral. Una transfusión de plaquetas está indicada en casos raros, si el nivel de plaquetas disminuye significativamente (por debajo de 20.000) o si hay hemorragia significativa. La presencia de melena puede indicar hemorragia digestiva interna, que requiere de plaquetas y/o de la transfusión de glóbulos rojos. Nuevas pruebas sugieren que el ácido micofenólico y la ribavirina inhiben la replicación del virus.[5]
En paises como Venezuela cuando alguien presenta esta enfermedad se le prepara un caldo de pata de gallina esto de forma inexplicable ayuda a curar la enfermedad.
Epidemiología
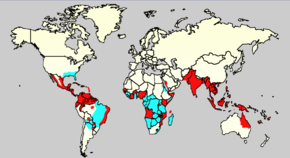
Las primeras epidemias se produjeron casi simultáneamente en Asia, África y América del Norte en 1780. La enfermedad fue identificada y nombrada como tal en 1779. Una pandemia mundial comenzó en el sudeste de Asia en los años 1950 y 1975 por dengue hemorrágico —que se ha convertido en una de las principales causas de muerte entre los niños de diversos países de esa región—. El dengue como epidemia se ha vuelto más común desde la década de 1980. A principios de los años 2000, el dengue se ha vuelto la segunda enfermedad más común de las transmitidas por mosquitos y que afectan a los seres humanos —después de la malaria—. Existen alrededor de 40 millones de casos de dengue y varios cientos de miles de casos de dengue hemorrágico cada año. Hubo un grave brote en Río de Janeiro, en febrero de 2002, que afectó a alrededor de un millón de personas y mató a 16.
Importantes brotes de dengue tienden a ocurrir cada 5 ó 6 años. La ciclicidad en el número de casos de dengue, se piensa que, es el resultado de los ciclos estacionales que interactúan con una corta duración de la inmunidad cruzada para las cuatro cepas en las personas que han tenido el dengue. Cuando la inmunidad cruzada desaparece, entonces la población es más susceptible a la transmisión, sobre todo cuando la próxima temporada de transmisión se produce. Así, en el mayor plazo posible de tiempo, se tienden a mantener un gran número de personas susceptibles entre la misma población a pesar de los anteriores brotes, puesto que hay cuatro diferentes cepas del virus del dengue y porque nuevos individuos son susceptibles de entrar en la población, ya sea a través de la inmigración ó el parto.

Hay pruebas importantes, originalmente sugeridas por S.B. Halstead en la década de 1970, en las que el dengue hemorrágico es más probable que ocurra en pacientes que presentan infecciones secundarias por serotipos diferentes a la infección primaria. Un modelo para explicar este proceso —que se conoce como anticuerpo dependiente de la mejora (ADM)— permite el aumento de la captación y reproducción virión durante una infección secundaria con una cepa diferente. A través de un fenómeno inmunológico, conocido como el pecado original antigénico, el sistema inmunológico no es capaz de responder adecuadamente a la fuerte infección, y la infección secundaria se convierte en mucho más grave.[6] Este proceso también se conoce como superinfección.[7]
En Singapur, cada año hay entre 4000 y 5000 casos notificados de dengue o fiebre hemorrágica de dengue. Se cree que los casos notificados son una representación insuficiente de todos los casos de dengue que ya existen, puesto que se ignoran los casos subclínicos y los casos en que el paciente no se presenta para recibir tratamiento médico. Con un tratamiento médico adecuado, la tasa de mortalidad por dengue, por consiguiente, puede reducirse a menos de 1 en 1000.
En Perú también se encuentra presente el dengue, en las zonas de Piura, Talara y Jaén, y en Amazonas en Bagua y Utcubamba.
Epidemia de dengue de 2008
El 20 de marzo de 2008, el secretario de salud del estado de Río de Janeiro, Sérgio Côrtes, anunció que 23.555 casos de dengue, incluyendo 30 muertes, se han registrado en el estado en menos de tres meses. Côrtes dijo, «Estoy tratando esto como una epidemia debido a que el número de casos es muy elevado». El ministro federal de salud del estado, José Gomes Temporão, también anunció que estaba formando una brigada para responder a la situación. Cesar Maia, alcalde de la ciudad de Río de Janeiro, negó que exista un grave motivo de preocupación, diciendo que la incidencia de casos fue, de hecho, la disminución de su punto máximo a principios de febrero.[8] El 3 de abril de 2008, el número de casos notificados aumentó a 55.000[9]
Epidemia de dengue de 2009
Santa Cruz de la Sierra (Bolivia), vive una epidemia de dengue desde principios de 2009, con casos esporádicos en el resto del país. Esta epidemia ha afectado a la fecha (31 de enero de 2009) a más de 50.000 personas y producido la muerte a 5, por casos de dengue hemorrágico. Hasta el 19 de febrero de 2009 se han reportado 15.816 casos de dengue en Bolivia, distribuidos en las ciudades de Santa Cruz, Trinidad, Riberalta, Tarija y Guayaramerín; con 64 casos de dengue hemorrágico y 6 personas fallecidas (incluido un niño proveniente de la zona de Los Yungas, en La Paz).
En Salvador Mazza, Salta, Argentina, localidad fronteriza que limita con Bolivia, en febrero de 2009 se presentaron numerosos casos de dengue, detectados en niños y adultos. A esta fecha (abril de 2009) se conoce un caso de muerte de un menor por el dengue hemorrágico.
En Charata, Chaco, Argentina, desde febrero de 2009, al igual que casi todo la provincia, comienza una epidemia que al 31 de marzo tiene 2 muertes, y una cantidad aproximada de 2500 casos oficialmente declarados en la región. Alarmantemente los números siguieron creciendo. Al 10 de abril de 2009 la cantidad de infectados ascendía a 14.500.
Un trabajo en 2009 del ingeniero agrónomo Alberto Lapolla[10] vincula la epidemia de dengue con la sojización. En su estudio se señala la equivalencia del mapa de la invasión de mosquitos portadores del mal del dengue con el de Bolivia, Paraguay, Argentina, Brasil y Uruguay, donde el poroto de soja transgénico de Monsanto se fumiga con el herbicida glifosato, y con 2-4-D, Atrazina, Endosulfán, Paraquat, Diquat y Clorpirifós. Todos estos venenos matan peces y anfibios, sapos, ranas, etc., los predadores naturales de los mosquitos, de los que se alimentan tanto en su estado larval como de adultos. Esto se comprueba en la casi desaparición de la población de anfibios en la pradera pampeana y en sus cursos de agua principales, ríos, arroyos, lagunas, así como el elevado número de peces que aparecen muertos o con deformaciones físicas y afectados en su capacidad reproductiva. A esto debe sumarse la deforestación en las áreas boscosas y de monte del Noreste y el Noroeste argentino, que destruyó su equilibrio ambiental, liquidando el refugio y hábitat natural de otros predadores de los mosquitos, lo cual permite el aumento descontrolado de su población.
Diagnóstico diferencial
El diagnóstico diferencial incluye todas las enfermedades epidemiológicamente importantes incluidas bajo los rubros de fiebres víricas transmitidas por artrópodos, sarampión, rubéola y otras enfermedades febriles sistémicas. Como técnicas auxiliares en el diagnóstico pueden utilizarse las pruebas de inhibición de la hemaglutinación, fijación del complemento, ELISA, captación de anticuerpos IgG e IgM, así como las de neutralización. El virus se aísla de la sangre por inoculación de mosquitos o por técnicas de cultivo celular de mosquitos o vertebrados y después se identifican con anticuerpos monoclonales con especificidad de tipo.
Medidas preventivas
Típicamente, las medidas preventivas deben abarcar estas áreas:
- Realización de encuestas epidemiológicas y de control larvario. Encuestas en la localidad para precisar la densidad de la población de mosquitos vectores, identificar sus criaderos (respecto a Aedes aegypti por lo común comprende recipientes naturales o artificiales en los que se deposita por largo tiempo en agua limpia, cerca o dentro de las viviendas, por ejemplo, neumáticos viejos y otros objetos). Los neumáticos en deshuso con agua, los tanques, floreros de cementerio, macetas, son algunos de los hábitats más comunes de los mosquitos del dengue.
- Promoción de conductas preventivas por parte de la población .
-Educación sobre el dengue y su prevención. Riesgo, susceptibilidad y severidad del dengue, incluido el hemorrágico. Descripción del vector, horarios de actividad, radio de acción, etc. Descripción de las medidas preventivas.
- Eliminación de criaderos de larvas. Limpiar patios y techos de cualquier potencial criadero de larvas. Para los tanques se recomienda agregar pequeñas cantidades de cloro sobre el nivel del agua. Para los neumáticos simplemente vacíelos. Puede colocarle arena para evitar la acumulación de líquido. Otra solución es poner peces guppy (Poecilia reticulata) en el agua, que se comerán las larvas.
-Utilización de barreras físicas (vb gr mosquiteros en ventanas, telas al dormir)
-Utilización de repelentes de insectos. Especificar cuáles y cómo deben usarse.
- Eliminación de criaderos de larvas por el mismo sector público. Debido a la falta de éxito en la adopción de estas conductas, usualmente el sector público termina realizándolas.
- Comunicación de riesgos a través de medios masivos. Es imprescindible aumentar el riesgo percibido, la susceptibilidad percibida y el valor percibido de las medidas precautorias por parte de la población para que esta las adopte.
Controles
- Notificación a la autoridad local de salud. Notificación obligatoria de las epidemias, pero no de los casos individuales, clase 4.
- Aislamiento. Precauciones pertinentes para la sangre. Evitar el acceso de los mosquitos de actividad diurna a los pacientes hasta que ceda la fiebre colocando una tela metálica o un mosquitero en las ventanas y puertas de la alcoba del enfermo, un pabellón de gasa alrededor de la cama del enfermo o rociando los alojamientos con algún insecticida que sea activo contra las formas adultas o que tenga acción residual, o colocando un mosquitero alrededor de la cama, de preferencia impregnando con insecticida.
- Desinfección concurrente. Ninguna.
- Cuarentena. Ninguna.
- Inmunización de contactos. Ninguna. Si el dengue surge cerca de posibles focos selváticos de fiebre amarilla, habrá que inmunizar a la población contra ésta última, porque el vector urbano de las dos enfermedades es el mismo.
- Investigación de los contactos y de la fuente de infección
Identificación del sitio de residencia del paciente durante la quincena anterior al comienzo de la enfermedad, y búsqueda de casos no notificados o no diagnosticados.
Medidas en caso de epidemia
Búsqueda y destrucción de especies de mosquitos en las viviendas y eliminación de los criaderos, aplicación de larvicida en todos los posibles sitios de proliferación de St. aegypti.
Utilizar repelente de insectos (para que no ocurra el contagio). Además existen varios elementos de destrucción de larvas que producen el dengue como insecticidas o pesticidas.
Repercusiones en caso de desastre
Las epidemias pueden ser extensas, en especial como consecuencia de huracanes, tormentas tropicales o inundaciones.
Cuando estalla un brote epidémico de dengue en una colectividad o un municipio, es necesario recurrir a medidas de lucha antivectorial, en particular con el empleo de insecticidas por nebulización o por rociado de volúmenes mínimos del producto. De este modo se reduce el número de mosquitos adultos del dengue frenando la propagación de la epidemia. Durante la aspersión, los miembros de la comunidad deben cooperar dejando abierta las puertas y ventanas a fin de que el insecticida entre en las casas y maten a los mosquitos que se posan en su interior.
Imprescindible la eliminación de basura y chatarra y otras acumulaciones de agua estancada.
Medidas internacionales
Cumplimiento de los acuerdos internacionales destinados a evitar la propagación de Aedes aegypti por barcos, aviones o medios de transporte terrestre desde las zonas donde existe infestaciones
Modos de transmisión
Se transmite mediante la picadura del mosquito hembra Aedes aegypti o transfusión de sangre infectada. También es un vector el Aedes Albopictus, de actividad plena durante el día.
Características del mosquito
El Aedes aegypti es una especie diurna, con mayor actividad a media mañana y poco antes de oscurecer. Vive y deposita sus huevos en los alrededores e interior de las casas, en recipientes utilizados para el almacenamiento de agua para las necesidades domésticas y en jarrones, tarros, neumáticos viejos y otros objetos que hagan las veces de envase de agua. Su capacidad de vuelo es de aproximadamente 100 m ; aunque la hembra si no encuentra un lugar adecuado de oviposición alcanza un vuelo de hasta 3 km, por lo que el mosquito que pica es el mismo que uno ha «criado». Transmite el virus del dengue y de la fiebre amarilla. En Chile sólo existe la especie en Isla de Pascua.
¿Quiénes pueden enfermar de dengue?
Toda persona que es picada por un mosquito infectado puede desarrollar la enfermedad, que posiblemente es peor en los niños que en los adultos. La infección genera inmunidad de larga duración contra el serotipo específico del virus. No protege contra otros serotipos y posteriormente puede exacerbar el dengue hemorrágico.
Etimología
Su origen no está claro, una teoría dice que deriva de la frase Swahili : "Ka-dinga pepo", describiendo esa enfermedad como causada por un espíritu.[11] Aunque quizás la palabra Swahili "dinga" posiblemente provenga del castellano "dengue" para fastidioso o cuidadoso, describiendo el sufrimiento de un paciente con el típico dolor de huesos del dengue.[12][13]
Historia
El primer registro potencial de un caso de dengue viene de una enciclopedia médica china de la Dinastía Jin de 265 a 420. Esa referencia asocia “agua venenosa” con el vuelo de insectos.[13] El primer reporte de caso definitivo data de 1789 y es atribuído a Benjamin Rush, quien acuña el término "fiebre rompehuesos" por los síntomas de mialgias y artralgias.[14] La etiología viral y su transmisión por mosquitos fue descifrada solo en el s. XX. Y los movimientos poblacionales durante la segunda guerra mundial expandieron la enfermedad globalmente, a nivel de pandemia[15]
Uso como arma biológica
El dengue formó parte de una docena de agentes que EE.UU. estudió como potenciales armas biológicas antes de suspender su programa de armas biológicas.[16]
Referencias
- ↑ «Chapter 4, Prevention of Specific Infectious Diseases». CDC Traveler's Health: Yellow Book. Consultado el 20 de mayo de 2007.
- ↑ SEARO.WHO.int (cartilla de información acerca de la fiebre del dengue, de la OMS, 9 de octubre de 2006. Consultado el 30 de noviembre de 2007.
- ↑ Dengue haemorrhagic fever: diagnosis, treatment, prevention and control. 2nd edition. OMC.
- ↑ Dengue y fiebre DH: Información para la Salud General. Centro de control de enfermedades, EE.UU. 22 de octubre, 2007.
- ↑ Takhampunya R, Ubol S, Houng HS, Cameron CE, Padmanabhan R (2006). «Inhibition of dengue virus replication by mycophenolic acid and ribavirin». J. Gen. Virol. 87 (Pt 7): 1947-52. PMID 16760396. doi:10.1099/vir.0.81655-0.
- ↑ Rothman AL (2004). «Dengue: defining protective versus pathologic immunity». J. Clin. Invest. 113 (7): 946-51. PMID 15057297. doi:10.1172/JCI200421512.
- ↑ Nowak y mayo de 1994; Levin y Pimentel 1981
- ↑ Fernanda Pontes (20 de marzo de 2008), «Secretário estadual de Saúde Sérgio Côrtes admite que estado vive epidemia de dengue», O Globo Online (en portuguese)..
- ↑ CNN (3 de abril de 2008), «Thousands hit by Brazil outbreak of dengue», CNN (en inglés)..
- ↑ Página/12 :: El país :: Verano del ’96
- ↑ «Dengue fever: essential data». 1999. Consultado el 5 de octubre de 2008.
- ↑ Harper D (2001). «Etymology: dengue». Online Etymology Dictionary. Consultado el 5 de octubre de 2008.
- ↑ a b «etymologia: dengue» (PDF). Emerging Infectious Diseases 12 (6): 893. 2006.
- ↑ Gubler DJ (julio de 1998). «Dengue and dengue hemorrhagic fever». Clinical microbiology reviews 11 (3): 480-96. PMC 88892. PMID 9665979.
- ↑ Dengue Fever Fact Sheet. CDC.
- ↑ "Chemical and Biological Weapons: Possession and Programs Past and Present", James Martin Center for Nonproliferation Studies, Middlebury College, 9 de abril 2002, visto 14 de noviembre 2008.
