Dengue
| Dengue | ||
|---|---|---|
|
Típica erupción cutánea de la infección por el virus del dengue. | ||
| Especialidad | infectología | |
| eMedicine | med/528 | |
| Sinónimos | ||
| ||
El dengue es una enfermedad infecciosa causada por el virus del dengue, del género flavivirus que es transmitida por mosquitos, principalmente por el Aedes aegypti. La infección causa síntomas gripales, y en ocasiones evoluciona hasta convertirse en un cuadro potencialmente mortal, llamado dengue grave o dengue hemorrágico.[1] Es una infección muy extendida que se presenta en todas las regiones de clima tropical del planeta. En los últimos años la transmisión ha aumentado de manera predominante en zonas urbanas y se ha convertido en un importante problema de salud pública. En la actualidad, más de la mitad de la población mundial está en riesgo de contraer la enfermedad. La prevención y el control del dengue dependen exclusivamente de las medidas eficaces de lucha contra el vector transmisor, el mosquito.[2]
El número de casos de dengue ha aumentado dramáticamente desde la década de 1960, con entre 50 y 528 millones de personas infectadas anualmente [3] [4] Las primeras descripciones datan de 1779 y su causa viral y la transmisión fueron entendidas a principios del siglo XX. El dengue se ha convertido en un problema mundial desde la Segunda Guerra Mundial y es endémica en más de 110 países. Aparte de la eliminación de los mosquitos, se está trabajando en una vacuna contra el dengue, así como la medicación dirigida directamente al virus.
Historia


La primera referencia de un caso de Dengue, aparece en una enciclopedia médica china publicada en la dinastía Jin (265-420), formalmente editada durante la Dinastía Tang en el año 610, y publicada nuevamente durante la Dinastía Song del norte, en el año 992, que describe una especie de “agua envenenada” asociada a insectos voladores, que tras su picadura provocaban unas fiebres muy elevadas.[5][6][7] El Dengue, se extendió fuera de África entre los siglos XV y XIX, debido al desarrollo de la marina mercante y la creciente migración de personas, especialmente en los siglos XVIII y XIX, lo que ocasionó que las ciudades portuarias crecieran y se urbanizaran, creando condiciones ideales para el hábitat del mosquito vector, Aedes aegypti. Durante los viajes marítimos, el mosquito se mantenía vivo en los depósitos de agua de las bodegas. De esta forma, tanto el mosquito como el virus se expandieron a nuevas áreas geográficas causando epidemias separadas por los intervalos dados por los viajes marítimos (10 a 40 años).[8][7] Existen varias descripciones de epidemias durante el siglo XVII, pero el reporte más antiguo de una posible epidemia de dengue data entre los años 1779 y 1780, cuando una epidemia asoló Asia, África y América del norte.[7][9]El primer reporte de caso definitivo data de 1779 y es atribuido a Benjamin Rush, quien acuña el término «fiebre rompehuesos» por los síntomas de mialgias y artralgias.[6] En 1906, la transmisión por el mosquito Aedes fue confirmada, y en 1907 el dengue era la segunda enfermedad (después de la fiebre amarilla) que se conocía, que era producida por un virus.[9] Más investigaciones científicas de la época, realizadas por John Burton Cleland y Joseph Franklin Siler completaron el conocimiento básico sobre la transmisión de la enfermedad infecciosa.[9] La marcada expansión del Dengue durante y posteriormente a la segunda guerra mundial ha sido atribuido a la disrupción ecológica. Esto mismo, ha permitido que diferentes serotipos del virus se hayan extendido a nuevas áreas geográficas, y se haya convertido en una enfermedad emergente y preocupante en nuestro tiempo, por las nuevas formas mortales de fiebre hemorrágica. Estas formas severas de la enfermedad fueron por primera vez reportadas en Filipinas en 1953; en los 70, se había convertido en la mayor causa de mortalidad infantil en el Pacífico y parte de América.[7] La fiebre hemorrágica y el choque por dengue fueron por primera vez referidas en América central y Sudamérica en 1981, en personas que habían contraído el serotipo DENV-2, y que ya habían tenido contacto previo con el serotipo DENV-1.[10] A principios de los años 2000, el dengue se ha vuelto la segunda enfermedad más común de las transmitidas por mosquitos, y que afectan a los seres humanos ―después de la malaria―. Actualmente existen alrededor de 40 millones de casos de dengue y varios cientos de miles de casos de dengue hemorrágico cada año. Hubo un brote grave en Río de Janeiro en febrero de 2002 que afectó a alrededor de un millón de personas.[7]
Etimología
El origen del término «dengue» no está del todo claro. Según una hipótesis viene de la frase en idioma suajili ka-dinga pepo, describiendo esa enfermedad como provocada por un fantasma.[11] Aunque quizás la palabra suajili dinga posiblemente provenga del castellano «dengue» para fastidioso o cuidadoso, describiendo el sufrimiento de un paciente con el típico dolor de huesos del dengue.[12][5]
Epidemiología
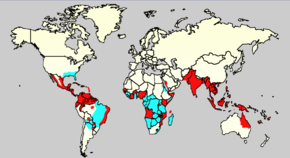

La Organización Mundial de la Salud (OMS) estima que el número de afectados por dengue se encuentra entre los 50 millones y los 100 millones de personas cada año, con un total de medio millón que necesitan atención hospitalaria por presentar una forma severa de la enfermedad, con una mortalidad del 2,5 %. Es una enfermedad de aviso epidemiológico. [13][3]
El dengue es conocido como «fiebre rompe-huesos», «fiebre quebrantahuesos» y «la quebradora» en países centroamericanos. Importantes brotes de dengue tienden a ocurrir cada cinco o seis años. La ciclicidad en el número de casos de dengue, se piensa que es el resultado de los ciclos estacionales que interactúan con una corta duración de la inmunidad cruzada para las cuatro cepas en las personas que han tenido el dengue. Cuando la inmunidad cruzada desaparece, entonces la población es más susceptible a la transmisión, sobre todo cuando la próxima temporada de transmisión se produce. Así, en el mayor plazo posible de tiempo, se tienden a mantener un gran número de personas susceptibles entre la misma población a pesar de los anteriores brotes, puesto que hay cuatro diferentes cepas del virus del dengue y porque nuevos individuos son susceptibles de entrar en la población, ya sea a través de la inmigración o el parto.
La enfermedad posee una extensión geográfica similar a la de la malaria, pero a diferencia de ésta, el dengue se encuentra en zonas urbanas en la misma de los países tropicales. Cada serotipo es bastante diferente, por lo que no existe protección y las epidemias causadas por múltiples serotipos pueden ocurrir. El dengue se transmite a los humanos por el mosquito Aedes aegypti, el cual es el principal vector de la enfermedad en el hemisferio occidental, aunque también es transmitido por el Aedes albopictus. No es posible el contagio directo de una persona a otra.[14][15]
Se cree que los casos notificados son una representación insuficiente de todos los casos de dengue que existen, puesto que se ignoran los casos subclínicos y los casos en que el paciente no se presenta para recibir tratamiento médico. Con un tratamiento médico adecuado la tasa de mortalidad por dengue puede reducirse a menos de 1 en 1000.[4]
Durante los años 2000, en Sudamérica se ha registrado el más dramático incremento de la incidencia del dengue, especialmente en Brasil, Colombia, Ecuador, Paraguay, Perú y Venezuela.[16] Actualmente, en este último país se produce aproximadamente el 70 % de todos los casos en América, mientras que Colombia es donde se ha registrado el mayor número de casos de dengue hemorrágico y de casos fatales en los últimos años.[16] En Chile sólo existe el principal mosquito vector en Isla de Pascua y todos los casos reportados de dengue en ese país desde 2004 han resultado infectados fuera del mismo.[15]
Hay pruebas importantes, originalmente sugeridas por S. B. Halstead en los años setenta, en las que el dengue hemorrágico es más probable que ocurra en pacientes que presentan infecciones secundarias por serotipos diferentes a la infección primaria. Un modelo para explicar este proceso ―que se conoce como anticuerpo dependiente de la mejora (ADM)― permite el aumento de la captación y reproducción virión durante una infección secundaria con una cepa diferente. A través de un fenómeno inmunitario, conocido como el pecado original antigénico, el sistema inmunitario no es capaz de responder adecuadamente a la fuerte infección, y la infección secundaria se convierte en mucho más grave.[17] Este proceso también se conoce como superinfección.[18]
Etiología
| Virus del dengue | ||
|---|---|---|
 Micrografía de microscopio electrónico mostrando el virus causante de la fiebre hemorrágica del dengue | ||
| Taxonomía | ||
| Familia: | Flaviviridae | |
| Género: | Flavivirus | |
| Clasificación de Baltimore | ||
| Grupo: | IV (Virus ARN monocatenario positivo) | |
| Especies | ||
| ||
El dengue es producido por un virus del grupo de los arbovirus (llamados así porque son transmitidos a través de artrópodos hematófagos), familia de los Flaviviridae, género Flavivirus. La partícula viral tiene forma esférica y mide entre 30 y 50 nm. Posee una envoltura proteica (principalmente E y M) que la cubre por completo. El material genético se encuentra contenido en un nucleocápside circular, y entre éste y la cubierta se encuentra una bicapa lipídica que es formada a partir de lípidos extraídos de la membrana celular de la célula huésped. El genoma se compone de una sola cadena de ARN de tipo lineal, sentido positivo y gran variabilidad. El virus es altamente inestable en el medio ambiente, inactivándose con el calor, desecación y desinfectantes que contengan detergentes o solventes lipídicos.
Existen 4 serotipos de virus Dengue: DEN_1, DEN_2, DEN_3 y DEN_4. Cada uno de ellos crea inmunidad específica para toda la vida para reinfección por el mismo serotipo, así como inmunidad cruzada de corto plazo (algunos meses) para los otros 3 serotipos. Los cuatro serotipos pueden causar cuadros asintomáticos, febriles o mortales. Se han detectado algunas variables genéticas dentro de cada serotipo que parecen ser más virulentas o tener mayor potencial epidémico que otras.
Virología
Tanto la fiebre dengue como el dengue hemorrágico son causados por el virus del dengue, un virus ARN pequeño pertenecientes al grupo de los arbovirus ―llamados así por ser virus transmitidos por artrópodos―, del cual se han descrito cuatro serotipos hasta la actualidad, cada uno con propiedades antigénicas diferentes. Cualquiera de los cuatro tipos del virus es capaz de producir el dengue clásico. Se plantea que una infección inicial crea las condiciones inmunológicas para que una infección subsecuente produzca un dengue hemorrágico; sin embargo, otros plantean que una primera infección por dengue sea capaz de producir de una vez un dengue hemorrágico.[19]
Los serotipos 1 y 2 fueron aislados en 1945, y en 1956 los tipos 3 y 4; siendo el virus tipo 2 el más inmunogénico de los cuatro.[19]
El virus del dengue, al igual que otros flavivirus, contiene un genoma de ARN rodeado por una nucleocápside de simetría icosaédrica, de 30 nm de diámetro, la cual está constituida por la proteína C ―de 11 kd― y una envoltura lipídica de 10 nm de grosor asociadas a una proteína de membrana (M) y otra de envoltura (E), que da lugar a las proyecciones que sobresalen de la superficie de los viriones.[20]
Transmisión


El vector principal del dengue es el mosquito Aedes aegypti. El virus se transmite a los seres humanos por la picadura de mosquitos hembra infectadas. Tras un periodo de incubación del virus que dura entre 4 y 10 días, un mosquito infectado puede transmitir el agente patógeno durante toda su vida.[2] También es un vector el Aedes albopictus, este es un vector secundario cuyo hábitat es Asia, aunque debido al comercio de neumáticos se ha extendido en los últimos años a América y Europa. Tiene una gran capacidad de adaptación, y gracias a ello puede sobrevivir en las temperaturas más frías de Europa, lo cual es un grave problema de salud pública. Su tolerancia a las temperaturas bajo cero, su capacidad de hibernación y su habilidad para guarecerse en microhábitats son factores que propician su propagación y la extensión geográfica del dengue.[21]
Las personas infectadas son los portadores y multiplicadores principales del virus, y los mosquitos se infectan al picarlas. Tras la aparición de los primeros síntomas, las personas infectadas con el virus pueden transmitir la infección (durante 4 o 5 días; 12 días como máximo) a los mosquitos Aedes.[2]
El Aedes aegypti es una especie principalmente diurna, con mayor actividad a media mañana y poco antes de oscurecer. Vive y deposita sus huevos en el agua, donde se desarrollan sus larvas; a menudo en los alrededores o en el interior de las casas, tanto en recipientes expresamente utilizados para el almacenamiento de agua para las necesidades domésticas como en jarrones, tarros, neumáticos viejos y otros objetos que puedan retener agua estancada. Habitualmente no se desplazan a más de 100 m, aunque si la hembra no encuentra un lugar adecuado de ovoposición puede volar hasta 3 km, por lo que se suele afirmar que el mosquito que pica es el mismo que uno ha «criado». Solo pican las hembras, los machos se alimentan de savia de las plantas y no son vectores. La persona que es picada por un mosquito infectado puede desarrollar la enfermedad, que posiblemente es peor en los niños que en los adultos. La infección genera inmunidad de larga duración contra el serotipo específico del virus. No protege contra otros serotipos y posteriormente, esto es lo que puede dar lugar a la forma de dengue hemorrágico.
El dengue también se puede transmitir por vía sanguínea, es decir, por productos sanguíneos contaminados y por donación de órganos.[22][23] En algunos países como Singapur, donde el dengue es endémico, el riesgo estimado de transmisión por transfusiones sanguíneas está entre 1,6 y 6 por cada 10 000 transfusiones.[24]La transmisión vertical (de madre a hijo) durante la gestación o en el parto han sido descritas.[25]
Predisposición
Se han descrito polimorfismos (variaciones genéticas que afectan al menos al 1 % de la población) asociados a un incremento del riesgo de padecer un dengue grave o complicaciones graves del dengue. Los ejemplos incluyen los genes que codifican para la proteína conocida como TNFα,[3] o también para las proteínas TGFβ, CTLA-4, DC-SIGN, PLCE1, y particulares formas alélicas de los complejos mayores de histocompatibilidad MHC humanos. Una anomalía genética común en la población africana, conocida como deficiencia de glucosa-6-fosfato, parece aumentar el riesgo de padecer formas graves y hemorrágicas de dengue.[26] Los polimorfismos en los genes del receptor de vitamina D y del receptor FcγR de las gammaglobulinas, que se han descrito parecen ofrecer cierta protección contra el desarrollo las formas graves del dengue, tras la infección con un segundo serotipo.
Patogenia
Cuando un mosquito infectado que lleva el virus del dengue, pica a una persona, el virus entra en la piel junto con la saliva del mosquito.[26] El virus se une y entra en los macrófagos, donde se reproduce mientras los macrófagos viajan por todo el cuerpo.[26] Los macrófagos responden produciendo proteínas de señalización e inflamación para activar al sistema inmune, como citoquinas e interferon, los cuales van a ser responsables de los síntomas, como la fiebre, los dolores y los demás síntomas gripales. Como vemos, el virus no es directamente el agente lesivo, sino que los síntomas son debidos a la respuesta inmune del organismo.[26] En las formas graves, la producción del virus en el interior del organismo es enorme, y otros órganos pueden verse afectados, como el hígado o la médula ósea. Normalmente, las formas graves aparecen cuando existe una segunda exposición a un serotipo diferente del dengue del de la primera exposición. De esta manera, el sistema inmune está sensibilizado y responde de una forma más agresiva, generando peores síntomas.[26] Además, en estas formas graves se suele producir una disfunción endotelial, responsable de las hemorragias (cuadro más severo del dengue).[26]
Replicación viral
Una vez en la piel, el virus del dengue es reconocido y captado por las células de Langerhans (una subpoblación de células dendríticas) presentes en la piel que identifican patógenos.[26] El virus gracias a un receptor de endocitosis entra en la célula; esto se produce por la interacción entre proteínas virales de superficie y proteínas de membrana de la célula de Langerhans, especialmente una lecitina tipo C llamada DC-SIGN, un receptor de manosa y la proteína CLEC5A. Se ha demostrado que el DC-SIGN, un receptor no específico de material extraño de las células dendríticas, es el punto principal que permite la entrada del virus al interior de la célula presentadora de antígenos.La célula de Langerhans migra hacia el ganglio linfático más cercano. Mientras tanto, en este recorrido, el genoma del virus es trasladado, en el interior de vesículas de membrana, hacia el retículo endoplasmático, donde se producen nuevas proteínas virales a través de la lectura del ARN viral, para comenzar a formar nuevos viriones. Las partículas inmaduras del virus son transportadas al aparato de Golgi, ya que ciertas proteínas del virus necesitan ser glicosiladas, es decir, necesitan añadir a sus cadenas moléculas glucídicas para ser estables. Esta glicosilación tiene lugar en el Golgi. Ahora estas proteínas se van a ensamblar, y van a viajar hacia la membrana de la célula de Langerhans, para salir al exterior mediante exocitosis. Ya están capacitados estos nuevos viriones para infectar a otras células blancas sanguíneas, como monocitos y macrófagos.
Formas graves
No está del todo claro por qué la infección secundaria con una cepa o serotipo diferente del virus del dengue produce un mayor riesgo de padecer dengue hemorrágico o síndrome del choque del dengue. La hipótesis más aceptada por la comunidad científica es la de la mejora dependiente de anticuerpos. El mecanismo exacto que está detrás no está del todo claro. Podría ser causado por la unión deficiente de anticuerpos no neutralizantes y la entrega en el compartimento equivocado de las células blancas de la sangre que han ingerido el virus para su destrucción. Recientemente, hay una gran sospecha de que la mejora dependiente de anticuerpos no es el único mecanismo que subyace al dengue grave, y sus complicaciones relacionadas.[3] Y, varias líneas de investigación actuales, han implicado a las células T y factores solubles tales como citocinas y sistema del complemento en la patogenia de estas formas graves.[26]
La enfermedad grave se caracteriza por los problemas en la permeabilidad capilar (disfunción capilar), una parte del líquido y algunas proteínas de la sangre se extravasan hacia el tejido extracelular debido a un aumento de la permeabilidad capilar; y además suceden en la sangre problemas de coagulación. Estos cambios por la infección vírica, aparecen asociados a un estado desordenado del glicocálix endotelial, que actúa como un filtro para los componentes sanguíneos. Este desorden se cree que está causado por la respuesta immune frente al virus. Otros procesos de interés que ocurren en estas formas graves del dengue incluyen a células infectadas que se vuelven necróticas, y a plaquetas y factores de la coagulación, que también intervienen en este caos hemodinámico.[26]
Cuadro clínico
El cuadro clínico de la fiebre dengue y la presentación de las diversas manifestaciones y complicaciones, varía de un paciente a otro. Típicamente, los individuos infectados por el virus del dengue son asintomáticos (80 %). Después de un período de incubación de entre cuatro y diez días, aparece un cuadro viral caracterizado por fiebre de más de 38 °C, dolores de cabeza, dolor retroocular y dolor intenso en las articulaciones (artralgia) y músculos (mialgia) ―por eso se le ha llamado «fiebre rompehuesos»―, inflamación de los ganglios linfáticos y erupciones en la piel puntiformes de color rojo brillante, llamada petequia, que suelen aparecer en las extremidades inferiores y el tórax de los pacientes, desde donde se extiende para abarcar la mayor parte del cuerpo.[3][27]
Otras manifestaciones menos frecuentes incluyen:

- Trombocitopenia, disminución de la cuenta de plaquetas
- Hemorragias de orificios naturales: orina con sangre, hemorragia transvaginal
- Hemorragia de nariz
- Gingivitis y/o hemorragia de encías
- Gastritis, con una combinación de dolor abdominal
- Estreñimiento
- Complicaciones renales: nefritis
- Complicaciones hepáticas: hepatitis reactiva, Ictericia
- Inflamación del bazo
- Náuseas
- Vómitos
- Diarrea
- Percepción distorsionada del sabor de los alimentos (disgeusia)
Algunos casos desarrollan síntomas mucho más leves que pueden, cuando no se presente la erupción, ser diagnosticados como resfriado, estas formas leves, casi subclínicas, aparecen generalmente con la primera infección (solo ha habido contacto con un serotipo). Así, los turistas de las zonas tropicales pueden transmitir el dengue en sus países de origen, al no haber sido correctamente diagnosticados en el apogeo de su enfermedad. Los pacientes con dengue pueden transmitir la infección sólo a través de mosquitos o productos derivados de la sangre y sólo mientras se encuentren todavía febriles; por eso, es raro que existan epidemias de dengue fuera del área geográfica del vector.[3]
Los signos de alarma en un paciente con dengue que pueden significar un colapso circulatorio inminente incluyen:[28]
- Estado de choque
- Distensión y dolor abdominal
- Frialdad en manos y pies con palidez exagerada
- Sudoración profusa y piel pegajosa en el resto del cuerpo
- Hemorragia por las mucosas, como encías o nariz
- Somnolencia o irritabilidad
- Taquicardia, hipotensión arterial o taquipnea
- Dificultad para respirar
- Convulsiones
Complicaciones
El dengue ocasionalmente puede afectar a varios órganos diferentes. Genera un descenso del nivel de conciencia en un 0.5-6 % de los afectados, lo cual es atribuido a una encefalitis (infección del cerebro por parte del virus) o indirectamente como resultado de la afectación de otros órganos, por ejemplo, del hígado, en una encefalopatía hepática.[10] Otros desórdenes neurológicos han sido descritos en el contexto de una fiebre por dengue, como un Síndrome de Guillain-Barré.
Diagnóstico
Desde finales de 2008 la definición de dengue cambió, debido a que la antigua clasificación de la OMS era muy rígida y los criterios que utilizaban para la definición de caso de fiebre del dengue hemorrágico requerían la realización de exámenes de laboratorio que no estaban disponibles en todos los lugares, si bien la prueba de torniquete se usó y sigue usándose en lugares que adolecen de falta de medios más precisos. Por esta razón hasta en el 40 % de los casos no era posible aplicar la clasificación propuesta. Adicionalmente entre el 15 y el 22 % de los pacientes con choque por dengue no cumplían los criterios de la guía, por lo cual no se les daba un tratamiento oportuno. Tras varios esfuerzos de grupos de expertos en Asia y América, la realización de varios estudios, como el DENCO (Dengue Control), la clasificación cambió a dengue y dengue grave. Esta clasificación es más dinámica y amplia, permitiendo un abordaje más holístico de la enfermedad.[29][30]
La enfermedad ―a pesar de ser una sola―[31] tiene dos formas de presentación: dengue y dengue grave. Después de un periodo de incubación de 2 a 8 días, en el que puede parecer un cuadro catarral sin fiebre, la forma típica se expresa con los síntomas anteriormente mencionados. Hasta en el 80 % de los casos la enfermedad puede ser asintomática o leve, incluso pasando desapercibida. La historia natural de la enfermedad describe típicamente tres fases clínicas: Una fase febril, que tiene una duración de 2 a 7 días, una fase crítica, donde aparecen los signos de alarma de la enfermedad (dolor abdominal, vómito, sangrado de mucosas, alteración del estado de conciencia), trombocitopenia, las manifestaciones de daño de órgano (hepatopatías, miocarditis, encefalopatía, etc.), el choque por extravasación de plasma o el sangrado severo (normalmente asociado a hemorragias de vías digestivas). Finalmente, está la fase de recuperación, en la cual hay una elevación del recuento plaquetario y de linfocitos, estabilización hemodinámica, entre otros.[32]
La definición de caso probable de dengue, tiene los siguientes criterios:[33] Un cuadro de fiebre de hasta 7 días, de origen no aparente, asociado a la presencia de dos o más de los siguientes:
- Cefalea (dolor de cabeza).
- Dolor retroocular (detrás de los ojos).
- Mialgias (dolor en los músculos).
- Artralgias (dolor en las articulación).
- Postración
- Exantema
- Puede o no estar acompañado de hemorragias
- Antecedente de desplazamiento (hasta 15 días antes del inicio de síntomas) o que resida en un área endémica de dengue.
La definición de dengue grave::[33]
- Extravasación de plasma que conduce a: choque o acumulación de líquidos (edema) con dificultad respiratoria.
- Hemorragias severas
- Afectación severa de un órgano (hígado, corazón, cerebro).
- Trombocitopenia por debajo de 30 mil
El diagnóstico de laboratorio se puede realizar por distintas formas, que se agrupan en métodos directos e indirectos.[34]
- Dentro de los métodos directos tenemos
- Aislamiento viral: se realiza con una prueba en el suero durante las primeras 72 horas.
- RCP: detección del ácido nucleico
- NS1: detección de una proteína de la cápsula viral
- Métodos indirectos
- IgM dengue: detección de anticuerpo en sangre. Se realiza en sangre después del quinto día de la enfermedad.
- Otros hallazgos de laboratorio que se pueden encontrar
- Leucopenia
- Trombocitopenia
- Hipoalbuminemia
- Hemoconcentración con aumento del hematocrito. Este último hallazgo es secundario a la extravasación de plasma que sufren los pacientes, en donde también se puede encontrar ascitis y derrame pleural.
Diagnóstico diferencial
El diagnóstico diferencial incluye todas las enfermedades epidemiológicamente importantes incluidas bajo los rubros de fiebres víricas transmitidas por artrópodos, sarampión, rubéola, y otras enfermedades febriles sistémicas, además de la malaria, leptospirosis, fiebre tifoidea y meningococcemia. Como técnicas auxiliares en el diagnóstico pueden utilizarse las pruebas de inhibición de la hemaglutinación, fijación del complemento, ELISA, captación de anticuerpos IgG e IgM, así como las de neutralización. El virus se aísla de la sangre por inoculación de mosquitos o por técnicas de cultivo celular de mosquitos.
Tratamiento
A pesar de que no existía un medicamento específico para tratar esta enfermedad, actualmente sí existe un tratamiento basado en las manifestaciones clínicas que han demostrado reducir la mortalidad. Las nuevas guías de la OMS establecen tres grupos terapéuticos:
- Grupo A: pacientes que pueden ser enviados a su casa porque no tienen alteración hemodinámica, no pertenecen a un grupo de riesgo ni tienen signos de alarma. El manejo se basa en el aumento de la ingesta de líquidos orales se recomienda para prevenir la deshidratación. Para aliviar el dolor y la fiebre es muy importante evitar la aspirina y los fármacos antiinflamatorios no esteroides, ya que estos medicamentos pueden agravar la hemorragia asociada con algunas de estas infecciones, por sus efectos anticoagulantes,[35] en su lugar los pacientes deben tomar acetaminofén para el manejo de la fiebre y el dolor de cabeza
- Grupo B: pacientes con signos de alarma y/o que pertenecen a un grupo de riesgo. Dichos pacientes requieren hospitalización por al menos 72 horas para hacer reposición de líquidos endovenosos, monitoreo estricto de signos vitales, gasto urinario y medición de hematocrito.
- Grupo C: pacientes con diagnóstico de dengue grave, que requieren manejo en Unidades de Cuidado Intensivo.[36]
La búsqueda de tratamientos específicos para la enfermedad ha llevado a académicos a realizar estudios para reducir la replicación del virus, que está relacionada con la gravedad de las manifestaciones clínicas. Existen varios ensayos clínicos en donde se tiene en cuenta la fisiopatología de la enfermedad, que sugiere que los cuadros clínicos graves tienen el antecedente de exposición al virus, que genera una memoria inmunológica. Esta memoria al tener contacto con el virus en una segunda exposición desencadena una respuesta exagerada del sistema inmunológico. Teniendo en cuenta esta explicación de la fisiopatología, se sugiere que medicamentos moduladores de la respuesta inmunitaria como esteroides, cloroquina, ácido micofenólico y la ribavirina inhiben la replicación del virus.[37] Sin embargo, estos estudios no son concluyentes y no se recomienda su uso actualmente.
Medidas preventivas y profilaxis

- Específica: En diciembre de 2015 se anunció la conclusión de la vacuna tetravalente, eficaz para la prevención del dengue en personas mayores de 9 y hasta 45 años.[38] La vacuna Dengvaxia® de laboratorios Sanofi Pasteur ha sido aprobada para su uso en varios países endémicos para esta enfermedad, incluyendo México, aunque su aplicación se restringe a clínicas privadas.[39]
- Inespecífica:
- Utilizar repelentes adecuados, los recomendados son aquellos que contengan DEET (dietiltoluamida) en concentraciones del 30 al 35 % y deben aplicarse durante el día en las zonas de la piel no cubiertas por la ropa.
- Evitar el uso de perfumes, evitar el uso de ropas de colores oscuros.
- La ropa debe ser impregnada con un repelente que contenga permetrina (antipolillas para ropa y telas) la cual mantiene el efecto por 2 a 3 meses a pesar de 3 a 4 lavados.
- Evitar que los mosquitos piquen al enfermo y queden infectados, colocando un mosquitero en su habitación (preferiblemente impregnado con insecticida) hasta que ya no tenga fiebre.
- Buscar en el domicilio posibles criaderos de mosquitos y destruirlos. En los recipientes capaces de contener agua quieta, generalmente de lluvia, es donde comúnmente se cría el mosquito: recipientes abiertos, llantas, coladeras.
- Estos criaderos se deben eliminar: colocando tapaderas bien ajustadas en los depósitos de agua para evitar que los mosquitos pongan allí sus huevos. Si las tapaderas no ajustan bien, el mosquito podrá entrar y salir.
- Se deben tapar fosas sépticas y pozos negros, obturando bien la junta a fin de que los mosquitos del dengue no puedan establecer criaderos.
- En las basuras y los desechos abandonados en torno a las viviendas se puede acumular el agua de lluvia. Conviene pues desechar ese material o triturarlo para enterrarlo luego o quemarlo, siempre que esté permitido.
- Limpiar periódicamente los canales de desagüe.[40]
Típicamente, las medidas preventivas deben abarcar estas áreas:
- Realización de encuestas epidemiológicas y de control larvario. Encuestas en la localidad para precisar la densidad de la población de mosquitos vectores, identificar sus criaderos (respecto a Aedes aegypti por lo común comprende recipientes naturales o artificiales en los que se deposita por largo tiempo en agua limpia, cerca o dentro de las viviendas, por ejemplo, neumáticos viejos y otros objetos). Los neumáticos en desuso con agua, los tanques, floreros de cementerio, macetas, son algunos de los hábitats más comunes de los mosquitos del dengue.
- Promoción de conductas preventivas por parte de la población .
- - Educación sobre el dengue y su prevención. Riesgo, susceptibilidad y severidad del dengue, incluido el hemorrágico. Descripción del vector, horarios de actividad, radio de acción, etc. Descripción de las medidas preventivas.
- - Eliminación de criaderos de larvas. Limpiar patios y techos de cualquier potencial criadero de larvas. Para los tanques se recomienda agregar pequeñas cantidades de cloro sobre el nivel del agua. Para los neumáticos simplemente vacíelos. Puede colocarle arena para evitar la acumulación de líquido. Otra solución es poner peces guppy (Poecilia reticulata) en el agua, que se comerán las larvas.
- - Utilización de barreras físicas (utilización de mosquiteros en ventanas, telas al dormir).
- - Utilización de repelentes de insectos. Especificar cuáles y cómo deben usarse.
- Eliminación de criaderos de larvas por el mismo sector público. Debido a la falta de éxito en la adopción de estas conductas, usualmente el sector público termina realizándolas.
- Comunicación de riesgos a través de medios masivos. Es imprescindible aumentar el riesgo percibido, la susceptibilidad percibida y el valor percibido de las medidas precautorias por parte de la población para que esta las adopte.
Controles sanitarios

- Notificación a la autoridad local de salud. Notificación obligatoria de las epidemias, pero no de los casos individuales, clase 4.
- Aislamiento. Precauciones pertinentes para la sangre. Evitar el acceso de los mosquitos de actividad diurna a los pacientes, hasta que ceda la fiebre, colocando una tela metálica o un mosquitero en las ventanas y puertas de la alcoba del enfermo, un pabellón de gasa alrededor de la cama del enfermo o rociando los alojamientos con algún insecticida que sea activo contra las formas adultas o que tenga acción residual, o colocando un mosquitero alrededor de la cama, de preferencia impregnando con insecticida.
- Desinfección concurrente.
- Cuarentena.
- Inmunización de contactos. Si el dengue surge cerca de posibles focos selváticos de fiebre amarilla, habrá que inmunizar a la población contra esta última, porque el vector urbano de las dos enfermedades es el mismo.
- Investigación de los contactos y de la fuente de infección. Identificación del sitio de residencia del paciente durante la quincena anterior al comienzo de la enfermedad, y búsqueda de casos no notificados o no diagnosticados.
Brotes
En 2008
El 20 de marzo de 2008, el secretario de salud del estado de Río de Janeiro, Sérgio Côrtes, anunció que 23 555 casos de dengue, incluyendo 30 muertes, se han registrado en el estado en menos de tres meses. Côrtes dijo, «Estoy tratando esto como una epidemia debido a que el número de casos es muy elevado». El ministro federal de salud del estado, José Gomes Temporão, también anunció que estaba formando una brigada para responder a la situación. Cesar Maia, alcalde de la ciudad de Río de Janeiro, negó que exista un grave motivo de preocupación, diciendo que la incidencia de casos fue, de hecho, la disminución de su punto máximo a principios de febrero.[41] El 3 de abril de 2008, el número de casos notificados aumentó a 55.000[42] Para finales de marzo de 2008 la OMS había reportado 120 570 casos de dengue y dengue hemorrágico en Brasil, siendo el serotipo principal el DEN-3.[43]
En 2009
Santa Cruz de la Sierra (Bolivia), empezó una epidemia de dengue a principios de 2009, con casos esporádicos en el resto del país. Esta epidemia ha afectado a la fecha (31 de enero de 2009) a más de 50 000 personas y producido la muerte a cinco, por casos de dengue hemorrágico. Hasta el 19 de febrero de 2009 se han reportado 15 816 casos de dengue en Bolivia, distribuidos en las ciudades de Santa Cruz, Trinidad, Riberalta, Tarija y Guayaramerín; con 64 casos de dengue hemorrágico y seis personas fallecidas (incluido un niño proveniente de la zona de Los Yungas, en La Paz).
En Salvador Mazza, provincia de Salta, Argentina, localidad fronteriza que limita con Bolivia, en febrero de 2009 se presentaron numerosos casos de dengue, detectados en niños y adultos. A esta fecha (abril de 2009) se conoce un caso de muerte de un menor por el dengue hemorrágico.[44]
En Charata, Provincia del Chaco, Argentina, desde febrero de 2009, al igual que casi toda la provincia, comienza una epidemia que al 31 de marzo tiene dos muertes, y una cantidad aproximada de 2500 casos oficialmente declarados en la región. Alarmantemente los números siguieron creciendo. Al 10 de abril de 2009 la cantidad de infectados ascendía a 14 500.
Un trabajo en 2009 del ingeniero agrónomo Alberto Lapolla[45] vincula la epidemia de dengue con la sojización. En su estudio se señala la equivalencia del mapa de la invasión de mosquitos portadores del mal del dengue con el de Bolivia, Paraguay, Argentina, Brasil y Uruguay, donde el poroto de soja transgénico de Monsanto se fumiga con el herbicida glifosato, y con 2-4-D, atrazina, endosulfán, paraquat, diquat y clorpirifós. Todos estos venenos matan peces y anfibios, sapos, ranas, etc., los predadores naturales de los mosquitos, de los que se alimentan tanto en su estado larval como de adultos. Esto se comprueba en la casi desaparición de la población de anfibios en la pradera pampeana y en sus cursos de agua principales, ríos, arroyos, lagunas, así como el elevado número de peces que aparecen muertos o con deformaciones físicas y afectados en su capacidad reproductiva. A esto debe sumarse la deforestación en las áreas boscosas y de monte del Noreste y el Noroeste argentino, que destruyó su equilibrio ambiental, liquidando el refugio y hábitat natural de otros predadores de los mosquitos, lo cual permite el aumento descontrolado de su población.
En Perú también se encuentra presente el dengue, en las zonas de Piura, Sullana, Talara, Jaén, Amazonas, Loreto, Bagua y en Utcubamba.
En 2016
Brote Dengue Autóctono en Uruguay, Argentina y España de febrero de 2016,[46] el primero se registró el 15 de febrero de 2016. Al 23 de febrero ya son nueve los casos autóctonos siendo uno de ellos grave. Por primera vez en muchos años se detectaron casos autóctonos de Dengue en Uruguay, siete en la capital Montevideo en los Barrios de Pocitos, Malvín Norte y La Unión[47] y los otros dos casos en los departamentos de Salto y San José respectivamente.[48]
Medidas en caso de epidemia
Búsqueda y destrucción de especies de mosquitos en las viviendas y eliminación de los criaderos, aplicación de larvicida «abate» (supresor del crecimiento de la larva en estado de pupa en agua) en todos los posibles sitios de proliferación de St. aegypti.
Utilizar repelente de insectos (para que no ocurra el contagio). Además existen varios elementos de destrucción de larvas que producen el dengue como insecticidas o pesticidas.
Repercusiones en caso de desastre
Las epidemias pueden ser extensas, en especial como consecuencia de huracanes, tormentas tropicales o inundaciones.
Cuando estalla un brote epidémico de dengue en una colectividad o un municipio, es necesario recurrir a medidas de lucha antivectorial, en particular con el empleo de insecticidas por nebulización o por rociado de volúmenes mínimos del producto. De este modo se reduce el número de mosquitos adultos del dengue frenando la propagación de la epidemia. Durante la aspersión, los miembros de la comunidad deben cooperar dejando abierta las puertas y ventanas a fin de que el insecticida entre en las casas y maten a los mosquitos que se posan en su interior.
Imprescindible la eliminación de basura y chatarra y otras acumulaciones de agua estancada.
Medidas internacionales
Cumplimiento de los acuerdos internacionales destinados a evitar la propagación de Aedes aegypti por barcos, aviones o medios de transporte terrestre desde las zonas donde existe infestaciones.
Erradicación

Se ha observado que la bacteria Wolbachia reduce la sensibilidad de Aedes aegypti al virus del dengue, por lo que se ha propuesto introducirla en poblaciones salvajes de este insecto para reducir la población de mosquitos infectados.[49]
Un ensayo preliminar confirmó que mosquitos inoculados con Wolbachia y liberados al ambiente transmitieron la bacteria a la población local de Aedes aegypti, lo cual sugiere que el uso de Wolbachia podría disminuir drásticamente la incidencia de la enfermedad.[49]
Uso como arma biológica
El virus del dengue formó parte de una docena de agentes que EE.UU. estudió como potenciales armas biológicas antes de suspender su programa de armas biológicas.[50]
Véase
- Enfermedad infecciosa
- Fiebre amarilla
- Flavivirus
- Fiebre de Zika
- Arbovirus
- Enfermedades de origen hídrico
- Aedes aegypti
- Tifus murino
Referencias
- ↑ «Chapter 4, Prevention of Specific Infectious Diseases». CDC Traveler's Health: Yellow Book. Consultado el 20 de mayo de 2007.
- ↑ a b c «http://www.who.int/mediacentre/factsheets/fs117/es/».
- ↑ a b c d e f Whitehorn J, Farrar J (2010). «Dengue». Br. Med. Bull. 95: 161-73. PMID 20616106. doi:10.1093/bmb/ldq019.
- ↑ a b Bhatt nombre=S.; Gething, P.W.; Brady, O.J. (abril de 2013). «The global distribution and burden of dengue». Nature 496 (7446): 504-507. PMC 3651993. PMID 23563266. doi:10.1038/nature12060.
- ↑ a b «etymologia: dengue» (PDF). Emerging Infectious Diseases 12 (6): 893. 2006.
- ↑ a b Gubler DJ (julio de 1998). «Dengue and dengue hemorrhagic fever». Clinical microbiology reviews 11 (3): 480-96. PMC 88892. PMID 9665979. Consultado el 30 de abril de 2013.
- ↑ a b c d e Gubler, DJ (2006). «Dengue/dengue haemorrhagic fever: history and current status». Novartis Found Symp (en inglés) 277: 3-16. PMID 17319151. Consultado el 30 de abril de 2013.
- ↑ Gubler, DJ (febrero de 2002). «Epidemic dengue/dengue hemorrhagic fever as a public health, social and economic problem in the 21st century». TRENDS in microbiology (en inglés) 10 (2): 100-103. Archivado desde el original el 28 de noviembre de 2015. Consultado el 30 de abril de 2013.
- ↑ a b c Henchal, EA; Putnak, JR (octubre de 1990). «The dengue viruses». Clin. Microbiol. Rev (en inglés) 3 (4): 376-96. PMC 358169. PMID 2224837. doi:10.1128/CMR.3.4.376. Consultado el 30 de abril de 2013.
- ↑ a b Gould EA, Solomon T (febrero de 2008). «Pathogenic flaviviruses». The Lancet 371 (9611): 500-9. PMID 18262042. doi:10.1016/S0140-6736(08)60238-X.
- ↑ «Dengue fever: essential data». 1999. Archivado desde el original el 28 de noviembre de 2015. Consultado el 5 de octubre de 2008.
- ↑ Harper D (2001). «Etymology: dengue». Online Etymology Dictionary. Consultado el 5 de octubre de 2008.
- ↑ World Health Organization (noviembre de 2012). «Dengue and severe dengue». Consultado el 30 de abril de 2013.
- ↑ Cartilla de información acerca de la fiebre del dengue, de la OMS, 9 de octubre de 2006. Consultado el 30 de noviembre de 2007.
- ↑ a b El Mercurio (26 de febrero de 2006). «Minsal confirma cuatro casos de dengue en Chile». Consultado el 21 de octubre de 2009.
- ↑ a b «Predictores de sangrado espontáneo en dengue: una revisión sistemática de la literatura», artículo completo disponible en español, de Fredi Alexander Díaz-Quijano. En revista Investigación Clínica [online], volumen 49, n.º 1, págs. 111-122; marzo de 2008. ISSN 0535-5133. Consultado el 21 de octubre de 2009.
- ↑ Rothman AL (2004). «Dengue: defining protective versus pathologic immunity». J. Clin. Invest. 113 (7): 946-51. PMID 15057297. doi:10.1172/JCI200421512.
- ↑ Nowak y mayo de 1994; Levin y Pimentel 1981
- ↑ a b DOTRES MARTINEZ, Carlos et al. Dengue hemorrágico en el niño (artículo completo disponible en español). Cad. Saúde Pública [online]. 1987, vol.3, n.2 [cited 2009-10-21], pp. 158-180. ISSN 0102-311X. doi: 10.1590/S0102-311X1987000200004.
- ↑ TIBAIRE MONTES, M. Actualización en dengue: Parte 1 (artículo completo disponible en español). Rev. Soc. Ven. Microbiol. [online]. ene. 2001, vol.21, no.1 [citado 21 octubre de 2009], p.39-45. ISSN 1315-2556.
- ↑ «http://www.cdc.gov/ncidod/dvbid/arbor/albopic_new.htm».
- ↑ Wilder-Smith A, Chen LH, Massad E, Wilson ME (enero de 2009). «Threat of dengue to blood safety in dengue-endemic countries». Emerg. Infect. Dis. 15 (1): 8-11. PMC 2660677. PMID 19116042. doi:10.3201/eid1501.071097.
- ↑ Stramer SL, Hollinger FB, Katz LM, et al. (agosto de 2009). «Emerging infectious disease agents and their potential threat to transfusion safety». Transfusion. 49 Suppl 2: 1S-29S. PMID 19686562. doi:10.1111/j.1537-2995.2009.02279.x.
- ↑ Teo D, Ng LC, Lam S (abril de 2009). «Is dengue a threat to the blood supply?». Transfus Med 19 (2): 66-77. PMC 2713854. PMID 19392949. doi:10.1111/j.1365-3148.2009.00916.x.
- ↑ Wiwanitkit V (enero de 2010). «Unusual mode of transmission of dengue». Journal of Infection in Developing Countries 4 (1): 51-4. PMID 20130380.
- ↑ a b c d e f g h i Martina BE, Koraka P, Osterhaus AD (October de 2009). «Dengue virus pathogenesis: an integrated view». Clin. Microbiol. Rev. 22 (4): 564-81. PMC 2772360. PMID 19822889. doi:10.1128/CMR.00035-09.
- ↑ Reiter P (11 de marzo de 2010). «Yellow fever and dengue: a threat to Europe?». Euro Surveill 15 (10): 19509. PMID 20403310.
- ↑ Kroeger, Axel (2001). No mas problemas de salud. Editorial Pax México. pp. 163-169. ISBN 968860559X.
- ↑ DENCO (Dengue Control): an EU-TDR-Wellcome supported multicentre clinical prospective study in 7 countries.
- ↑ «Dengue: guidelines for diagnosis, treatment, prevention and control» (pág. 10). Ginebra: Organización Mundial de la Salud, 2009.
- ↑ «Dengue», artículo de Eric MARTÍNEZ TORRES en Estud. Av., volumen 22, n.º 64. San Pablo (Brasil), diciembre de 2008.
- ↑ «Dengue: guidelines for diagnosis, treatment, prevention and control» (págs. 25 a 30). Ginebra: Organización Mundial de la Salud, 2009.
- ↑ a b «Dengue: guidelines for diagnosis, treatment, prevention and control» (págs. 10 a 14). Ginebra: Organización Mundial de la Salud, 2009.
- ↑ «Dengue: guidelines for diagnosis, treatment, prevention and control» (pág. 94). Ginebra: Organización Mundial de la Salud, 2009.
- ↑ Dengue y fiebre DH: información para la Salud General, Centro de Control de Enfermedades (Estados Unidos), 22 de octubre de 2007.
- ↑ «Malagón JN, Padilla JC, Rojas-Alvarez DP. Guía de atención Clínica Integral del paciente con Dengue. Infectio. 2011; 15(4):293-301.».
- ↑ Takhampunya R, Ubol S, Houng HS, Cameron CE, Padmanabhan R (2006). «Inhibition of dengue virus replication by mycophenolic acid and ribavirin». J. Gen. Virol. 87 (Pt 7): 1947-52. PMID 16760396. doi:10.1099/vir.0.81655-0.
- ↑ Guy, Bruno; Briand, Olivier; Lang, Jean; Saville, Melanie; Jackson, Nicholas (10 de diciembre de 2015). «Development of the Sanofi Pasteur tetravalent dengue vaccine: One more step forward». Vaccine. Dengue Vaccines 33 (50): 7100-7111. doi:10.1016/j.vaccine.2015.09.108. Consultado el 7 de julio de 2017.
- ↑ «Dengvaxia®, World’s First Dengue Vaccine, Approved in Mexico». www.sanofipasteur.com (en inglés). Consultado el 7 de julio de 2017.
- ↑ «Dengue», artículo en el sitio web Monografías.com.
- ↑ Fernanda Pontes (20 de marzo de 2008), «Secretário estadual de Saúde Sérgio Côrtes admite que estado vive epidemia de dengue», O Globo Online (en portuguese), archivado desde el original el 28 de noviembre de 2015..
- ↑ CNN (3 de abril de 2008), «Thousands hit by Brazil outbreak of dengue», CNN (en inglés)..
- ↑ Organización Mundial de la Salud. «Dengue/dengue hemorrágico en Brasil». Consultado el 21 de octubre de 2009.
- ↑ Unusual dengue virus 3 epidemic in Nicaragua, 2009. Gutierrez G, Standish K, Narvaez F, Perez MA, Saborio S, Elizondo D, Ortega O, Nuñez A, Kuan G, Balmaseda A, Harris E. Source Sustainable Sciences Institute, Managua, Nicaragua.
- ↑ «Página/12 :: El país :: Verano del ’96».
- ↑ «Gobierno confirmó el tercer caso de dengue autóctono en Uruguay». www.elpais.com.uy. Consultado el 22 de febrero de 2016.
- ↑ «Brote de dengue en Pocitos y Malvín Norte». www.elobservador.com.uy. Consultado el 22 de febrero de 2016.
- ↑ «Vázquez confirmó detección del tercer caso de dengue autóctono en Pocitos». www.subrayado.com.uy. Consultado el 22 de febrero de 2016.
- ↑ a b «Dengue, ¿próximo fin de la amenaza?». La Jornada. Pl. 10 de septiembre de 2011. Consultado el 11 de septiembre de 2011.
- ↑ «Chemical and biological weapons: possession and programs past and present», artículo en James Martin Center for Nonproliferation Studies, Middlebury College, 9 de abril de 2002. Consultado el 14 de noviembre de 2008.
Bibliografía
- Gubler DJ (2010). "Dengue viruses". In Mahy BWJ, Van Regenmortel MHV. Desk Encyclopedia of Human and Medical Virology. Boston: Academic Press. pp. 372–82. ISBN 0-12-375147-0.
- WHO (2009). Dengue Guidelines for Diagnosis, Treatment, Prevention and Control. Geneva: World Health Organization. ISBN 92-4-154787-1.
- Harrison. Principles of Internal Medicine. 18º Ed. McGraw Hill.
Enlaces externos
 Wikimedia Commons alberga una categoría multimedia sobre Dengue.
Wikimedia Commons alberga una categoría multimedia sobre Dengue. Wikinoticias tiene noticias relacionadas con Dengue.
Wikinoticias tiene noticias relacionadas con Dengue.
- Texto acerca del dengue en el sitio web de la Universidad de Buenos Aires
- «Dengue», artículo en español en el sitio web de la Organización Mundial de la Salud.
- «Dengue y dengue hemorrágico», artículo en el sitio web de los Centros para el Control y la Prevención de Enfermedades.
- «Dengue», artículo en el sitio web Enciclopedia Médica Medline Plus.
- «Fiebre hemorrágica del dengue», artículo en el sitio web Enciclopedia Médica Medline Plus.
- Worldwide Mapping of Dengue Antiviral Research, 2010
- «Estudio de brote epidemiológico de dengue en San Antonio el Grande (Hidalgo)», artículo en el sitio web de la Asociación Mexicana de Infectología y Microbiología Clínica. Consultado el 13 de octubre de 2012.
- Guia para el equipo de salud
