Tratamiento de la depresión
El tratamiento de la depresión involucra diferentes tipos de terapias. Por ejemplo: medicamentos, terapia de conducta y dispositivos médicos. El trastorno depresivo mayor, frecuentemente referido como “depresión”, es diagnosticado con más frecuencia en países desarrollados, donde hasta un 20 % de la población se ve afectada por este padecimiento en alguna etapa de su vida.[1] De acuerdo con la Organización Mundial de la Salud (OMS), la depresión es la cuarta entre las diez principales causas de afección de la población mundial. Se estima que para el año 2020, la depresión ocupará el segundo puesto.[2]
Aunque el tratamiento farmacológico es la terapia que se prescribe con más frecuencia, la psicoterapia también puede ser eficaz, por si sola o en combinación con la medicación.[3] Mediante la combinación de la psicoterapia y los antidepresivos se puede proporcionar una “ligera ventaja”; aun así, los antidepresivos solos o la psicoterapia por si sola no son tan diferentes de otros tratamientos, o “controles de intervención activa”. Dado un diagnóstico preciso de trastorno depresivo mayor, en general el tipo de tratamiento (antidepresivos y/o psicoterapia, tratamientos alternos u otros) es “menos importante que el hecho de que los pacientes deprimidos participen en un programa terapéutico”.[4]
La psicoterapia es el tratamiento recomendado para los menores de 18 años, con la medicación ofrecida solo como opción secundaria a la psicoterapia y generalmente no como un agente de primera opción. Para el tratamiento se debe considerar la posibilidad de depresión, el abuso de sustancias u otros problemas de salud mental en los padres, y en caso de estar presente el padecimiento y con el fin de ayudar al niño, el o los padres deben de ser tratados en paralelo con el menor.[5]
Psicoterapia[editar]
Existen distintos tipos de psicoterapias utilizadas para el tratamiento de la depresión que son indicadas a pacientes o grupos de pacientes por parte de los psicoterapeutas, psiquiatras, psicólogos, trabajadores sociales clínicos, consejeros o enfermeros psiquiátricos. Con las formas más crónicas de la depresión, a menudo se considera que el tratamiento más eficaz es una combinación de medicación y psicoterapia.[3][6] La psicoterapia es el tratamiento más recomendado para personas menores de 18 años.[5]
La forma más estudiada de psicoterapia para la depresión es la terapia cognitivo-conductual (TCC), pensada para funcionar mediante la enseñanza de un conjunto de habilidades cognitivas y de comportamiento, para que el paciente pueda emplearlas por su cuenta. En investigaciones previas se sugirió que la terapia cognitivo-conductual no era tan efectiva como la medicación antidepresiva para el tratamiento de la depresión, sin embargo, estudios recientes sugieren que esta terapia puede funcionar tan bien como los antidepresivos en el tratamiento de pacientes con depresión moderada a severa.[7]
Los efectos de la psicoterapia y las mejoras clínicas, así como las tasas de revisión, han disminuido constantemente desde la década de 1970.[8]
Una revisión sistemática de los datos que comparan la TCC de baja intensidad (como la autoayuda guiada mediante materiales escritos y el apoyo profesional limitado, y las intervenciones basadas en sitios web) con la atención habitual, encontró que los pacientes que inicialmente tenían depresión más grave se beneficiaron de las intervenciones de baja intensidad al menos en la misma medida que los pacientes menos deprimidos.[9]
Para el tratamiento de la depresión en adolescentes, un estudio publicado encontró que la TCC sin medicación tenía un efecto equivalente a un placebo, y significativamente peor que el antidepresivo fluoxetina. Sin embargo, en el mismo artículo se informó que la TCC y la fluoxetina superaron los resultados del tratamiento que solo utilizaba fluoxetina.[10] La combinación de la fluoxetina con TCC no demostraba tener algún beneficio adicional en otros dos estudios diferentes[11][12] o, como máximo, solo se demostró un beneficio marginal, en un cuarto estudio.[13]
La terapia de la conducta en el tratamiento de la depresión a veces es llamada activación conductual.[14] Existen diversos estudios que demuestran que la activación conductual es superior a la TCC.[15] Además, la activación conductual parece tardar menos tiempo y conducir a un cambio más duradero.[16]
La terapia de aceptación y compromiso (TAC), una forma de atención plena de la TCC que tiene sus bases en el análisis de la conducta, también demuestra ser eficaz en el tratamiento de la depresión, y puede ser más útil que la TCC tradicional, especialmente cuando la depresión está acompañada por ansiedad y cuando es resistente a la TCC tradicional.[17][18][19]
Una revisión de cuatro estudios acerca de la efectividad de la terapia cognitiva basada en la atención plena (MBCT, por sus siglas en inglés), demuestra que la aplicación de esta en un programa de clase recientemente desarrollado, diseñado para prevenir la recaída, sugiere que la MBCT puede tener un efecto aditivo cuando se proporciona la atención habitual al paciente que ha tenido tres o más episodios depresivos, aunque la atención habitual no incluya tratamiento con antidepresivos ni psicoterapia, y la mejora que fue observada pudo haber reflejado efectos no específicos o efectos placebo.[20]
La psicoterapia interpersonal se enfoca en los factores desencadenantes sociales e interpersonales que pueden ocasionar la depresión. Existen pruebas de que éste es un tratamiento eficaz para la depresión. La terapia toma un curso estructurado con un número determinado de sesiones semanales (a menudo 12) como en el caso de la TCC; sin embargo, la terapia se enfoca a las relaciones con otras personas. La terapia puede ser usada para ayudar a una persona a desarrollar o mejorar sus habilidades interpersonales con el objetivo de que el paciente pueda comunicarse de manera más eficaz y reducir el estrés.[21]
El psicoanálisis, una escuela de pensamiento fundada por Sigmund Freud que enfatiza la resolución de conflictos mentales inconscientes,[22] es utilizado por sus profesionales para tratar a los pacientes que presentan un trastorno depresivo mayor.[23] Una técnica más ampliamente practicada, llamada psicoterapia psicodinámica, se basa de un modo no estricto en el psicoanálisis y tiene un enfoque social e interpersonal adicional.[24] En un metaanálisis de tres ensayos controlados, la psicoterapia psicodinámica resultó ser tan eficaz como la medicación para la depresión leve a moderada.[25]
Medicación[editar]
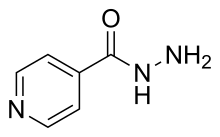
Para encontrar un tratamiento farmacéutico más eficaz, las dosificaciones de los medicamentos deben ajustarse a menudo, así como combinarse distintos antidepresivos o cambiar los mismos. Las tasas de respuesta al primer agente administrado pueden ser bajas, alrededor del 50 %.[26] Los tratamientos pueden tomar de tres a ocho semanas después del inicio del tratamiento antes de que sus efectos terapéuticos puedan ser completamente vistos. A los pacientes se les aconseja no dejar de tomar los antidepresivos de repente y continuar su uso al menos cuatro meses para prevenir la posibilidad de recurrencia.
Los inhibidores selectivos de la recaptación de serotonina (ISRS), como la sertralina (Zoloft, Lustral), el escitalopram (Lexapro, Cipralex), la fluoxetina (Prozac), la paroxetina (Serotax), y el citalopram, son los medicamentos primarios considerados debido a que los efectos secundarios son relativamente leves y tienen un gran efecto sobre la depresión y la ansiedad, y también poseen un menor riesgo de ocasionar una sobredosis, en comparación con otras alternativas tricíclicas más antiguas. Aquellos pacientes que no responden al primer ISRS probado pueden ser cambiados a otro. Si existe una disfunción sexual está presente antes de la aparición de la depresión, los ISRS deben ser evitados.[27] Otra de las opciones más usadas es cambiar a algún antidepresivo atípico o agregar bupropión a la terapia existente[28] posiblemente esta estrategia es la más efectiva.[29][30] No es anormal que los ISRS causen o aumenten el insomnio; aunque se puede utilizar un antidepresivo serotonérgico noradrenérgico (NaSSA, por sus siglas en inglés), mirtazapina (Zispin, Remeron) en estos casos.[31][32][33] La terapia cognitiva conductual para el insomnio también puede tener un beneficio al alivio del insomnio sin la medicación adicional. Venlafaxina (Effexor) puede ser moderadamente más eficaz que los ISRS;[34] sin embargo, no se recomienda como tratamiento de primera opción debido a que existe una mayor tasa de efectos secundarios,[35] y su uso no es aconsejable para el uso en niños y adolescentes.[36] La fluoxetina es el único antidepresivo recomendado para personas menores de 18 años, pero si un niño o adolescente es intolerante a este medicamento, puede considerarse otro ISRS.[36] Existe una falta de evidencia acerca de la efectividad de los ISRS en aquellos pacientes con depresión complicada por demencia.[37]
Los antidepresivos tricíclicos tienen una mayor tasa de efectos secundarios que los ISRS (pero disminuye los efectos de disfunciones sexuales) y suelen solo medicarse a tratamiento para pacientes hospitalizados, para los cuales el antidepresivo tricíclico amitriptilina, con el cual se percibe que es más eficaz.[38][39] Una clase distinta de antidepresivos, los inhibidores de la monoamina oxidasa, están plagados de eficacia dudosa (aunque los estudios iniciales usaron dosificaciones que se consideran muy bajas) y los efectos adversos que amenazan la vida del paciente. Estos medicamentos son raramente usados, aunque se han desarrollado nuevos agentes de esta misma clase (RIMA) con un mejor perfil de efectos secundarios.[40]
Aumento[editar]
Los médicos a menudo suelen agregar un medicamento con un modo de acción que es diferente, esto con el fin de reforzar el efecto de un antidepresivo como, por ejemplo, en los casos de resistencia al tratamiento; un estudio de una comunidad extensa de 2002 de 244,859 pacientes deprimidos de la administración de veteranos encontró que el 22 % había recibido un segundo agente, más comúnmente un segundo antidepresivo.[41] El litio se ha utilizado para aumentar la terapia antidepresiva en aquellos pacientes que no han respondido a los antidepresivos solos.[42] Además, el litio disminuye drásticamente la tasa de riesgo de suicidio en la depresión recurrente.[43] La adición de antipsicóticos atípicos se usa cuando el paciente no ha respondido a un antidepresivo, con esto también se sabe que aumenta la eficacia de los fármacos antidepresivos, aunque la tasa de secundarios aumenta, así como que también estos son potencialmente graves.[44] Existe alguna evidencia que la adición de una hormona tiroidea, la triyodotironina, en pacientes con función tiroidea normal.[45] Stephen M. Stahl, reconocido académico en psicofarmacología, ha declarado que recurre a un psicoestimulante dinámico, específicamente, a la d-anfetamina que es la “estrategia clásica de aumento para el tratamiento de la depresión refractaria”.[46] Sin embargo, el uso de estimulantes en casos de depresión resistente al tratamiento es relativamente controvertido.[47][48]
| Fármaco | MHRA aprobado como un adjunto[49] | TGA aprobado como un adjunto[50] | FDA aprobado como un adjunto[51] | Proporción de la falta de respuesta sobre la monoterapia antidepresiva[52] | Diferencia media con MADRS[52] | Diferencia media con HAM-D[52] | Proporción de respuesta para el abandono de tratamiento por cualquier razón.[52] | Proporción de respuesta por abandono del estudio temprano debido a los efectos adversos[52] | Proporción de respuesta por aumento significante de peso[52] | Diferencia media por el aumento de peso (kg)[52] | Proporción de respuesta por sedación.[52] |
|---|---|---|---|---|---|---|---|---|---|---|---|
| Aripiprazol | No | No | Si | 0.48 (0.37-0.63) | -3.04 (-4.09,0.00) | Sin información | 1.21 (0.86, 1.71) | 2.59 (1.18, 5.71) | 5.93 (2.15, 16.36) | 1.07 (0.30, 1.84) | 3.42 (0.66, 17.81) |
| Litio[53] | No | No. Pero en el Australian Medicines Handbook se acepta el uso de litio.[54] | No | 0.47 (0.27-0.81) | Sin información | Sin información | Sin información | Sin información | Sin información | Sin información | Sin información |
| Olanzapina | No | No | Si (en combinación con fluoxetina) | 0.70 (0.48, 1.02) | -2.84 (-5.84,-0.20) | -7.90 (-16.63, 0.83) | 1.22 (0.82, 1.83) | 3.51 (1.58, 7.80) | 12.14 (0.70, 208.95) | 4.58 (4.06, 5.09) | 3.53 (1.64, 7.60) |
| Quetiapina | Si | Si | Si | 0.66 (0.51, 0.87) | -2.67 (-4.00, -1.34) | -2.67 (-3.79, -1.55) | 0.75 (0.26, 2.14) | 5.59 (1.47, 21.26) | 3.06 (1.22, 7.68) | 1.11 (0.56, 1.66) | 8.79 (4.90, 15.77) |
| Risperidona | No | No | No | 0.57 (0.36, 0.89) | -1.85 (-9.17, 5.47) | -1.69 (-4.13, 0.74) | 1.04 (0.59, 1.83) | 2.11 (0.79, 5.68) | 3.32 (0.99, 11.12) | 1.80 (0.95, 2.65) | 1.10 (0.31, 3.99) |
Eficacia de la medicación con la psicoterapia[editar]
Los antidepresivos son estadísticamente superiores al placebo, pero su efecto general es de bajo a moderado. Al respecto, los medicamentos no superan los criterios del Instituto Nacional de Salud y de Excelencia Clínica (NIHCE, por sus siglas en inglés) para un efecto “clínicamente significativo”. En particular, el tamaño del efecto fue pequeño para un trastorno depresivo moderado, pero el efecto aumentó en gran medida, para el trastorno depresivo severo alcanzando un efecto de “significación clínica”.[55][56] Estos resultados fueron consistentes con los estudios clínicos anteriores en los que solo los pacientes con trastorno depresivo mayor se vieron beneficiados por la psicoterapia o el tratamiento con un antidepresivo, Imipramina, más que a partir del tratamiento con placebo.[57][58][59] A pesar de obtener resultados muy parecidos, los autores discutieron la interpretación. Uno de los autores concluyó que “parece poca evidencia apoyar la prescripción de la medicación antidepresiva a cualquier paciente severamente deprimido, a menos que los tratamientos alternativos no hayan proporcionado un beneficio”.[55] El otro autor estuvo de acuerdo haciendo referencia a la analogía del vaso medio lleno pero que tampoco está completamente vacío, para el trastorno depresivo. Señaló que la alternativa de primera opción a la medicación es la psicoterapia, que no tiene una eficacia superior.[60]
Los antidepresivos en general son tan eficaces como la psicoterapia para la depresión mayor, y esta conclusión es válida tanto para las formas severas como el trastorno depresivo mayor.[61][62] Mientras que la medicación da mejores resultados para la distimia.[61][62] El subgrupo ISRS puede ser ligeramente más efectivo que la psicoterapia. Por otro lado, el número de pacientes que abandonan el tratamiento para la depresión es mayor que el número de paciente que abandonan la psicoterapia, esto debido a los efectos secundarios de los antidepresivos.[61] La psicoterapia que resulta exitosa parece prevenir la recurrencia de la depresión, incluso después de haber sido terminada o reemplazada por “sesiones”. Este mismo grado de prevención puede obtenerse mediante la continuación del tratamiento con antidepresivos.[62]
Dos estudios sugieren que la combinación de psicoterapia y medicación es la manera más efectiva para tratar la depresión en los adolescentes. Tanto el Tratamiento de Adolescentes con Estudio de Depresión (TAED) como el Tratamiento de Depresión Resistente en Adolescentes (TDRA) mostraron resultados muy similares. TAED dio como resultados que el 71 % de los pacientes adolescentes tuvieran una mejoría significativa en el estado de ánimo, esto sobre pasando el 60,6 % de los pacientes con mejoría mediante medicación sola, y el 43,2 % con TCC sola[63] Similarmente TDRA mostró un 54,8 % de mejoría con TCC y fármacos contra el 40,5 % tratado solo mediante fármacos.[63]
Tratamientos Experimentales[editar]
Ketamina[editar]
La investigación de los efectos secundarios de los antidepresivos de las infusiones de ketamina a dosis subanestésicas ha demostrado de manera consistente respuestas rápidas (4 a 72 horas) de dosis únicas, con una mejoría sustancial en el estado de ánimo de la mayoría de los pacientes y se observó remisión en algunos otros. Sin embargo, estos efectos son a menudo de corta duración, y los intentos de alargar el efecto antidepresivo con dosis repetidas y el tratamiento extendido han dado un resultado exitoso modesto.[64]
Creatina[editar]
El aminoácido creatina, comúnmente utilizado como un suplemento para mejorar el rendimiento de los físicoculturistas, ha sido estudiado por las posibles propiedades antidepresivas. Un ensayo doble ciego, controlado con placebo, aplicado a mujeres con un trastorno depresivo mayor, dio como resultado que la alimentación diaria con suplementos de creatina con escitalopram era más eficaz que el escitalopram solo.[65] Los experimentos en ratones han encontrado que los efectos antidepresivos de la creatina pueden ser bloqueados por fármacos que actúan en los receptores de dopamina, lo que sugiere que el fármaco actúa sobre las vías de la dopamina.[66]
Receptor agonista de la dopamina[editar]
Algunas investigaciones sugieren que el receptor agonista de la dopamina puede ser eficaz en el tratamiento de la depresión, sin embargo, los estudios acerca de esto, son escasos y los resultados son preliminares.[67]
SAMe[editar]
S-Adenosil metionina (SAMe) está disponible como un antidepresivo de prescripción en Europa y un suplemento dietético de venta libre en los Estados Unidos La evidencia de 16 estudios clínicos con una pequeña muestra de pacientes, revisada en 1994 y 1996, sugirió que fuera más eficaz que el placebo y tan eficaz como la medicación antidepresiva estándar para el tratamiento de la depresión mayor.[68]
Triptófano y el 5-HTP[editar]
El triptófano es un aminoácido que se convierte en 5-hidroxitriptófano (5-HTP) que posteriormente se convierte en el neurotransmisor de la serotonina. Dado que la deficiencia de serotonina ha sido reconocida como una de las posibles causas de la depresión, se ha planteado que el consumo de triptófano y 5-HTP puede mejorar los síntomas de la depresión mediante el aumento del nivel de serotonina en el cerebro.[69] El 5-HTP y el triptófano se venden sin receta médica en América del Norte, pero requiere receta en Europa. Se han realizado pequeños estudios usando 5-HTP y triptófano como terapia adyuvante además del tratamiento estándar para la depresión. Mientras que otras investigaciones tuvieron resultados positivos, y estos fueron criticados por tener defectos metodológicos, y un estudio más reciente no encontró beneficio sostenido de su uso.[70] La seguridad de estos medicamentos no ha sido bien estudiada.[69] Debido a la falta de investigaciones de alta calidad, la naturaleza preliminar de los estudios que demuestran eficacia, la falta de un estudio adecuado sobre su seguridad, y los informes de síndrome de eosinofiliamialgia, están asociados con el uso de triptófano y 5-HTP clínicamente útil.[69][70]
Inositol[editar]
El inositol y el azúcar alcohólico que se encuentran en frutas, granos de frijol y frutos secos pueden tener efectos antidepresivos en dosis altas.[71][72] El inositol puede ejercer sus efectos alterando la señalización intracelular.
Dispositivos Médicos[editar]
Existe una variedad de dispositivos médicos que están en uso o bajo consideración para el tratamiento de la depresión, incluyendo dispositivos que ofrecen terapia electroconvulsiva, estimulación del nervio vago, estimulación magnética transcraneal repetitiva y estimulación de la electroterapia craneal. El uso de estos dispositivos en Estados Unidos requiere la aprobación de la Administración de Alimentos y Medicamentos de los Estados Unidos (FDA, del inglés Food and Drug Administration) después de los ensayos de campo. En 2010 un panel de la FDA consideró la cuestión del manejo de estos ensayos de campo. Los factores que consideraron fueron en sí los fármacos que habían sido eficaces, cuántos fármacos diferentes habían sido probados y la tolerancia para los suicidios como tasa para medir los ensayos de campo.[73]
Terapia electroconvulsiva[editar]
La terapia electroconvulsiva (TEC) es un tratamiento psiquiátrico estándar en el que las convulsiones son inducidas eléctricamente en los pacientes para aliviar las enfermedades psiquiátricas[74]: 1880 . La TEC se utiliza únicamente con el consentimiento informado[75] como última línea de intervención para el trastorno depresivo mayor.[76]
Un tratamiento de TEC es efectiva en alrededor de un 50 % de los pacientes con el trastorno depresivo mayor resistente al tratamiento, ya sea unipolar o bipolar.[77] El tratamiento de seguimiento es poco analizado, pero aproximadamente la mitad de los pacientes que responden, recaen en doce meses.[78]
Aparte de los efectos en el cerebro, los riesgos físicos de la TEC son similares a los de la anestesia general breve.[79]: 259 Inmediatamente después del tratamiento, los efectos adversos más comunes son confusión y pérdida de memoria.[76][80] La TEC es considerada una de las opciones menos dañinas de tratamiento, que se encuentra disponible para las mujeres embarazadas gravemente deprimidas.[81]
Un tratamiento habitual de TEC implica múltiples administraciones, comúnmente entre dos o tres veces por semana, esto hasta que el paciente ya no sufra síntomas. La TEC se administra bajo anestesia con un relajante muscular.[82] La terapia electroconvulsiva puede diferir en su aplicación de tres maneras: la colocación de los electrodos, la frecuencia de los tratamientos, y la forma de onda eléctrica del estímulo. Estas tres maneras de aplicación tienen diferencias significativas, tanto en los efectos secundarios adversos como en la remisión de los síntomas. Después del tratamiento, la terapia con fármacos suele continuar y algunos pacientes reciben TEC de seguimiento.[76]
La TEC parece funcionar en el corto plazo mediante un efecto anticonvulsivo, principalmente en los lóbulos frontales, y a largo plazo a través de efectos neurotróficos principalmente en el lóbulo temporal medial.[83]
Estimulación cerebral profunda[editar]
El apoyo para el uso de la estimulación cerebral profunda en el trastorno depresivo resistente al tratamiento, proviene de un conjunto de estudios de casos, y este tratamiento se encuentra todavía en una etapa temprana de investigación.[84] En esta técnica se implantan los electrodos en una región específica del cerebro, que se estimula continuamente.[85] Una revisión sistemática de marzo de 2010 encontró que “alrededor de la mitad de los pacientes mostraron una mejora dramática” y que los eventos adversos eran “generalmente triviales” debido a la población de pacientes psiquiátricos más jóvenes con trastornos de los movimientos.[86] La estimulación cerebral profunda está disponible en forma experimental, solo en los Estados Unidos; y no existen sistemas aprobados por la FDA para este uso.[87] Está disponible en Australia.
Estimulación magnética transcraneal repetitiva[editar]
La estimulación magnética transcraneal (EMT) profunda es un método no invasivo utilizado para estimular pequeñas regiones del cerebro. Durante un proceso EMT, un generador de campo magnético o “bobina” se coloca cerca de la cabeza de la persona que recibe el tratamiento.[88] El generador produce pequeñas corrientes eléctricas en la región del cerebro justo debajo de la bobina mediante la inducción electromagnética. La bobina está conectada a un generador de impulsos, o estimulador que suministra de corriente eléctrica a la bobina.[89]
La EMT fue aprobada por la FDA para tratar el trastorno depresivo mayor resistente en 2008[90] y a partir de 2014 la evidencia clínica apoya su uso.[91][92] La asociación americana de psiquiatría,[93]: 46 la red canadiense para los trastornos del humor y la ansiedad,[94] y el Royal Australia and New Zealand College of Psychiatrists han respaldado esta técnica.[95]
Estimulación del nervio vago[editar]
La estimulación del nervio vago (ENV) utiliza un electrodo implantado y un generador para crear impulsos eléctricos al nervio vago, que es uno de los nervios primarios que emanan del cerebro. Este es un tratamiento aprobado para la depresión resistente al tratamiento en la Unión Europea, y Estados Unidos y se utiliza a veces como un complemento al tratamiento antidepresivo existente. El apoyo a este método proviene principalmente de ensayos abiertos, que indican que pueden ser necesarios varios meses para observar un beneficio.[84] El único gran ensayo doble ciego llevado a cabo solo duró diez semanas y dio resultados que no fueron concluyentes. La ENV no demostró superioridad sobre un tratamiento simulado en el resultado primario de la eficacia, pero los hallazgos fueron más favorables para uno de los estudios secundarios. Los autores de este estudio concluyeron que “la investigación no dio evidencia definitiva de la eficacia a corto plazo para ENV adjunta a la depresión resistente al tratamiento”.[96]
Estimulación de la electroterapia craneal[editar]
Una revisión en Cochrane en el año 2014 encontró evidencia insuficiente para determinar si la estimulación con electroterapia craneal con corriente alterna es segura y efectiva para el tratamiento de la depresión.[97]
Otros tratamientos[editar]
Terapia de luz brillante[editar]

Un meta-análisis de la terapia de luz brillante hecho por la Asociación Estadounidense de Psiquiatría encontró una reducción significativa en la gravedad de los síntomas de depresión asociada con el tratamiento de luz brillante. Se encontró que produce un beneficio tanto para el trastorno afectivo estacional como para la depresión no estacional, con efectos similares a los de los antidepresivos convencionales. Para la depresión no estacional, la adición de terapia de luz al tratamientos antidepresivos estándar no fue eficaz.[98] Un meta-análisis de la terapia de luz para la depresión no estacional realizado por Cochrane Collaboration, estudió un conjunto diferente de ensayos, donde la luz se usó en su mayoría en combinación con antidepresivos o terapia de vigilia. En este estudio se encontró un efecto moderado estadísticamente significativo para la terapia de luz, con una respuesta significativamente mejor que el tratamiento de control en estudios de alta calidad, en otros estudios que aplicaron el tratamiento de luz matutina y con pacientes que respondieron a la privación total o parcial del sueño.[99] Ambos análisis notaron mala calidad de la mayoría de los estudios y su pequeño tamaño de muestra, e instaron a la prudencia en la interpretación de sus resultados. La corta duración (1 a 2 semanas) de la mayoría de los ensayos hace que no esté claro si el efecto de la terapia de luz podría ser sostenido a largo plazo.
Ejercicio[editar]
La revisión de 2013 de Colaboración Cochrane sobre el ejercicio físico para el tratamiento de la depresión señaló que, basándose en algunas pruebas limitadas, es moderadamente más eficaz que una intervención de control y comparable a las terapias con el uso de drogas psicológicas o antidepresivas. En esta revisión se observaron efectos menores en estudios más rigurosos desde el punto de vista metodológico.[100] Tres revisiones sistemáticas posteriores de 2014 que incluyeron la revisión de Cochrane en su análisis, concluyeron con hallazgos similares: uno de estos indicó que el ejercicio físico es efectivo como tratamiento complementario junto con medicación antidepresiva.[101] Los otros dos indicaron que el ejercicio físico tiene marcados efectos antidepresivos y recomendaron la inclusión de la actividad física como un tratamiento complementario para la depresión leve a moderada,[102] y también para enfermedades mentales en general. Estos estudios también mostraron menores efectos en experimentos metodológicamente más rigurosos.[103] Las cuatro revisiones sistemáticas solicitaron más investigación para determinar la eficacia o la intensidad óptima del ejercicio, la duración y la modalidad.[100][101][102][103] La evidencia del factor neurotrófico derivado del cerebro (FNDC), en la mediación de algunos efectos neurobiológicos del ejercicio físico[104][105][106] se observó en una revisión que planteaba la hipótesis de que el aumento de la señalización del BDNF es responsable del efecto antidepresivo.[101]
En junio de 2015 se publicó una revisión de las pruebas clínicas y directrices para el tratamiento de la depresión con terapia de ejercicios.[107] Esta revisión señaló que las pruebas disponibles sobre la eficacia de la terapia de ejercicio para la depresión presentan algunas limitaciones;[107] no obstante, afirmó que hay pruebas claras de eficacia en la reducción de los síntomas depresivos.[107] La revisión también señaló que las características del paciente, el tipo de trastorno depresivo y la naturaleza del programa de ejercicios afectan a las propiedades antidepresivas de la terapia con ejercicios.[107]
Meditación[editar]
Los programas de meditación de conciencia plena pueden ayudar a mejorar los síntomas de la depresión, pero no son mejores que los tratamientos activos como la medicación, el ejercicio u otro tipo de terapias conductuales.[108]
Musicoterapia[editar]
Una revisión de 2009 encontró que 3 a 10 sesiones de musicoterapia dieron como resultado una mejoría apreciable en los síntomas depresivos, con mejoría aún mayor después de 16 a 51 sesiones.[109]
Hierba de San Juan[editar]
Un meta-análisis del año 2008 realizado por Cochrane Collaboration, concluyó que “la evidencia disponible sugiere que los extractos de hypericum probados en los ensayos incluidos, a) son superiores al placebo en pacientes con trastorno depresivo mayor, b) son igualmente eficaces como los antidepresivos estándar, c) tienen menos efectos secundarios que los antidepresivos estándar. La asociación del país de origen y la precisión con el tamaño de los efectos complica la interpretación”.[110] El Centro Nacional de Salud Complementaria e Integral indica que “la hierba de San Juan puede ayudar en algunos tipos de depresión, esto con una similitud al tratamiento con los antidepresivos estándar de prescripción, pero esta evidencia no es definitiva”. Advierte que “combinar la hierba de San Juan con ciertos antidepresivos puede conducir a un aumento potencialmente mortal de la serotonina, una sustancia química del cerebro a la que se dirigen los antidepresivos.” La hierba de San Juan también puede limitar la eficacia de varios medicamentos recetados.[111]
Sueño[editar]
La depresión a veces se asocia con el insomnio (dificultad para conciliar el sueño, despertar temprano, y despertarse en medio de la noche). La combinación de estos dos resultados, la depresión y el insomnio solo empeora la situación del paciente. Por lo tanto, una buena higiene del sueño es importante para ayudar a romper este círculo vicioso.[112] Esta higiene incluiría medidas tales como rutinas regulares del sueño, la evitación del consumo de estimulantes tales como la cafeína y el manejo de desórdenes tales como la apnea del sueño.[113]
Suspensión del hábito de fumar[editar]
Dejar de fumar cigarrillos se asocia con la reducción de la depresión y la ansiedad, con un resultado “igual o mayor que” el de los tratamientos antidepresivos.[114]
Privación total/parcial del sueño[editar]
La privación de sueño (omitir una noche de sueño) puede mejorar los síntomas de la depresión en entre el 40 % y el 60 % de los pacientes. La privación parcial del sueño en la segunda mitad de la noche puede ser tan efectiva como una sesión de privación de sueño durante toda la noche. Esta mejoría puede durar semanas, aunque la mayoría (entre el 50 % y el 80 %) recae después de la recuperación del sueño. Se ha descubierto que el desplazamiento o la reducción del periodo de sueño, la terapia de luz, los fármacos antidepresivos, y el litio puedan estabilizar los efectos del tratamiento de privación de sueño.[115]
Ácidos grasos esenciales[editar]
Una revisión de Cochrane Collaboration realizada en 2015 encontró insuficiente evidencia para determinar si el ácido graso omega 3 tiene algún efecto sobre la depresión.[116] Una revisión de 2016 encontró que si se efectúan pruebas con formulaciones que contienen principalmente ácido eicosapentaenoico (AEP) y por separado otras pruebas con formulaciones que contienen ácido docosahexaenoico (ADH), pareciera que AEP podría tener un efecto positivo mientras ADH no lo tendría, pero no existe evidencia suficiente para corroborar la información.[117]
Cuidado compartido[editar]
La atención compartida —cuando los médicos generalistas y los especialistas tienen un manejo conjunto del cuidado de la salud de un paciente—, se ha demostrado que alivia los efectos de la depresión.[118]
Referencias[editar]
- ↑ «Beyond Blue». Consultado el 30 de abril de 2007.
- ↑ Lanier, Eric (2003). Depression (Professional Safety). Consultado el 10 de octubre de 2014.
- ↑ a b The Merck Manual of Diagnosis and Therapy
- ↑ Khan, Arif; James Faucett; Pesach Lichtenberg; Irving Kirsch; Walter A. Brown (30 de julio de 2012). «A Systematic Review of Comparative Efficacy of Treatments and Controls for Depression». PLOS ONE 7 (7): e41778. PMC 3408478. PMID 22860015. doi:10.1371/journal.pone.0041778.
- ↑ a b NICE (2005). NICE Guidelines:depression in children and adolescents. London: NICE. p. 5. ISBN 1-84629-074-0. Archivado desde el original el 24 de septiembre de 2008. Consultado el 16 de agosto de 2008.
- ↑ Thase, ME (1999). «When are psychotherapy and pharmacotherapy combinations the treatment of choice for major depressive disorder?». Psychiatric Quarterly 70 (4): 333-46. PMID 10587988. doi:10.1023/A:1022042316895.
- ↑ Roth, Anthony; Fonagy, Peter (2006). «Cognitive-Behavioral Therapy Alone and in Combination with medication: University of Minnesota and University of Pennsylvania–Vanderbilt University Studies». What Works for Whom?: A Critical Review of Psychotherapy Research (2nd edición). Guilford Press. pp. 76-8. ISBN 978-1-59385-272-6.
- ↑ Johnsen, Tom J.; Friborg, Oddgeir (1 de julio de 2015). «The effects of cognitive behavioral therapy as an anti-depressive treatment is falling: A meta-analysis». Psychological Bulletin (en inglés) 141 (4): 747-768. ISSN 1939-1455. PMID 25961373. doi:10.1037/bul0000015.
- ↑ Bower, Peter; Kontopantelis, Evangelos; Sutton, Alex; Kendrick, Tony; Richards, David A; Gilbody, Simon; Knowles, Sarah; Cuijpers, Pim; Andersson, Gerhard; Christensen, Helen; Meyer, Björn; Huibers, Marcus; Smit, Filip; van Straten, Annemieke; Warmerdam, Lisanne; Barkham, Michael; Bilich, Linda; Lovell, Karina; Liu, Emily Tung-Hsueh (2013). «Influence of initial severity of depression on effectiveness of low intensity interventions: Meta-analysis of individual patient data». BMJ 346: f540. PMC 3582703. PMID 23444423. doi:10.1136/bmj.f540.
- ↑ March J, Silva S, Petrycki S (agosto de 2004). «Fluoxetine, cognitive-behavioral therapy, and their combination for adolescents with depression: Treatment for Adolescents With Depression Study (TADS) randomized controlled trial». JAMA (en inglés) 292 (7): 807-20. PMID 15315995. doi:10.1001/jama.292.7.807.
- ↑ Goodyer I, Dubicka B, Wilkinson P (julio de 2007). «Selective serotonin reuptake inhibitors (SSRIs) and routine specialist care with and without cognitive behaviour therapy in adolescents with major depression: Randomised controlled trial». British Medical Journal 335 (7611): 142. PMC 1925185. PMID 17556431. doi:10.1136/bmj.39224.494340.55.
- ↑ Goodyer IM, Dubicka B, Wilkinson P (mayo de 2008). «A randomised controlled trial of cognitive behaviour therapy in adolescents with major depression treated by selective serotonin reuptake inhibitors. The ADAPT trial». Health Technol Assess 12 (14): 1-80. PMID 18462573. Archivado desde el original el 21 de marzo de 2009.
- ↑ Domino ME, Burns BJ, Silva SG (mayo de 2008). «Cost-effectiveness of treatments for adolescent depression: results from TADS». American Journal of Psychiatry 165 (5): 588-96. PMID 18413703. doi:10.1176/appi.ajp.2008.07101610.
- ↑ Hopko DR, Lejuez CW, LePage JP, Hopko SD, McNeil DW (2004). «A Brief Behavioral Activation Treatment for Depression». Behavior Modification 27 (4): 458-469. PMID 12971122. doi:10.1177/0145445503255489. Archivado desde el original el 2 de abril de 2015.
- ↑ Dimidjian, S. (2006). «Randomized Trial of Behavioral Activation, Cognitive Therapy, and Antidepressant Medication in the Acute Treatment of Adults With Major Depression». Journal of Consulting and Clinical Psychology 74 (4): 658-670. PMID 16881773. doi:10.1037/0022-006X.74.4.658.
- ↑ Spates C. R.; Pagoto S.; Kalata A. (2006). «A Qualitative And Quantitative Review of Behavioral Activation Treatment of Major Depressive Disorder». The Behavior Analyst Today 7 (4): 508-518. doi:10.1037/h0100089.
- ↑ Ruiz, F. J. (2010). «A review of Acceptance and Commitment Therapy (ACT) empirical evidence: Correlational, experimental psychopathology, component and outcome studies». International Journal of Psychology and Psychological Therapy 10 (1): 125-62.
- ↑ «APA website on empirical treatments». Archivado desde el original el 5 de octubre de 2010. Consultado el 1 de septiembre de 2009.
- ↑ Hayes, Steven. «State of the ACT Evidence». ContextualPsychology.org.
- ↑ Coelho HF, Canter PH, Ernst E (diciembre de 2007). «Mindfulness-based cognitive therapy: Evaluating current evidence and informing future research». Journal of Consulting and Clinical Psychology 75 (6): 1000-05. PMID 18085916. doi:10.1037/0022-006X.75.6.1000.
- ↑ Weissman MM, Markowitz JC, Klerman GL (2000). Comprehensive Guide to Interpersonal Psychotherapy. New York: Basic Books. ISBN 0-465-09566-6.
- ↑ Dworetzky J (1997). Psychology. Pacific Grove, CA, USA: Brooks/Cole Pub. Co. p. 602. ISBN 0-314-20412-1.
- ↑ Doidge N, Simon B, Lancee WJ (2002). «Psychoanalytic patients in the US, Canada, and Australia: II. A DSM-III-R validation study». Journal of the American Psychoanalytic Association 50 (2): 615-27. PMID 12206545. doi:10.1177/00030651020500021101.
- ↑ Durand VM, Barlow D (1999). Abnormal psychology: An integrative approach. Pacific Grove, CA, USA: Brooks/Cole Pub. Co. ISBN 0-534-34742-8.
- ↑ de Maat S, Dekker J, Schoevers R (junio de 2007). «Short Psychodynamic Supportive Psychotherapy, antidepressants, and their combination in the treatment of major depression: A mega-analysis based on three Randomized Clinical Trials». Depression and Anxiety 25 (7): 565-74. PMID 17557313. doi:10.1002/da.20305.
- ↑ Depression Guideline Panel. Depression in primary care. Vol. 2. Treatment of major depression. Clinical practice guideline. No. 5. Rockville, MD: Agency for Health Care Policy and Research, 1999.
- ↑ Sutherland JE, Sutherland SJ, Hoehns JD (marzo de 2003). «Achieving the best outcome in treatment of depression». Journal of Family Practice 52 (3): 201-09. PMID 12620174. Archivado desde el original el 2 de octubre de 2009.
- ↑ Zisook S, Rush AJ, Haight BR, Clines DC, Rockett CB (2006). «Use of bupropion in combination with serotonin reuptake inhibitors». Biological Psychiatry 59 (3): 203-10. PMID 16165100. doi:10.1016/j.biopsych.2005.06.027.
- ↑ Rush AJ, Trivedi MH, Wisniewski SR (2006). «Bupropion-SR, sertraline, or venlafaxine-XR after failure of SSRIs for depression». New England Journal of Medicine 354 (12): 1231-42. PMID 16554525. doi:10.1056/NEJMoa052963.
- ↑ Trivedi MH, Fava M, Wisniewski SR, Thase ME, Quitkin F, Warden D, Ritz L, Nierenberg AA, Lebowitz BD, Biggs MM, Luther JF, Shores-Wilson K, Rush AJ (2006). «Medication augmentation after the failure of SSRIs for depression». New England Journal of Medicine 354 (12): 1243-52. PMID 16554526. doi:10.1056/NEJMoa052964.
- ↑ Mayers AG, Baldwin DS (diciembre de 2005). «Antidepressants and their effect on sleep». Human Psychopharmacology 20 (8): 533-59. PMID 16229049. doi:10.1002/hup.726.
- ↑ Winokur A, DeMartinis NA, McNally DP, Gary EM, Cormier JL, Gary KA (octubre de 2003). «Comparative effects of mirtazapine and fluoxetine on sleep physiology measures in patients with major depression and insomnia». Journal of Clinical Psychiatry 64 (10): 1224-29. PMID 14658972. doi:10.4088/JCP.v64n1013.
- ↑ Lawrence RW (agosto de 2004). «Effect of mirtazapine versus fluoxetine on "sleep quality"». Journal of Clinical Psychiatry 65 (8): 1149-50. PMID 15323610. doi:10.4088/JCP.v65n0818i.
- ↑ Papakostas GI, Thase ME, Fava M, Nelson JC, Shelton RC (diciembre de 2007). «Are antidepressant drugs that combine serotonergic and noradrenergic mechanisms of action more effective than the selective serotonin reuptake inhibitors in treating major depressive disorder? A meta-analysis of studies of newer agents». Biological Psychiatry 62 (11): 1217-27. PMID 17588546. doi:10.1016/j.biopsych.2007.03.027.
- ↑ Cipriani A, Geddes JR, Barbui C (2007). «Venlafaxine for major depression». British Medical Journal 334 (7587): 215 (editorial). PMC 1790758. PMID 17272528. doi:10.1136/bmj.39098.457720.BE. Consultado el 13 de septiembre de 2008.
- ↑ a b «Depression in children and young people: identification and management in primary, community and secondary care». NHS National Institute for Health and Clinical Excellence. septiembre de 2005. Consultado el 17 de agosto de 2008.
- ↑ Nelson, JC; Devanand, DP (abril de 2011). «A systematic review and meta-analysis of placebo-controlled antidepressant studies in people with depression and dementia.». Journal of the American Geriatrics Society 59 (4): 577-85. PMID 21453380. doi:10.1111/j.1532-5415.2011.03355.x.
- ↑ Anderson IM (1998). «SSRIS versus tricyclic antidepressants in depressed inpatients: A meta-analysis of efficacy and tolerability». Depression and Anxiety. 7 Suppl 1: 11-17. PMID 9597346. doi:10.1002/(SICI)1520-6394(1998)7:1+<11::AID-DA4>3.0.CO;2-I.
- ↑ Anderson IM (abril de 2000). «Selective serotonin reuptake inhibitors versus tricyclic antidepressants: A meta-analysis of efficacy and tolerability». Journal of Affective Disorders 58 (1): 19-36. PMID 10760555. doi:10.1016/S0165-0327(99)00092-0.
- ↑ Krishnan KR (2007). «Revisiting monoamine oxidase inhibitors». Journal of Clinical Psychiatry. 68 Suppl 8: 35-41. PMID 17640156.
- ↑ Valenstein M, McCarthy JF, Austin KL, Greden JF, Young EA, Blow FC (2006). «What happened to lithium? Antidepressant augmentation in clinical settings». American Journal of Psychiatry 163 (7): 1219-25. PMID 16816227. doi:10.1176/appi.ajp.163.7.1219.
- ↑ Bauer M, Dopfmer S (1999). «Lithium augmentation in treatment-resistant depression: Meta-analysis of placebo-controlled studies». Journal of Clinical Psychopharmacology 19 (5): 427-34. PMID 10505584. doi:10.1097/00004714-199910000-00006.
- ↑ Guzzetta F, Tondo L, Centorrino F, Baldessarini RJ (marzo de 2007). «Lithium treatment reduces suicide risk in recurrent major depressive disorder». J Clin Psychiatry 68 (3): 380-83. PMID 17388706. doi:10.4088/JCP.v68n0304.
- ↑ Bender KJ (1 de febrero de 2008). «Evidence Grows for Value of Antipsychotics as Antidepressant Adjuncts - Psychiatric Times». Psychiatric Times. Archivado desde el original el 13 de junio de 2020. Consultado el 6 de agosto de 2008.
- ↑ Nierenberg AA, Fava M, Trivedi MH, Wisniewski SR, Thase ME, McGrath PJ, Alpert JE, Warden D, Luther JF, Niederehe G, Lebowitz B, Shores-Wilson K, Rush AJ (2006). «A comparison of lithium and T(3) augmentation following two failed medication treatments for depression: A STAR*D report». American Journal of Psychiatry 163 (9): 1519-30. PMID 16946176. doi:10.1176/appi.ajp.163.9.1519.
- ↑ Stahl, Stephen M. (2011). The Prescriber's Guide (Stahl's Essential Psychopharmacology). Cambridge University Press. p. 39.
- ↑ Kraus MF, Burch EA (1992). «Methylphenidate hydrochloride as an antidepressant: controversy, case studies, and review». South. Med. J. 85 (10): 985-91. PMID 1411740. doi:10.1097/00007611-199210000-00012.
- ↑ Orr, K; Taylor, D (2007). «Psychostimulants in the treatment of depression : a review of the evidence.». CNS Drugs 21 (3): 239-57. PMID 17338594. doi:10.2165/00023210-200721030-00004.
- ↑ British National Formulary (BNF) 65. Pharmaceutical Pr; 2013.
- ↑ Therapeutic Goods Administration. TGA eBusiness Services [Internet]. Australian Government Department of Health and Ageing.; [cited 2013 Sep 13]. Available from: https://www.ebs.tga.gov.au/
- ↑ Drugs@FDA: FDA Approved Drug Products [Internet]. [cited 2013 Sep 13]. Available from: http://www.accessdata.fda.gov/scripts/cder/drugsatfda/index.cfm
- ↑ a b c d e f g h Komossa, Katja; Depping, Anna M; Gaudchau, Andrea; Kissling, Werner; Leucht, Stefan (2010). «Second-generation antipsychotics for major depressive disorder and dysthymia». En Leucht, Stefan, ed. Cochrane Database of Systematic Reviews (12): CD008121. PMID 21154393. doi:10.1002/14651858.CD008121.pub2.
- ↑ Bauer, M; Dopfmer, S (octubre de 1999). «Lithium augmentation in treatment-resistant depression: meta-analysis of placebo-controlled studies.». Journal of Clinical Psychopharmacology 19 (5): 427-34. PMID 10505584. doi:10.1097/00004714-199910000-00006.
- ↑ Rossi, S, ed. (2013). Australian Medicines Handbook (2013 edición). Adelaide: The Australian Medicines Handbook Unit Trust. ISBN 978-0-9805790-9-3.
- ↑ a b Kirsch I, Deacon BJ, Huedo-Medina TB, Scoboria A, Moore TJ, Johnson BT (febrero de 2008). «Initial severity and antidepressant benefits: A meta-analysis of data submitted to the Food and Drug Administration». PLoS Med. 5 (2): e45. PMC 2253608. PMID 18303940. doi:10.1371/journal.pmed.0050045.
- ↑ Turner EH, Matthews AM, Linardatos E, Tell RA, Rosenthal R (enero de 2008). «Selective publication of antidepressant trials and its influence on apparent efficacy». N. Engl. J. Med. 358 (3): 252-60. PMID 18199864. doi:10.1056/NEJMsa065779.
- ↑ Elkin I, Shea MT, Watkins JT, Imber SD, Sotsky SM, Collins JF, Glass DR, Pilkonis PA, Leber WR, Docherty JP (1989). «National Institute of Mental Health Treatment of Depression Collaborative Research Program. General effectiveness of treatments». Archives of General Psychiatry 46 (11): 971-82; discussion 983. PMID 2684085. doi:10.1001/archpsyc.1989.01810110013002.
- ↑ Elkin I, Gibbons RD, Shea MT, Sotsky SM, Watkins JT, Pilkonis PA, Hedeker D (1995). «Initial severity and differential treatment outcome in the National Institute of Mental Health Treatment of Depression Collaborative Research Program». Journal of Consulting and Clinical Psychology 63 (5): 841-47. PMID 7593878. doi:10.1037/0022-006X.63.5.841.
- ↑ Sotsky SM, Glass DR, Shea MT, Pilkonis PA, Collins JF, Elkin I, Watkins JT, Imber SD, Leber WR, Moyer J (1991). «Patient predictors of response to psychotherapy and pharmacotherapy: Findings in the NIMH Treatment of Depression Collaborative Research Program». American Journal of Psychiatry 148 (8): 997-1008. PMID 1853989.
- ↑ Turner EH, Rosenthal R (marzo de 2008). «Efficacy of antidepressants». BMJ 336 (7643): 516-7. PMC 2265347. PMID 18319297. doi:10.1136/bmj.39510.531597.80.
- ↑ a b c Cuijpers P, van Straten A, van Oppen P, Andersson G (agosto de 2008). «Are Psychological and Pharmacologic Interventions Equally Effective in the Treatment of Adult Depressive Disorders? A Meta-Analysis of Comparative Studies». Journal of Clinical Psychiatry: e1-e11. Archivado desde el original el 15 de julio de 2011. Consultado el 15 de julio de 2017.
- ↑ a b c Imel ZE, Malterer MB, McKay KM, Wampold BE (octubre de 2008). «A meta-analysis of psychotherapy and medication in unipolar depression and dysthymia». J Affect Disord 110 (3): 197-206. PMID 18456340. doi:10.1016/j.jad.2008.03.018.
- ↑ a b Van Voorhees, Benjamin W.; Smith, Sandy; Ewigman, Bernard (2008). «Treat depressed teens with medication and psychotherapy». The Journal of Family Practice 57 (11): 735-9a. PMC 3183842. PMID 19006622.
- ↑ Caddy C, etal (Apr 2014). «Ketamine as the prototype glutamatergic antidepressant: pharmacodynamic actions, and a systematic review and meta-analysis of efficacy». Ther Adv Psychopharmacol 4 (2): 75-99. PMC 3952483. PMID 24688759. doi:10.1177/2045125313507739.
- ↑ Lyoo I. K.; Yoon S.; Kim T. S.; Hwang J.; Kim J. E.; Won W.; Renshaw P. F. (2012). «A randomized, double-blind placebo-controlled trial of oral creatine monohydrate augmentation for enhanced response to a selective serotonin reuptake inhibitor in women with major depressive disorder». American Journal of Psychiatry 169 (9): 937-945. PMID 22864465. doi:10.1176/appi.ajp.2012.12010009.
- ↑ Cunha M. P.; Machado D. G.; Capra J. C.; Jacinto J.; Bettio L. E.; Rodrigues A. L. S. (2012). «Antidepressant-like effect of creatine in mice involves dopaminergic activation». Journal of Psychopharmacology 26 (11): 1489-1501. doi:10.1177/0269881112447989.
- ↑ Dunlop, Boadie W.; Nemeroff, Charles B. (1 de marzo de 2007). «The role of dopamine in the pathophysiology of depression». Archives of General Psychiatry 64 (3): 327-337. ISSN 0003-990X. PMID 17339521. doi:10.1001/archpsyc.64.3.327.
- ↑ Mischoulon D, Fava M (noviembre de 2002). «Role of S-adenosyl-L-methionine in the treatment of depression: a review of the evidence». Am. J. Clin. Nutr. 76 (5): 1158S-61S. PMID 12420702.
- ↑ a b c Shaw, K; Turner, J; Del Mar, C (2002). «Tryptophan and 5-hydroxytryptophan for depression.». The Cochrane database of systematic reviews (1): CD003198. PMID 11869656. doi:10.1002/14651858.CD003198.
- ↑ a b Ravindran, AV; da Silva, TL (25 de septiembre de 2013). «Complementary and alternative therapies as add-on to pharmacotherapy for mood and anxiety disorders: a systematic review.». Journal of Affective Disorders 150 (3): 707-19. PMID 23769610. doi:10.1016/j.jad.2013.05.042.
- ↑ Levine; Vittorio; Silvia; Francesco. «"Double-blind, Controlled Trial of Inositol Treatment of Depression."». American Journal of Psychiatry 152 (5): 792-793. doi:10.1176/ajp.152.5.792.
- ↑ Levine; Gonsalves; Barbur (Jan 1993). «"Inositol 6 G Daily May Be Effective in Depression but Not in Schizophrenia."». Human Psychopharmacology.
- ↑ "FDA Panel Looks at Trials of Devices to Treat Depression" article by Emily P. Walker, Washington Correspondent, MedPage Today Published: October 08, 2010, accessed October 9, 2010
- ↑ Rudorfer, MV, Henry, ME, Sackeim, HA (2003). "Electroconvulsive therapy" Archivado el 10 de agosto de 2007 en Wayback Machine.. In A Tasman, J Kay, JA Lieberman (eds) Psychiatry, Second Edition. Chichester: John Wiley & Sons Ltd, 1865–1901.
- ↑ Beloucif S (2013). «Informed consent for special procedures: electroconvulsive therapy and psychosurgery». Curr Opin Anaesthesiol 26: 182-5. PMID 23385317. doi:10.1097/ACO.0b013e32835e7380.
- ↑ a b c FDA. FDA Executive Summary. Prepared for the January 27–28, 2011 meeting of the Neurological Devices Panel Meeting to Discuss the Classification of Electroconvulsive Therapy Devices (ECT). Quote, p38: "Three major practice guidelines have been published on ECT. These guidelines include: APA Task Force on ECT (2001); Third report of the Royal College of Psychiatrists’ Special Committee on ECT (2004); National Institute for Health and Clinical Excellence (NICE 2003; NICE 2009). There is significant agreement between the three sets of recommendations."
- ↑ Dierckx, B.; Heijnen, WT; Van Den Broek, WW; Birkenhäger, TK (2012). «Efficacy of electroconvulsive therapy in bipolar versus unipolar major depression: A meta-analysis». Bipolar Disorders 14 (2): 146-150. PMID 22420590. doi:10.1111/j.1399-5618.2012.00997.x.
- ↑ Jelovac A, etal (Nov 2013). «Relapse following successful electroconvulsive therapy for major depression: a meta-analysis». Neuropsychopharmacology 38 (12): 2467-74. PMC 3799066. PMID 23774532. doi:10.1038/npp.2013.149.
- ↑ Surgeon General (1999). Mental Health: A Report of the Surgeon General, chapter 4.
- ↑ American Psychiatric Association; Committee on Electroconvulsive Therapy; Richard D. Weiner (2001). The practice of electroconvulsive therapy: recommendations for treatment, training, and privileging (2nd edición). Washington, DC: American Psychiatric Publishing. ISBN 978-0-89042-206-9.
- ↑ Pompili M, etal (Dec 2014). «Electroconvulsive treatment during pregnancy: a systematic review». Expert Rev Neurother 14 (12): 1377-90. PMID 25346216. doi:10.1586/14737175.2014.972373.
- ↑ «Copia archivada». Archivado desde el original el 8 de agosto de 2013. Consultado el 15 de julio de 2017.
- ↑ Abbott CC, etal (Mar 2014). «A review of longitudinal electroconvulsive therapy: neuroimaging investigations». J Geriatr Psychiatry Neurol 27 (1): 33-46. PMID 24381234. doi:10.1177/0891988713516542.
- ↑ a b Marangell LB, Martinez M, Jurdi RA, Zboyan H (septiembre de 2007). «Neurostimulation therapies in depression: a review of new modalities». Acta Psychiatr Scand 116 (3): 174-81. PMID 17655558. doi:10.1111/j.1600-0447.2007.01033.x.
- ↑ Emily Underwood (1 de noviembre de 2013). «Short-Circuiting Depression». Science 342 (6158): 548-551. PMID 24179199. doi:10.1126/science.342.6158.548.
- ↑ Lakhan SE, Callaway H (2010). «Deep brain stimulation for obsessive-compulsive disorder and treatment-resistant depression: systematic review». BMC Research Notes 3: 60. PMC 2838907. PMID 20202203. doi:10.1186/1756-0500-3-60.
- ↑ National Institute of Mental Health. Brain Stimulation Therapies
- ↑ NiCE. (enero de 2014). «Transcranial magnetic stimulation for treating and preventing migraine». Archivado desde el original el 4 de octubre de 2015.
- ↑ Michael Craig Miller for Harvard Health Publications. July 26, 2012 Magnetic stimulation: a new approach to treating depression?
- ↑ Melkerson, MN (16 de diciembre de 2008). «Special Premarket 510(k) Notification for NeuroStar® TMS Therapy System for Major Depressive Disorder» (pdf). Food and Drug Administration. Consultado el 16 de julio de 2010.
- ↑ Lefaucheur, JP (2014). «Evidence-based guidelines on the therapeutic use of repetitive transcranial magnetic stimulation (rTMS)». Clinical Neurophysiology 125: 2150-2206. PMID 25034472. doi:10.1016/j.clinph.2014.05.021.
- ↑ George, MS; Post, RM (2011). «Daily Left Prefrontal Repetitive Transcranial Magnetic Stimulation for Acute Treatment of Medication-Resistant Depression». American Journal of Psychiatry 168 (4): 356-364. PMID 21474597. doi:10.1176/appi.ajp.2010.10060864.
(6) Gaynes BN, Lux L, Lloyd S, Hansen RA, Gartlehner G, Thieda P, Brode S, Swinson Evans T, Jonas D, Crotty K, Viswanathan M, Lohr KN, Research Triangle Park, North Carolina (septiembre de 2011). «Nonpharmacologic Interventions for Treatment-Resistant Depression in Adults. Comparative Effectiveness Review Number 33. (Prepared by RTI International-University of North Carolina (RTI-UNC) Evidence-based Practice Center)». AHRQ Publication No. 11-EHC056-EF. Rockville, Maryland: Agency for Healthcare Research and Quality. p. 36. Archivado desde el original el 11 de octubre de 2012. Consultado el 11 de octubre de 2011. - ↑ American Psychiatric Association (2010). (eds: Gelenberg, AJ, Freeman, MP, Markowitz, JC, Rosenbaum, JF, Thase, ME, Trivedi, MH, Van Rhoads, RS). Practice Guidelines for the Treatment of Patients with Major Depressive Disorder, 3rd Edition
- ↑ Kennedy SH, etal (2009). «Canadian Network for Mood and Anxiety Treatments (CANMAT) Clinical guidelines for the management of major depressive disorder in adults. IV. Neurostimulation therapies». J Aff Disorders 117: S44-S53. PMID 19682750. doi:10.1016/j.jad.2009.06.043. Archivado desde el original el 23 de agosto de 2015.
- ↑ The Royal Australian and New Zealand College of Psychiatrists. (2013) Position Statement 79. Repetitive Transcranial Magnetic Stimulation. Practice and Partnerships Committee
- ↑ Rush AJ, Marangell LB, Sackeim HA (septiembre de 2005). «Vagus nerve stimulation for treatment-resistant depression: A randomized, controlled acute phase trial». Biological Psychiatry 58 (5): 347-54. PMID 16139580. doi:10.1016/j.biopsych.2005.05.025.
- ↑ Kavirajan, HC; Lueck, K; Chuang, K (8 de julio de 2014). «Alternating current cranial electrotherapy stimulation (CES) for depression.». The Cochrane database of systematic reviews 7: CD010521. PMID 25000907. doi:10.1002/14651858.CD010521.pub2.
- ↑ Golden RN, Gaynes BN, Ekstrom RD (abril de 2005). «The efficacy of light therapy in the treatment of mood disorders: a review and meta-analysis of the evidence». American Journal of Psychiatry 162 (4): 656-62. PMID 15800134. doi:10.1176/appi.ajp.162.4.656.
- ↑ Tuunainen A, Kripke DF, Endo T (2004). «Light therapy for non-seasonal depression». En Tuunainen, Arja, ed. Cochrane Database Syst Rev (2): CD004050. PMID 15106233. doi:10.1002/14651858.CD004050.pub2.
- ↑ a b Cooney GM, Dwan K, Greig CA, Lawlor DA, Rimer J, Waugh FR, McMurdo M, Mead GE (2013). «Exercise for depression». Cochrane Database Syst Rev 9: CD004366. PMID 24026850. doi:10.1002/14651858.CD004366.pub6. «Exercise is moderately more effective than a control intervention for reducing symptoms of depression, but analysis of methodologically robust trials only shows a smaller effect in favour of exercise. When compared to psychological or pharmacological therapies, exercise appears to be no more effective, though this conclusion is based on a few small trials.»
- ↑ a b c Mura G, Moro MF, Patten SB, Carta MG (2014). «Exercise as an add-on strategy for the treatment of major depressive disorder: a systematic review». CNS Spectr 19 (6): 496-508. PMID 24589012. doi:10.1017/S1092852913000953. «Considered overall, the studies included in the present review showed a strong effectiveness of exercise combined with antidepressants. ... Conclusions
This is the first review to have focused on exercise as an add-on strategy in the treatment of MDD. Our findings corroborate some previous observations that were based on few studies and which were difficult to generalize.41,51,73,92,93 Given the results of the present article, it seems that exercise might be an effective strategy to enhance the antidepressant effect of medication treatments. Moreover, we hypothesize that the main role of exercise on treatment-resistant depression is in inducing neurogenesis by increasing BDNF expression, as was demonstrated by several recent studies.» - ↑ a b Josefsson T, Lindwall M, Archer T (2014). «Physical exercise intervention in depressive disorders: meta-analysis and systematic review». Scand J Med Sci Sports 24 (2): 259-272. PMID 23362828. doi:10.1111/sms.12050. «Physical activity has also become increasingly and firmly associated with improvements in mental health and psychological well-being (Mutrie, 2000; Landers & Arent, 2007). In particular, exercise is believed to be effective in preventing depression and also to significantly reduce depressive symptoms in clinical as well as in nonclinical populations (O’Neal et al., 2000; Landers & Arent, 2007). Several correlational studies show that exercise is negatively related to depressive symptoms (e.g., Galper et al., 2006; Hassmén et al., 2000). Moreover, a considerably large number of intervention studies have by now investigated the effect of various exercise programs on depression and the vast majority of them indicate that exercise significantly reduces depression (e.g., Blumenthal et al., 2007; Martinsen et al., 1985; Singh et al., 1997). ... To date, it is not possible to determine exactly how effective exercise is in reducing depression symptoms in clinical and nonclinical depressed populations, respectively. However, the results from the present meta-analysis as well as from seven earlier meta-analyses (North et al., 1990; Craft & Landers, 1998; Lawlor & Hopker, 2001; Stathopoulou et al., 2006; Mead et al., 2009; Rethorst et al., 2009; Krogh et al., 2011) indicate that exercise has a moderate to large antidepressant effect. Some meta-analytic results (e.g., Rethorst et al., 2009) suggest that exercise may be even more efficacious for clinically depressed people. ... In short, our final conclusion is that exercise may well be recommended for people with mild and moderate depression who are willing, motivated, and physically healthy enough to engage in such a program.»
- ↑ a b Rosenbaum S, Tiedemann A, Sherrington C, Curtis J, Ward PB (2014). «Physical activity interventions for people with mental illness: a systematic review and meta-analysis». J Clin Psychiatry 75 (9): 964-974. PMID 24813261. doi:10.4088/JCP.13r08765. «This systematic review and meta-analysis found that physical activity reduced depressive symptoms among people with a psychiatric illness. The current meta-analysis differs from previous studies, as it included participants with depressive symptoms with a variety of psychiatric diagnoses (except dysthymia and eating disorders). ... This review provides strong evidence for the antidepressant effect of physical activity; however, the optimal exercise modality, volume, and intensity remain to be determined. ... Conclusion
Few interventions exist whereby patients can hope to achieve improvements in both psychiatric symptoms and physical health simultaneously without significant risks of adverse effects. Physical activity offers substantial promise for improving outcomes for people living with mental illness, and the inclusion of physical activity and exercise programs within treatment facilities is warranted given the results of this review.» - ↑ Denham J, Marques FZ, O'Brien BJ, Charchar FJ (febrero de 2014). «Exercise: putting action into our epigenome». Sports Med 44 (2): 189-209. PMID 24163284. doi:10.1007/s40279-013-0114-1. «Aerobic physical exercise produces numerous health benefits in the brain. Regular engagement in physical exercise enhances cognitive functioning, increases brain neurotrophic proteins, such as brain-derived neurotrophic factor (BDNF), and prevents cognitive diseases [76-78]. Recent findings highlight a role for aerobic exercise in modulating chromatin remodelers [21, 79-82]. ... These results were the first to demonstrate that acute and relatively short aerobic exercise modulates epigenetic modifications. The transient epigenetic modifications observed due to chronic running training have also been associated with improved learning and stress-coping strategies, epigenetic changes and increased c-Fos-positive neurons ... Nonetheless, these studies demonstrate the existence of epigenetic changes after acute and chronic exercise and show they are associated with improved cognitive function and elevated markers of neurotrophic factors and neuronal activity (BDNF and c-Fos). ... The aerobic exercise training-induced changes to miRNA profile in the brain seem to be intensity-dependent [164]. These few studies provide a basis for further exploration into potential miRNAs involved in brain and neuronal development and recovery via aerobic exercise.»
- ↑ Phillips C, Baktir MA, Srivatsan M, Salehi A (2014). «Neuroprotective effects of physical activity on the brain: a closer look at trophic factor signaling». Front Cell Neurosci 8: 170. PMC 4064707. PMID 24999318. doi:10.3389/fncel.2014.00170. «Moreover, recent evidence suggests that myokines released by exercising muscles affect the expression of brain-derived neurotrophic factor synthesis in the dentate gyrus of the hippocampus, a finding that could lead to the identification of new and therapeutically important mediating factors. ... Studies have demonstrated the intensity of exercise training is positively correlated with BDNF plasma levels in young, healthy individuals (Ferris et al., 2007). Resistance exercise has also been shown to elevate serum BDNF levels in young individuals (Yarrow et al., 2010). Moreover, it has been shown that moderate levels of physical activity in people with AD significantly increased plasma levels of BDNF (Coelho et al., 2014). ... In humans, it has been shown that 4 h of rowing activity leads to increased levels of plasma BDNF from the internal jugular (an indicator of central release from the brain) and radial artery (an indicator of peripheral release; Rasmussen et al., 2009). Seifert et al. (2010) reported that basal release of BDNF increases following 3 months endurance training in young and healthy individuals, as measured from the jugular vein. These trends are augmented by rodent studies showing that endurance training leads to increased synthesis of BDNF in the hippocampal formation (Neeper et al., 1995, 1996). ... Both BDNF and IGF-1 play a significant role in cognition and motor function in humans. ... Multiple large-scale studies in humans have shown that serum levels of IGF-1 are correlated with fitness and as well as body mass indices (Poehlman and Copeland, 1990). Furthermore, animal studies have shown that exercise in rats is associated with increased amounts of IGF-1 in the CSF.»
- ↑ Heinonen I, Kalliokoski KK, Hannukainen JC, Duncker DJ, Nuutila P, Knuuti J (noviembre de 2014). «Organ-Specific Physiological Responses to Acute Physical Exercise and Long-Term Training in Humans». Physiology 29 (6): 421-436. PMID 25362636. doi:10.1152/physiol.00067.2013. «The Effects of Long-Term Exercise Training
[A] physically active lifestyle has been shown to lead to higher cognitive performance and delayed or prevented neurological conditions in humans (71, 101, 143, 191). ... The production of brain-derived neurotrophic factor (BDNF), a key protein regulating maintenance and growth of neurons, is known to be stimulated by acute exercise (145), which may contribute to learning and memory. BDNF is released from brain already at rest but increases two- to threefold during exercise, which contributes 70-80% of circulating BDNF (145).» - ↑ a b c d Ranjbar E, Memari AH, Hafizi S, Shayestehfar M, Mirfazeli FS, Eshghi MA (junio de 2015). «Depression and Exercise: A Clinical Review and Management Guideline». Asian J Sports Med 6 (2): e24055. PMC 4592762. PMID 26448838. doi:10.5812/asjsm.6(2)2015.24055. «Although recent findings have shown that exercise can decrease depressive symptoms, there are still many questions and limitations to wider application of exercise in depression. For instance, there are deficiencies in methodological planning such as uncontrolled nonrandomized trials, small sample sizes, inadequate allocation concealment, lack of intention-to-treat analyses, non-blinded outcome assessments, and inclusion of subjects without clinical diagnosis that limit the interpretability of research outcomes (53).
Box 1: Patients with Depression Who May Particularly Benefit From Exercise Programs
Box 2: Depressive Disorders Other Than Major Depression That May Benefit From Exercise Programs
Box 3: The Characteristics of an Exercise Program that will Maximize the Anti-depressive Properties». - ↑ Goyal M, Singh S, Sibinga EM, Gould NF, Rowland-Seymour A, Sharma R, Berger Z, Sleicher D, Maron DD, Shihab HM, Ranasinghe PD, Linn S, Saha S, Bass EB, Haythornthwaite JA (6 de enero de 2014). «Meditation Programs for Psychological Stress and Well-being». JAMA Intern Med 174 (3): 357-68. PMC 4142584. PMID 24395196. doi:10.1001/jamainternmed.2013.13018.
- ↑ Gold C, Solli HP, Krüger V, Lie SA (abril de 2009). «Dose-response relationship in music therapy for people with serious mental disorders: systematic review and meta-analysis». Clin Psychol Rev 29 (3): 193-207. PMID 19269725. doi:10.1016/j.cpr.2009.01.001.
- ↑ Linde K, Berner MM, Kriston L (2008). «St John's wort for major depression». Cochrane Database Syst Rev (4): CD000448. PMID 18843608. doi:10.1002/14651858.CD000448.pub3.
- ↑ «St John's Wort and depression». Consultado el 25 de enero de 2014.
- ↑ Depression (PDF). NICE. diciembre de 2004.
- ↑ Wirz-Justice, A.; Benedetti, F.; Berger, M.; Lam, R.W.; Martiny, K.; Terman, M.; Wu, J.C. (julio de 2005). «Chronotherapeutics (light and wake therapy) in affective disorders». Psychological Medicine 35 (7): 939-44. PMID 16045060. doi:10.1017/S003329170500437X.
- ↑ Taylor, Gemma; Ann McNeill; Alan Girling; Amanda Farley; Nicola Lindson-Hawley; Paul Aveyard (13 de febrero de 2014). «Change in mental health after smoking cessation: systematic review and meta-analysis». BMJ 348: g1151. PMC 3923980. PMID 24524926. doi:10.1136/bmj.g1151.
- ↑ Giedke, Henner; Schwärzler, Frank (2002). «Therapeutic use of sleep deprivation in depression». Sleep Medicine Reviews 6 (5): 361-77. PMID 12531127. doi:10.1053/smrv.2002.0235.
- ↑ Appleton, KM; Sallis, HM; Perry, R; Ness, AR; Churchill, R (5 de noviembre de 2015). «Omega-3 fatty acids for depression in adults.». The Cochrane database of systematic reviews (11): CD004692. PMID 26537796. doi:10.1002/14651858.CD004692.pub4.
- ↑ Hallahan, B; Ryan, T; Hibbeln, JR; Murray, IT; Glynn, S; Ramsden, CE; SanGiovanni, JP; Davis, JM (septiembre de 2016). «Efficacy of omega-3 highly unsaturated fatty acids in the treatment of depression.». The British journal of psychiatry : the journal of mental science 209 (3): 192-201. PMID 27103682. doi:10.1192/bjp.bp.114.160242.
- ↑ Smith, Susan M.; Cousins, Gráinne; Clyne, Barbara; Allwright, Shane; O'Dowd, Tom (23 de febrero de 2017). «Shared care across the interface between primary and specialty care in management of long term conditions». The Cochrane Database of Systematic Reviews 2: CD004910. ISSN 1469-493X. PMID 28230899. doi:10.1002/14651858.CD004910.pub3.
