Penicilina
| Penicilina | ||
|---|---|---|
 | ||
 | ||
| Nombre (IUPAC) sistemático | ||
| Ácido 4-Tia-1-azabiciclo(3.2.0)heptano-2-carboxílico, 3,3-dimetil-7-oxo-6-((fenilacetil)amino)- (2S-(2alfa,5alfa,6beta)) | ||
| Identificadores | ||
| Número CAS | 61-33-6 | |
| Código ATC | J01CE01 | |
| PubChem | 5904 | |
| DrugBank | DB01053 | |
| ChEBI | 18208 | |
| Datos químicos | ||
| Fórmula | C16H18N2O4S | |
| Peso mol. | 334,4 - 356,34 gr/mol | |
| Datos físicos | ||
| Densidad | 1,41 g/cm³ | |
| P. de ebullición | 97 °C (207 °F) | |
| Solubilidad en agua | 0,285 mg/mL (20 °C) | |
| Farmacocinética | ||
| Biodisponibilidad |
60-75% (humanos); 30% (animales) | |
| Unión proteica | 50 - 80%, principalmente albúmina | |
| Vida media | 30 min - 3 horas | |
| Excreción | Renal | |
| Datos clínicos | ||
| Cat. embarazo | Los estudios en animales no han demostrado efectos adversos sobre el feto, pero no hay estudios clínicos adecuados y bien controlados hechos en embarazadas. Puede emplearse con vigilancia médica. (EUA) | |
| Vías de adm. | Intramuscular y oral | |
Las penicilinas son antibióticos del grupo de los betalactámicos empleados profusamente en el tratamiento de infecciones provocadas por bacterias sensibles. La mayoría de las penicilinas son derivados del ácido 6-aminopenicilánico, difiriendo entre sí según la sustitución en la cadena lateral de su grupo amino. La penicilina G o bencipenicilina fue el primer antibiótico empleado ampliamente en medicina; su descubrimiento ha sido atribuido a Alexander Fleming en 1928, quien junto con los científicos Ernst Boris Chain y Howard Walter Florey —que crearon un método para producir en masa el fármaco— obtuvo el Premio Nobel de Medicina en 1945.
No se conoce por completo el mecanismo de acción de las penicilinas, si bien su analogía a la D-alanil-D-alanina terminal, situada en la cadena lateral peptídica de la subunidad del peptidoglicano, sugieren que su carácter bactericida deriva de su intervención como inhibidor del proceso de transpeptidación durante la síntesis de aquél. De este modo, la penicilina actúa debilitando la pared bacteriana y favoreciendo la lisis osmótica de la bacteria; esta función se produce durante su multiplicación.[1]
Existe una gran diversidad de penicilinas. Algunas especies de hongos del género Penicillium sintetizan de forma natural penicilinas, como el primer tipo aislado, la penicilina G. No obstante, debido a la aparición de resistencias, se han desarrollado otras familias siguiendo básicamente dos estrategias: la adición de precursores para la cadena lateral en el medio de cultivo del hongo productor, lo que se traduce en la producción de penicilinas biosintéticas; y la modificación química de la penicilina obtenida por la fermentación biotecnológica, lo que da lugar a las penicilinas semisintéticas.[2]
Las penicilinas difieren entre sí según su espectro de acción. Por ejemplo, la bencilpenicilina es eficaz contra Gram positivos como estreptococos y estafilococos, así como gonococos y meningococos, pero debe administrarse por vía parenteral debido a su sensibilidad al pH ácido del estómago. La fenoximetil penicilina es, en cambio, resistente a este pH y puede administrarse por vía oral. La ampicilina, además de mantener esta resistencia, es eficaz contra Gram negativos como Haemophilus, Salmonella y Shigella.[1]
Si bien las penicilinas son los antibióticos menos tóxicos, es común que produzcan alergias. Hasta el 10% de los pacientes que reciben tratamientos de betalactámicos las desarrollan.[3] Puesto que un shock anafiláctico puede conducir a la muerte del paciente, es necesario interrogarlo antes de iniciar el tratamiento.
Además de sus propiedades antibacterianas, la penicilina es un efectivo antídoto contra los efectos del envenenamiento por α-amanitina, uno de los aminoácidos tóxicos de los hongos del género Amanita.[4]
Historia de las penicilinas
- Véase también: Anexo:Descubrimiento de la penicilina
Aunque generalmente se atribuye a Alexander Fleming el descubrimiento de la penicilina, muchas épocas y culturas diferentes llegaron mediante la observación y la experiencia a conocer y emplear las propiedades bactericidas de los mohos. Podemos encontrar precedentes en la Grecia e India antiguas, y en los ejércitos de Ceilán del siglo II. Ha estado también presente en las culturas tradicionales de regiones tan distintas y distantes como Serbia, Rusia o China, así como en los nativos de Norteamérica.[5][6] Se solía aplicar a las heridas de guerra alimentos florecidos o suelo que contenía los hongos. Desde el siglo VIII por lo menos, los médicos árabes curaban infecciones untando las heridas con una pasta blanca que se formaba en los arneses de cuero con que se ensillaban los burros de carga. A lo largo del siglo XVII algunos farmacólogos y herboristas ingleses, como John Parkington, incluyeron el tratamiento con hongos en los registros de farmacia.[7]

A finales del siglo XIX, Henle (uno de los grandes científicos de la llamada "generación intermedia") suscita en su discípulo Robert Koch, en la Universidad de Gotinga, el interés por los trabajos de Agostino Bassi y Casimir Davaine que le llevaría a investigar a los microorganismos como agentes causales de las enfermedades. Esto le conduciría en 1876 a descubrir que Bacillus anthracis era el agente causal específico del carbunco, en la línea de la teoría microbiana de la enfermedad, y a enunciar sus célebres postulados.[10] Más tarde, Paul Ehrlich, que trabajó con Koch en Berlín, desarrolló el concepto de "Magischen Kuger" o balas mágicas, llamando así a componentes químicos que pudieran eliminar selectivamente a los gérmenes. Finalmente, en 1909 consiguió sintetizar un compuesto, el Nº 606, más tarde conocido como salvarsán, que se mostró eficaz contra la sífilis.[11] Este descubrimiento influyó posteriormente en Alexander Fleming, hasta el punto de que existen caricaturas del joven Fleming caracterizado como "recluta 606" y se le conoció por este apodo.[12]
Al mismo tiempo o poco después, conocido el hecho de que las bacterias podían provocar enfermedades, se sucedieron multitud de observaciones, tanto in vivo como in vitro, de que los mohos ejercían una acción bactericida. Por sólo citar algunos nombres, sirvan de ejemplo los trabajos de John Scott Burdon-Sanderson, Joseph Lister, William Roberts, John Tyndall, Louis Pasteur y Jules Francois Joubert, Carl Garré, Vincenzo Tiberio, Ernest Duchesne, Andre Gratia y Sara Dath.
En el mundo hispanohablante gozamos con la contribución de un destacado investigador. En marzo de 2000, médicos del Hospital San Juan de Dios de San José (Costa Rica) publicaron los escritos del científico y médico costarricense Clodomiro Clorito Picado Twight (1887-1944), que explican las experiencias que adquirió Picado entre 1915 y 1927 acerca de la acción inhibitoria de los hongos del género Penicillium sobre el crecimiento de estafilococos y estreptococos (bacterias causantes de una serie de infecciones humanas). Aparentemente Clorito Picado reportó su descubrimiento a la Academia de Ciencias de París, pero no lo patentó, a pesar de que su investigación había iniciado años antes que la de Fleming.[13][14]
Alexander Fleming
El descubrimiento de la penicilina se atribuye al científico escocés Alexander Fleming, quien contó que el descubrimiento ocurrió la mañana del viernes 28 de septiembre de 1928[15] cuando estaba estudiando cultivos bacterianos de Staphylococcus aureus en el sótano del laboratorio del Hospital St. Mary en Londres, situado en el Ala Clarence, ahora parte del Imperial College. Observó que cuando se contaminaban las placas de cultivo con un hongo filamentoso del género Penicillium (Penicillium notatum), este inhibía el crecimiento de las bacterias que se encontraban alrededor de donde el hongo había crecido. Concluyó que la reacción fue debida a la producción de una toxina por parte de Penicillium, a la cual llamó penicilina.

Inicialmente Fleming expresó optimismo en que sirviese como desinfectante, teniendo una alta potencia con mínima toxicidad en comparación con los antisépticos disponibles en esa época. Fleming también le halló valor en el laboratorio microbiológico para facilitar el aislamiento de Haemophilus influenzae, entonces conocido como Bacillus influenzae.[16]
Después de varios experimentos, Fleming se convenció de que el antibiótico no podía durar mucho tiempo en el cuerpo humano como para matar bacterias patógenas, aunque intentó purificarlo hasta 1940.[17] Su producción para uso médico se le atribuye al científico australiano Howard Walter Florey.
Aplicación
En 1930, el patólogo inglés Cecil George Paine, intentó tratar la sicosis y ciertas erupciones en los folículos pilosos de la barbilla, pero sin éxito, probablemente porque el medicamento no era administrado con suficiente profundidad. Sin embargo, logró tener éxito en neonatos para el tratamiento de la oftalmía neonatal, logrando su primera cura el 25 de noviembre de 1930, en un adulto y tres bebés.[18]
Una de las varias suspensiones de la penicilina producida de modo natural es la bencilpenicilina o penicilina G, la única que se usa clínicamente. A ella se asociaron la procaína y la benzatina para prolongar su presencia en el organismo, obteniéndose las respectivas suspensiones de penicilina G + procaína y penicilina G benzatina, que sólo se pueden administrar por vía intramuscular.
Más tarde, se modificó la molécula de la penicilina G para elaborar penicilinas sintéticas, como la penicilina V, que se pueden administrar por vía oral al resistir la hidrólisis ácida del estómago. Sin embargo, el relativamente estrecho espectro de acción de la actividad de la penicilina V hizo que se sintetizaran derivados con acción sobre una más amplia gama de agentes infecciosos. El primer paso fue el desarrollo de la ampicilina, efectiva en contra de patógenos Gram positivos y Gram negativos y resultó considerablemente económica de adquirir. Otro avance fue el desarrollo de la Flucloxacilina, usada en contra de bacterias productoras de β-lactamasa como los Staphylococcus. Actualmente existen múltiples derivados sintéticos de la penicilina, como la cloxacilina y la amoxicilina, que se administran por vía oral y de las que existe un abuso de consumo por la sociedad en general para autotratamiento de infecciones leves víricas que no precisan terapia antibiótica. Esta situación ha provocado un alto porcentaje de resistencia bacteriana frente a las penicilinas y ha llevado a la ineficacia de los betalactámicos en algunas infecciones graves.
Las penicilinas han tenido una amplia aplicación en veterinaria desde 1950 en que comenzaron a añadirse como aditivos en el pienso debido a su efectividad reduciendo la mortalidad y morbilidad frente a infecciones clínicas, así como el incremento de la tasa de engorde[19]; de hecho, la amoxicilina fue descrita en 1976 como una penicilina para uso veterinario.[20] Se ha sugerido la relación entre este empleo y la selección de cepas resistentes con capacidad de infectar a humanos; sin embargo, aunque algunos antibióticos se aplican en ambos campos, la mayoría de las resistencias en humanos se han desarrollado por un mal uso en medicina.[21]
Estructura química
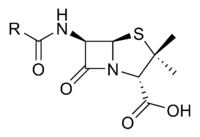
A pesar de que existen diferentes variantes, la estructura química esencial de la penicilina fue descubierta por Dorothy Crowfoot Hodgkin entre 1942 y 1945.[22] La mayoría de las penicilinas poseen como núcleo químico el anillo 6-aminopenicilánico y difieren entre sí según la cadena lateral anclada a su grupo amino. Este nucleo 6-aminopenicilánico o núcleo penam consta, a su vez, de un anillo tiazolidínico (un anillo iminofnílico de los tiazoles) enlazado a un anillo β-lactámico;[23] este último, aparentemente esencial para la actividad antimicrobiana del compuesto, es hidrolizado mediante penicilinasas (enzimas tipo β-lactamasas) por las bacterias resistentes a penicilinas.[1]
Además del nitrógeno y el azufre del anillo tiazolidínico y β-lactámico, la penicilina tiene las siguientes agrupaciones:
- Un grupo carboxilo en la posición 2.
- Un radical 2-metil en la posición 3.
- Un grupo amino en la posición 6, derivado acilos responsables de las diferentes características de las penicilinas.
En la molécula hay tres carbonos asimétricos:
- El carbono 2, que tiene una configuración absoluta S (sentido contrario a las agujas del reloj).
- Los carbonos C 5 y C 6 tienen una configuración absoluta R, tienen cada uno sus hidrógenos isomería cis entre ellos.
El radical R, es el responsable de la sensibilidad a la hidrólisis por parte de las β-lactamasas, del enlace a proteínas transportadoras y del vínculo con las proteínas bacterianas PBP que transportan a la penicilina dentro de la célula.[24] Además, se le asocia a la penicilina un dipéptido cisteína-valina, haciendo que la penicilina tenga la ideal afinidad por la enzima bacteriana transpeptidasa, la cual no se encuentra en el cuerpo humano y que permite la síntesis del peptidoglucano.
Existe una analogía estructural entre la penicilina y el dipéptido D-alanil-D-alanina terminal asociado a las unidades de peptidoglicano durante la formación de la pared (proceso de transpeptidación). El nucleófilo O(-) serina de la transpeptidasa ataca los grupos carbonilos de los ß-lactámicos por la analogía a su sustrato, el dipéptido antes mencionado. Además, la penicilina inhibe a la transpeptidasa uniéndose covalentemente a los residuos de serina de su centro activo en forma de complejo penicilinoilo.[24]
Clasificación
Las penicilinas pueden ser asignadas a uno de tres grupos y en cada uno de ellos hay compuestos relativamente resistentes al jugo gástrico y por lo tanto se pueden administrar por vía oral, por ejemplo, la penicilina V, la dicloxacilina y amoxicilina.
El término penicilina se usa a menudo, en sentido genérico, para cualquiera de las variantes que derivan de la penicilina misma, en especial la benzilpenicilina. Estas tienen la mayor actividad contra organismos Gram positivos, cocos Gram negativos y anaerobios que no producen β-lactamasa. Sin embargo tienen poca actividad en contra de bacilos Gram negativos. Todos son susceptibles a la hidrólisis por β-lactamasas. La penicilamina, un metabolito de la penicilina y análogo del aminoácido cisteína, es efectivo para el alivio de la artritis reumatoide reduciendo la velocidad de aparición de nuevos daños a articulaciones, aunque rara vez se indica por razón de su elevada toxicidad.[25] También existen en el mercado penicilinas sintéticas, como la ticarcilina, mezlocilina y la piperacilina.
Penicilinas naturales y biosintéticas
Las penicilinas naturales son aquellas generadas sin intervención biotecnológica. Entre ellas destacan la bencilpenicilina, como producto final de interés terapéutico, y los intermediarios aislables como la isopenicilina N o la penicilina N. Las biosintéticas, en cambio, se producen mediante adición de determinados compuestos en el medio de cultivo del biorreactor empleado durante su producción; es decir, sin que intervenga un aislamiento y modificación química ex vivo. Entre las biosintéticas destacan: la fenoximetilpenicilina, alilmercaptometilpenicilina y, de nuevo, la bencilpenicilina (pues es posible inducir su síntesis aplicando ciertos precursores en el fermentador).[1]
Bencilpenicilina o penicilina G

La bencilpenicilina, comúnmente conocida como penicilina G, es el estándar de las penicilinas. Por lo general se administra por vía parenteral (intravenosa, intratecal o intramuscular), porque tiende a perder estabilidad con el jugo gástrico del estómago. Debido a que se administra inyectada, se pueden alcanzar mayores concentraciones del medicamento en los tejidos que con la penicilina V o fenoximetilpenicilina. Estas mayores concentraciones se traducen en una mayor eficacia antibacteriana.
Las ventajas de la penicilina G son su bajo costo, administración fácil, excelente penetración a los tejidos e índice terapéutico favorable. En contraste, las desventajas son su degradación por el ácido gástrico, su destrucción por las betalactamasas bacterianas y su asociación con el desarrollo de reacción adversa en cerca del 10% de los pacientes.
Las indicaciones específicas de la penicilina G incluyen:[26] celulitis, endocarditis bacteriana, gonorrea, meningitis, neumonía por aspiración, absceso pulmonar, neumonía adquirida en la comunidad, sífilis y sepsis en niños.
- Bencilpenicilina procaína
La bencilpenicilina procaína (DCI), conocida también como penicilina G procaína, es una combinación de la penicilina G con un anestésico local, la procaína. Esta combinación tiene como fin reducir el dolor y la incomodidad asociada con la voluminosa inyección intramuscular de penicilina. Seguida la administración de una inyección intramuscular, el fármaco se absorbe lentamente en la circulación y se hidroliza a bencilpenicilina. Por ello se indica cuando se desea que sus concentraciones sean bajas pero prolongadas. Es una presentación ampliamente usada en veterinaria.
La penicilina procaínica se indica para todas las infecciones locales graves por estreptococos, bacterias anaerobios, neumococos y gonococos, sífilis, ántrax (como coadyuvante), otitis media aguda purulenta, mastoiditis aguda, amigdalitis aguda por estreptococo hemolítico del grupo A, neumonía neumocócica, absceso peritonsilar y submandibular y la gonorrea. Las indicaciones específicas de la procaína penicilina incluyen:[26] sífilis,[27] infecciones del aparato respiratorio donde el paciente no cumple su tratamiento oral, celulitis, y erisipela.
En el pasado se usaba para el tratamiento de la gonorrea genitourinaria, sin embargo la Neisseria gonorrhoeae frecuentemente produce betalactamasas y ha desarrollado resistencia a la penicilina, por lo que se ha reemplazado por Ceftriaxone. También se usaba para el tratamiento de la neumonía neumocóccica no complicada, pero el surgimiento del S. Neumoniae penicilino-resistente en algunos países ha limitado su uso.
- Bencilpenicilina benzatínica
La bencilpenicilina benzatínica o penicilina G benzatínica (DCI), es una combinación con benzatina que se absorbe lentamente en la circulación sanguínea después de una inyección intramuscular y luego se hidroliza a bencilpenicilina. Es la primera opción cuando se requiere una concentración baja de bencilpenicilina, permitiendo una acción prolongada del antibiótico por más de 2-4 semanas por cada inyección. La administración de penicilina G benzatínica o Benzetacil L-A ocasionalmente puede presentar una reacción alérgica anafiláctica en pacientes hipersensibles. La penicilina G sódica se indica en difteria, infecciones del aparato respiratorio, del aparato genital y en ciertas infecciones por Gram negativos, como la meningitis y endocarditis.[25] Puede causar urticaria, prurito, y muy rara vez, choque anafiláctico.
Las indicaciones específicas de la bencilpenicilina benzatínica incluyen:[26] profilaxis de la fiebre reumática y sífilis en fase temprana o latente.
Fenoximetilpenicilina o penicilina V
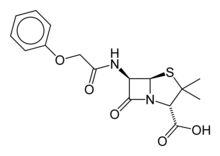
La fenoximetilpenicilina, comúnmente llamada penicilina V, es la única penicilina activa por vía oral. Tiene una actividad menor que la bencilpenicilina, por lo que se indica cuando no se requiere alcanzar concentraciones elevadas en los tejidos.
Con la penicilina oral V, el espectro es prácticamente igual al de la penicilina G: estreptococos, neumococos y Neisseria, algunos anaerobios y estafilococos no productores de penicilinasa. No es inactivada por el jugo gástrico, alcanzándose en poco tiempo concentraciones adecuadas de penicilina en tejidos y plasma sanguíneo. La absorción no está influida por las comidas. Las indicaciones específicas para la penicilina V incluyen:[26] infecciones causadas por Streptococcus pyogenes (como la amigdalitis, faringitis e infecciones de la piel), profilaxis de la fiebre reumática y gingivitis moderada o severa (junto con metronidazol).
La penicilina V es la primera opción en el tratamiento de infecciones odontológicas. Ocasionalmente puede causar diarreas que no suelen requerir suspensión de la terapia. Rara vez produce reacciones alérgicas severas y suelen ser más leves que con penicilina parenteral.
Penicilinas semisintéticas
Las penicilinas semisintéticas son aquellas generadas mediante el aislamiento de un intermediario estable durante una producción microbiológica industrial (fermentación en biorreactores) continuada por la modificación química o enzimática del compuesto aislado.[1]Se dividen según su acción antibacteriana en cinco grupos: resistentes a β-lactamasas, aminopenicilinas, antipseudomonas, amidinopenicilinas y resistentes a β-lactamasas (Gram negativas).[28]
Resistentes a β-lactamasas

Su uso es principalmente en infecciones por estafilococos productores de β-lactamasas, como el Staphylococcus aureus. También presentan actividad, aunque reducida, frente a estreptococos, pero carecen de ella frente a enterococos.[29]
- La meticilina es una penicilina de espectro reducido desarrollada por la farmacéutica Beecham en 1959. Cuando se desarrolló, era especialmente activa contra Gram positivos productores de betalactamasas como Staphylococcus aureus, si bien el desarrollo de resistencia por parte de estos últimos (Staphylococcus aureus resistente a meticilina (SAMR)) impide actualmente su uso clínico.
- Posteriormente aparecieron la Oxacilina y la Nafcilina para uso parenteral, y dos drogas para uso oral: La Cloxacilina y la Dicloxacilina.
Aminopenicilinas
Su espectro de acción es muy grande, pero son sensibles a las β-lactamasas. Sus indicaciones son las infecciones respiratorias altas por estreptococos (sobre todo, S.pyogenes y S.pneumoniae) y por cepas de Haemophilus influenzae, las infecciones urinarias por ciertas enterobacterias (como Escherichia coli y diversas infecciones generadas por Streptococcus faecalis, Salmonella spp, Shigella spp y Listeria monocytogenes.[30]

- La ampicilina es el epímero D(-) de la aminopenicilina, betalactámico con un grupo fenil. Se desarrolló en los laboratorios Beecham (actual GlaxoSmithKline) como respuesta a la necesidad de encontrar derivados de la penicilina de mayor espectro, dada la aparición de cepas resistentes.[31] El año 1959 se descubrió que el epímero D(-) de la aminopenicilina con un grupo fenil era el más activo de los derivados sintetizados. Administrada oralmente, la ampicilina es absorbida, se une parcialmente a proteínas plasmáticas (15 a 25%) y es biodisponible en un 40%. Se excreta principalmente por el riñón.
- La pivampicilina es un ester metilado de la ampicilina, administrada en forma de prodroga,[32] lo cual potencia la biodisponibilidad del medicamento dada su mayor liposolubilidad.[33] En medicina se indica para el tratamiento de pacientes, especialmente ancianos, con infecciones agudas de las vías aéreas inferiores, como la neumonía y la bronquitis.[34]
- La amoxicilina es una aminopenicilina de amplio espectro. Como estrategia para potenciar la resistencia a las betalactamasas, se presenta acompañada de ácido clavulánico. Está indicada en el tratamiento de gran número de infecciones, incluyendo las del tracto respiratorio, digestivo, genitourinario, sistema nervioso, así como en estomatología y durante la erradicación de Helicobacter pylori en casos de úlcera péptica.
Carboxipenicilinas
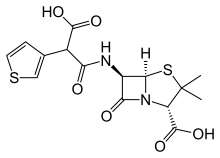
También llamadas antipseudomonsa, fueron desarrolladas para ampliar el espectro de bacterias Gram negativas cubiertas por penicilinas, tales como infecciones nosocomiales causadas por Pseudomonas aeruginosa. Inicialmente se produjo la Carbenicilina por sustitución del grupo amino por un grupo carboxilo en la Ampicilina y posteriormente algunas sustituciones en la Carbenicilina permitieron desarrollar la Ticarcilina.
Presentan el mismo espectro de acción que las aminopenicilinas pero ampliado con pseudomonas y B. fragilis.[29]
- La ticarcilina es una carboxipenicilina empleada en el tratamiento de Gram negativos, especialmente de Pseudomonas aeruginosa, incluyendo casos de neumonía, infecciones a los huesos, estómago, piel, articulaciones, sangre, ginecológicas y de las vías urinarias. La combinación de un aminoglucósido con carbenicilina o ticarcilina ha sido utilizada en el tratamiento de infecciones severas por Pseudomonas. Como estrategia para potenciar la resistencia a las betalactamasas, se presenta acompañada de ácido clavulánico.[35]
Ureidopenicilinas
Se crearon derivadas de la molécula de Ampicilina para ampliar aún más el espectro contra las bacterias Gram negativas y la Pseudomonas. Las ureidopenicilinas penetran bien en los tejidos y tiene excelentes concentraciones tisulares, incluyendo el líquido cefalorraquídeo en pacientes con meninges inflamadas, y niveles adecuados en hueso para el tratamiento de osteomielitis. Al igual que las carboxipenicilinas, están asociadas a hipopotasemia, hipernatremia y disfunción plaquetaria. En este grupo de penicilinas están la Mezlocilina, Azlocilina y la Piperacilina.
Mecanismo de acción
La penicilina, como el resto de los betalactámicos, ejerce una acción bactericida por alterar la pared celular bacteriana, estructura que no existe en las células humanas. La pared bacteriana se encuentra por fuera de la membrana plasmática y confiere a las bacterias la resistencia necesaria para soportar, sin romperse, la elevada presión osmótica que existe en su interior. Además la pared bacteriana es indispensable para:[1]
- La división celular bacteriana.
- Los procesos de transporte de sustancias a los que limita por sus características de permeabilidad.
- Capacidad patógena y antigénica de las bacterias, ya que contienen endotoxinas bacterianas.

Hay importantes diferencias en la estructura de la pared entre las bacterias Gram positivas y Gram negativas, de las que cabe destacar la mayor complejidad y contenido en lípidos en las Gram negativas. La acción de la penicilina, y en general de los betalactámicos, se desarrolla fundamentalmente en la última fase de la síntesis del peptidoglicano de la pared celular, uniéndose a una enzima transpeptidasa responsable de producir una serie de enlaces cruzados entre las cadenas de péptidos. La formación de estos enlaces o puentes es la que confiere, precisamente, la mayor rigidez a la pared bacteriana. Por lo tanto, los betalactámicos como la penicilina inhiben la síntesis del peptidoglicano indispensable en la formación de la pared celular bacteriana. Las bacterias sin su pared celular, estallan o son más fácilmente fagocitadas por los granulocitos.[1]
Esta inhibición produce una acumulación de los precursores del peptidoglicano, los cuales producen una activación de enzimas como hidrolasas y autolisinas que digieren, más aún, el remanente de peptidoglicano en la bacteria. Al perder su pared celular como consecuencia de la acción de la penicilina, las bacterias Gram positivas son denominadas protoplastos, mientras que las Gram negativas, que no llegan a perder el total de su pared celular, reciben el nombre de esferoplastos.
La penicilina muestra un efecto sinérgico con los aminoglucósidos, puesto que la inhibición de la síntesis del peptidoglicano permite que los aminoglucósidos penetren la pared celular con mayor facilidad, permitiendo así trastornos en la síntesis de proteínas dentro de la célula bacteriana (hecho que resulta en una concentración más reducida de antibiótico requerida para matar el microorganismo susceptible).[36]
Uso en clínica

Inicialmente, tras la comercialización de la penicilina natural en la década de 1940, la mayoría de las bacterias eran sensibles a ella, incluso el Mycobacterium tuberculosis. Pero debido al uso y abuso de esta sustancia muchas bacterias se han vuelto resistentes, aunque aún sigue siendo activa en algunas cepas de Streptococcus sp, Staphylococcus sp, Neisseria sp, Clostridium sp, Listeria monocytogenes, Haemophilus sp, Bacteroides sp, Escherichia coli, Proteus mirabilis, Klebsiella y Enterobacter.
La penicilina se indica, por ejemplo, en pacientes embarazadas, a término o no, como medida profiláctica cuando se sospecha en ellas un alto riesgo de infección por el estreptococo grupo B.
Reacciones adversas
Varias reacciones, algunas de ellas fatales han ocurrido en personas que tomaron penicilina. La penicilina y sus derivados son las causas más frecuentes de reacciones dependientes de la inmunoglobulina E (IgE), aunque pueden también producirse inmunoglobulinas G y M.[36] Las reacciones adversas a la penicilina ocurren en ≥1% de los pacientes. Aunque la alergia a la penicilina es la forma más frecuente de alergia reportada en medicina, menos del 20% de las personas que creen ser alérgicos verdaderamente lo son.[38] Entre las reacciones adversas más comunes están:
- Reacción de hipersensibilidad o alérgica: Es el efecto adverso más importante. Puede ser inmediata (2-30 minutos), acelerada (1-72 horas) o tardía (más de 72 horas). La gravedad es variable: desde simples erupciones cutáneas pasajeras (urticaria o angioedema) hasta shock anafiláctico, el cual ocurre en el 0,2% y provoca la muerte en el 0,001% de los casos.[26] Al revisar las historias clínicas, se puede establecer que existe hasta un 50% de la población alérgica a la penicilina. Muchos de estos eventos son crisis vasovagales provocadas por el intenso dolor de la inyección intramuscular.
- Trastornos gastrointestinales: el más frecuente es la diarrea, ya que la penicilina elimina la flora intestinal. Puede también provocar náuseas y vómitos.
- Infecciones adicionales, incluyendo candidiasis.
Entre los efectos secundarios menos frecuentes, que se dan en 0,1-1% de los pacientes, están:
- Aumento reversible de enzimas aminotransferasas, que suele pasar inadvertido.
- Trastornos hematológicos: anemia, neutropenia y trombocitopenia. La penicilina puede estimular la producción de anticuerpos, principalmente IgG e IgM, los cuales causan lesiones en las células sanguíneas, ocasionando estos trastornos hematológicos.[36]
- Hipopotasemia: Poco frecuente.
- Nefritis intersticial.
- Encefalopatía: que cursa con mioclonías, convulsiones crónicas y tónico-clónicas de extremidades que pueden acompañarse de somnolencia, estupor y coma. La encefalopatía es más frecuente en pacientes con insuficiencia renal.[26]
El dolor y la inflamación del sitio de inyección son también frecuentes en las penicilinas administradas por vía parenteral, como la benzilpenicilina. Ocasionalmente se ha reportado que las penicilinas, así como otros fármacos, pueden causar necrósis epidérmica tóxica, pénfigo y eritema multiforme.
Los pacientes con fibrosis quística tienen mayor probabilidad de sufrir reacciones adversas a la penicilina y sus derivados.[39] La penicilina no ha causado defectos de nacimiento por lo que con frecuencia es recetado a mujeres embarazadas. Las penicilinas pueden cruzar la barrera placentaria y sólo deben ser usadas en el embarazo cuando sea absolutamente necesario y recomendado bajo supervisión médica. La penicilina puede ser tomada durante la lactancia, sin embargo, pequeñas cantidades del antibiótico pueden pasar a la leche materna y causar en el lactante indigestión, diarrea o reacciones alérgicas.[39]
Alergia a la penicilina
Las reacciones alérgicas a cualquiera de los antibióticos β-lactámicos pueden darse en hasta un 10% de los pacientes que reciben estos agentes.[3] Se ha aceptado en el pasado que puede haber hasta un 10% de sensibilidad cruzada entre los diferentes derivados de la penicilina, es decir, que un 10% de pacientes hipersensibles a uno de los medicamentos, como las cefalosporinas y carbapenems, también lo será para los otros derivados de la penicilina, por razón de que todas tienen un anillo β-lactámico.[40][41] Sin embargo, hallazgos recientes han mostrado que no hay un aumento de alergias cruzadas desde las cefalosporinas de segunda generación hasta las más recientes.[42][43] Ciertas investigaciones actuales han demostrado que el principal factor en la determinación de reacciones inmunológicas es la similitud que hay en las cadenas laterales de las cefalosporinas de primera generación y las penicilinas y no necesariamente la estructura β-lactámico común entre ellos.[44]
La mayoría de los pacientes expuestos a la penicilina desarrollan anticuerpos frente a este antibiótico, sin embargo, no manifiestan reacciones al exponerse nuevamente a ella.[36]
Las pruebas cutáneas, como el Pre-pen y el Kremers-Urban, se diseñaron para pacientes en los que se sospechan reacciones alérgicas a la penicilina mediadas por IgE y que se anticipa su tratamiento, como en el caso de pacientes con endocarditis o mujeres embarazadas con sífilis. Cerca del 25% de los pacientes con antecedentes de alergia a la penicilina tendrán una prueba cutánea positiva, mientras que un 6% (de 3 a 10%) con antecedentes negativos presenta una respuesta cutánea positiva.[36] Otras pruebas, como la radioalergoadsorción o pruebas in vitro, no ofrecen ventajas sobre las pruebas cutáneas correctamente realizadas.
Como es de esperar, un gran número de pacientes (entre un 50 a 100%) con una prueba cutánea positiva, producen reacciones alérgicas a la penicilina de ser administrado el antibiótico, mientras que un 0,5% de los pacientes con pruebas cutáneas negativas reaccionan al fármaco, la cual tiende a ser una reacción leve o tardía, después de la administración de penicilina. Después de varios años, hasta un 80% de los pacientes pierde la sensibilidad anafiláctica y los anticuerpos IgE.[36]
Interacciones medicamentosas
La penicilina no debe ser tomada conjuntamente con otros antibióticos como el cloranfenicol, eritromicina, tetraciclina o neomicina, entre otros, porque se reduce la efectividad de la penicilina.[45] Se sabe que la penicilina disminuye el efecto de pastillas anticonceptivas y que las reacciones secundarias ocurren con más frecuencia al combinar la penicilina con los beta bloqueantes. También interfiere con la absorción del atenolol y a grandes dosis, la penicilina potencia el efecto de los medicamentos anticoagulantes.
No se recomienda tomar refrescos carbonatados o ciertos jugos naturales, pues el ambiente ácido de estas bebidas puede destruir la droga. Por ello, las penicilinas orales deben ser ingeridos en ayunas o unas 2 horas después de comer. La amoxicilina puede ser administrada con la comida.
Farmacología
Dado que la mayoría de las penicilinas son destruidas por el jugo gástrico, la absorción por vía oral no es buena y por ello deben ser administradas parenteralmente. La penicilina se absorbe rápidamente tanto con la administración intramuscular como subcutánea. Los niveles sanguíneos seguidos de la administración parenteral son elevados pero transitorios. La toxicidad oral (LD50), es decir, la dosis letal en el 50% de los animales de experimentación es aproximadamente 8900 mk/kg. Ciertas reacciones neurológicas se observan, incluyendo convulsiones, si la penicilina y otros betalactámicos llegan a alcanzar concentraciones muy elevadas en el líquido cefalorraquídeo.[26]
La unión a proteínas séricas es variable en un rango que va desde el 15% para las aminopenicilinas hasta el 97% para la dicloxacilina. La vida media sérica es corta, aproximadamente 30 minutos para penicilina G y 60 minutos para penicilinas de amplio espectro.
La penicilina es eliminada por los riñones, de modo que una disminución o inhibición de la secreción tubular renal puede aumentar la concentración y el efecto terapéutico de la penicilina. Las dosis deben ser reconsideradas en pacientes con insuficiencia renal o que estén tomando otros fármacos como el probenecid,[36] usado en pacientes que requieran concentraciones particularmente elevadas de penicilina.[26]
Las penicilinas no son metabolizadas o solo mínimamente metabolizadas y excretadas primariamente por riñones a través de la filtración glomerular (10%) y secreción tubular (90%). El probenecid bloquea la excreción renal y así causa aumento de niveles séricos de penicilina. Estos antibióticos (excepto las penicilinas penicilinasa resistentes) pueden ser removidos del organismo por diálisis peritoneal y hemodiálisis. En pacientes con disfunción renal severa son necesarios ajustes en las dosis diarias para prevenir niveles excesivos y toxicidad consecuente.
Unidades
La acción de la penicilina G se definió inicialmente en unidades, por ejemplo, la penicilina G sódica cristalina contiene aproximadamente 1.600 unidades/mg (1 unidad = 0.6 µg; 1 millón de unidades de penicilina = 0.6 gr). Las penicilinas semi-sintéticas se prescriben por peso en vez de hacerlo por unidades. La concentración inhibitoria mínima (CIM) de cualquier penicilina (o cualquier otro antimicrobiano), por lo general viene dado en gr/ml. La mayoría de las penicilinas se dispensan en forma de sales de sodio o potasio del ácido libre. La penicilina G potásica contiene aproximadamente 1,7 mEq de K+ por cada millón de unidades de penicilina. Las sales de penicilina en forma cristalina seca se conserva estable por períodos largos de tiempo, varios años a 4°C. Las soluciones preparadas pierden su actividad con rapidez, unas 24 horas a 20 °C, por lo que cada solución debe ser preparada justo antes de su administración.[25]
Resistencia a la penicilina
Cerca de 25% de las cepas de Streptococcus pneumoniae aisladas en pacientes con otitis media son resistentes a la penicilina y la amoxicilina y comparten esa resistencia con cerca del 33% de cepas de Haemophilus influenzae en estos pacientes.[36]
Después de la aparición de serias resistencias a la penicilina, se desarrollaron derivados con mayor espectro de acción, así como penicilinas resistentes a la beta-lactamasa, como es el caso de la flucloxacilina, dicloxacilina y la meticilina. Sin embargo, estos fármacos son aún ineficaces contra las cepas del estafilococo resistente a la meticilina, si bien existen otros fármacos eficaces para tratar su infección.[46]
En general, la resistencia a antibióticos betalactámicos en cualquier bacteria se fundamenta en la interacción entre los factores siguientes:[47][48]
- permeabilidad de la pared bacteriana al antibiótico
- presencia, espectro de acción y afinidad de las proteínas de unión a penicilina o PBPs (del inglés penicillin binding proteins)
- existencia y eficacia de los mecanismos de excreción del compuesto
- afinidad del antibiótico por el sitio activo de la PBP.
Algunos de estos factores están relacionados con la ubicación taxonómica del microorganismo: por ejemplo, la estructura de la pared de las bacterias Gram negativas dificulta la permeabilidad del antibiótico y, por ello, disminuye su eficacia.
Cabe destacar la existencia de enzimas que hidrolizan elementos de las penicilinas disminuyendo su actividad: son las llamadas betalactamasas. En las bacterias Gram negativas, la enzima se encuentra en el periplasma, justo entre las membranas interna y externa, mientras que las Gram positivas secretan la betalactamasa al medio que las rodea. La enzima puede ser codificada por genes del cromosoma bacteriano o por plásmidos. La betalactamasa tiene mayor afinidad por el antibiótico que el que éste tiene por su diana. Ciertos antibióticos, como la ceftriaxona y la cefatazidima, son estables en la presencia de betalactamasas producidas por plásmidos, sin embargo, las producidas por cromosomas como la Enterobacter, son enzimas que hidrolizan prácticamente a todas las penicilinas y cefalosporinas.[36]
Se ha determinado que la mala evolución de ciertas enfermedades causadas por organismos con susceptibilidad disminuida a la penicilina, como la neumonía neumocócica invasiva en niños, tiende a ser independiente de la susceptibilidad a la penicilina del microorganismo.[49] Sin embargo, como la resistencia a la penicilina y otros antibióticos continúa en aumento, se ha estimulado el interés en nuevos medicamentos con propiedades bactericidas en contra de organismos resistentes, drogas como las quinolonas cuyo blanco son las enzimas ADN girasa de las bacterias Gram negativas y la topoisomerasa tipo IV de bacterias Gram positivas.[50]
Producción biotecnológica
La producción industrial de penicilina emergió y floreció como industria por razón de la Segunda Guerra Mundial, en especial por la cantidad de empleos disponibles en los Estados Unidos. Para julio de 1943, se presentó un plan para distribuirla en masa a las tropas en el frente de batalla de Europa y como consecuencia, se produjeron 425 millones de unidades. Por entonces, el hongo se hacía crecer sobre una capa delgada de cultivo puesto en bandejas o botellas. Para mejorar los requerimientos de espacio y de los materiales se desarrolló un nuevo método comercial de fermentación sumergida en calderos de 20 mil a más de 100 mil litros de capacidad, haciendo que se redujesen los precios de coste y aumentase la producción. Como consecuencia, en 1945, se produjeron más de 646 billones de unidades.[51] Por tanto, lo que era un compuesto caro y difícil de aislar es hoy una «commodity química», es decir, un compuesto químicamente puro que se compra y vende a gran escala en un mercado competitivo.[52]
El desarrollo biotecnológico de cepas superproductoras ha sido otro campo de investigación de gran interés. El aislado original de Fleming producía alrededor de 2 u/mL (unidades internacionales por mL); los procesos empleados a finales de la década de los 80 generaban 85.000 u/mL. El desarrollo de las cepas se ha basado en:[2][53]
- el análisis de numerosos aislados de especies y cepas distintas
- su mutagénesis mediante rayos X, metilbiscloroetilamina, nitrosoguanidina, radiación UV de onda corta y otros
- la recombinación mediante ciclos parasexuales en P. chrysogenum
- la fusión de protoplastos
- técnicas moleculares de DNA shuffling, que permiten realizar la evolución dirigida de fragmentos de ADN mediante PCR.
Biosíntesis y semisíntesis

La estrategia de producción industrial de penicilina está ligada al tipo de penicilina a sintetizar. Básicamente, esta variedad reside en la sustitución en el grupo acilo de la posición 6 en el ácido 6-aminopenicilánico. Cuando la fermentación [54] se produce sin añadir ningún precursor se producen las penicilinas naturales. De entre ellas, sólo la penicilina G es útil terapéuticamente y por tanto es el compuesto a purificar. Por otra parte, de añadir otros precursores para la cadena lateral, el control de la reacción mejora y es posible producir el compuesto deseado con una alta especificidad; esta estrategia da lugar a las penicilinas biosintéticas, como la penicilina V o la penicilina O (en pequeñas cantidades). La aproximación al problema más empleada, no obstante, pasa por la modificación química del compuesto obtenido mediante fermentación. De este modo es posible obtener una gran diversidad de penicilinas semisintéticas.[2]
La generación de penicilinas semisintéticas requiere la producción, mediante fermentación, de penicilina G (en algunos casos penicilina V), compuesto que se convierte en ácido 6-aminopenicilánico mediante una transformación química, o, más frecuentemente, enzimática. Este compuesto es luego modificado mediante la enzima penicilina acilasa de modo que se añada la cadena lateral deseada en posición 6, lo que da lugar a la penicilina semisintética final. De hecho, el 38% de las penicilinas producidas comercialmente se emplean en medicina humana, el 12 % en veterinaria y el 43% como precursores para el diseño de penicilinas semisintéticas.[2]
Regulación de la síntesis
El anillo tiazolidínico de la β-lactama se genera mediante la unión de los aminoácidos L-cisteína, L-valina y ácido α-aminoadípico. Este último, aminoácido no proteico, se une al de cisteína mediante una síntesis de péptidos no ribosomal, a cuyo producto se fusiona una valina mediante una epimerización, reacción que da lugar a un tripéptido. Este tripéptido se cicla mediante un proceso aún no descrito dando lugar al primer producto aislable, la isopenicilina N. La acción de la penicilina transacetilasa, que sustituye la cadena de α-aminoadípico en el C6 por una molécula de ácido fenilacético activada produce la bencilpenicilina.[55]
La producción de penicilina es un área que requiere la colaboración de científicos e ingenieros para la efectiva producción de cantidades industriales del antibiótico. La penicilina es un metabolito secundario del hongo Penicillium, es decir, el hongo no produce el antibiótico cuando crece bajo condiciones normales, sólo cuando su crecimiento se encuentra inhibido por algún estrés. Otros factores inhiben la producción de penicilina, incluyendo su misma ruta de producción. Por ejemplo, la lisina inhibe su síntesis debido a que inhibe a la homocitrato sintasa, enzima implicada en la síntesis de ácido α-aminoadípico.No obstante, la retroinhibición por lisina no parece ser un factor limitante en la producción industrial del compuesto. Otros elementos reguladores son: la concentración de fosfato, de glucosa y de ion amonio.[2]
Las células de Penicillium crecen usando una técnica conocida como «fed-batch» (cultivo de lote nutrido), en el que se ven continuamente sujetas a estrés y, por ende, producen penicilina en abundancia. Las fuentes de carbono disponibles son también importantes porque la glucosa inhibe a la penicilina mientras que la lactosa no. El valor del pH, los niveles de nitrógeno, fosfato y oxígeno son también críticos en los lotes de producción y deben controlarse automáticamente.
Referencias
- Fleming, A. (1929). On the antibacterial action of cultures of a Penicillium, with special reference to their use in the isolation of B. influenzae. British Journal of Experimental Pathology. 10: 226-236. A
Notas
- aLa plantilla
{{note label}}está obsoleta, véase el nuevo sistema de referencias. Para referencias generales de esta sección, consultar Anexo:Descubrimiento de la penicilina. - bLa plantilla
{{note label}}está obsoleta, véase el nuevo sistema de referencias. Entendiendo fermentación no en el sentido metabólico de la palabra, sino en el sentido biotecnológico de producción a gran escala en un biorreactor.[2] - cLa plantilla
{{note label}}está obsoleta, véase el nuevo sistema de referencias. En Estados Unidos, la presentación llamada Bicillin C-R, una suspensión inyectable que contiene 1,2 millones de unidades de penicilina benzatina con 1,2 millones de unidades de procaína por 4 mL, no se recomienda para el tratamiento de la sífilis porque es una dosis menor a la recomendada para el tratamiento eficaz de dicha infección. Se han cometido errores en ese país por lo similar que resultan los nombres Bicillin L-A y Bicillin C-R.[56] Como resultado, se han hecho cambios en el empaque del Bicillin CR y CR 900/300 con la aclaratoria "No apto para el tratamiento de la sífilis".[57]
Citas
- ↑ a b c d e f g Prescott, L.M. (1999). «Microbiología». McGraw-Hill Interamericana de España, S.A.U. ISBN 84-486-0261-7.
- ↑ a b c d e f Crueger, Wulf; Crueger, Anneliese (1989). «A texbook of industrial microbiology». Sinauer Associates (2 edición) (Sunderland). ISBN 10: 0878931317.
- ↑ a b Solensky R (2003). «Hypersensitivity reactions to beta-lactam antibiotics». Clinical reviews in allergy & immunology 24 (3): 201-20. PMID 12721392. doi:10.1385/CRIAI:24:3:201.
- ↑ Plantilla:Ref-artículo
- ↑ Sokoloff,, Boris (1945). «The Story of Penicillin». Ziff-Davis.
- ↑ Brown, Kevin (2004). Penicillin Man: Alexander Fleming and the Antibiotic Revolution. ISBN 0-7509-3152-3.
- ↑ A
- ↑ Plantilla:Ref-artículo
- ↑ Plantilla:Ref-artículo
- ↑ Volcy, Charles (2004). «Lo malo y lo feo de los microbios, pg. 84». Unibiblos. ISBN 958-701-400-6.
- ↑ Plantilla:Ref-artículo
- ↑ «People and discoveries:Alexander Fleming». Public Broadcasting Service. Consultado el 9 de octubre de 2008.
- ↑ El descubridor de la penicilina era costarricense, según dos científicos. Infomed 4 de agosto de 1999. Año 6, No. 150
- ↑ Jaramillo Antillón, Juan (2005). «El principio de la quimioterapia y los antibióticos». Historia y filosofía de la Medicina. Universidad de Costa Rica. ISBN 9977679851. «Tilio von Vulgo, Édgar Cabezas y María San Román afirman la intervención de Clorito Picado en el descubrimiento de la penicilina (véanse páginas 160 y 161).»
- ↑ Kendall F. Haven, Marvels of Science (Libraries Unlimited, 1994) p182
- ↑ Fleming A. (1929). «On the antibacterial action of cultures of a penicillium, with special reference to their use in the isolation of B. influenzae». Br J Exp Pathol 10 (31): 226-36.
- ↑ Brown, Kevin. (2004). Penicillin Man: Alexander Fleming and the Antibiotic Revolution. Stroud: Sutton. ISBN 0-7509-3152-3.
- ↑ Wainwright, M & Swan, HT (1986). «C.G. Paine And The Earliest Surviving Clinical Records Of Penicillin Therapy». Medical History 30 (1): 42-56. PMID 3511336.
- ↑ Gersema LM, Helling DK. The use of subtherapeutic antibiotics in animal feed and its implications on human health. Drug Intell Clin Pharm. 1986 Mar;20(3):214-8.
- ↑ Palmer GH, Buswell JF, Dowrick JS, Yeoman GH. (1976) Amoxycillin: a new veterinary penicillin. Vet Rec. 1976 Jul 31;99(5):84-5.
- ↑ Phillips I, Casewell M, Cox T, De Groot B, Friis C, Jones R, Nightingale C, Preston R, Waddell J. Does the use of antibiotics in food animals pose a risk to human health? A critical review of published data. J Antimicrob Chemother. 2004 Jan;53(1):28-52. Epub 2003 Dec 4.
- ↑ Bentley, Ronald. The Molecular Structure of Penicillin (en inglés). J. Chem. Educ. 2004 81 1462.
- ↑ Jeremy Berg y John Tymoczko. Figure 8.26. Structure of Penicillin. (descripción de la imagen en inglés). Biochemistry (5ª edición). National Center for Biotechnology Information. Último acceso 08 de septiembre, 2008.
- ↑ a b G Zhao, WK Yeh, RH Carnahan, J Flokowitsch, TI Meier, WE Alborn Jr, GW Becker and SR Jaskunas. Biochemical characterization of penicillin-resistant and -sensitive penicillin-binding protein 2x transpeptidase activities of Streptococcus pneumoniae and mechanistic implications in bacterial resistance to beta-lactam antibiotics (artículo completo disponible en inglés). J. Bacteriol., 08 1997, 4901-4908, Vol 179, No. 15. Último acceso 20 de septiembre, 2008.
- ↑ a b c Katzung, Bertram G. (2007). «Chapter 43. Beta-Lactam Antibiotics & Other Inhibitors of Cell Wall Synthesis». Basic & Clinical Pharmacology (9 edición). McGraw-Hill. ISBN 0071451536.
- ↑ a b c d e f g h Rossi S, editor, ed. (2006). Australian Medicines Handbook. Adelaide: Australian Medicines Handbook. ISBN 0-9757919-2-3.
- ↑ B
- ↑ Flórez, Jesús; Armijo, Juan Antonio; Mediavilla África (2004). «Antibióticos β-lactámicos». Farmacología humana (Cuarta edición). Masson. p. 1416. ISBN 8445812904. «Véase página 1108».
- ↑ a b Castells Molina, Silvia; Hernández Pérez, Margarita (2007). «Farmacología antiinfecciosa». Farmacología en enfermería (Segunda edición). Elsevier España. p. 654. ISBN 8481749931. «Véanse páginas 396 y 397».
- ↑ «CLasificación de los antimicrobianos». Consultado el 10-11-2008.
- ↑ http://www.wellcome.ac.uk/doc_WTX026108.html
- ↑ J. M. ENSINK, W. R. KLEIN, D. J. MEVIUS, A. KLARENBEEK, A. G. VULTO. Bioavailability of oral penicillins in the horse: a comparison of pivampicillin and amoxicillin (en inglés). Journal of Veterinary Pharmacology and Therapeutics Volume 15 (2008), Issue 3, Pages 221 - 230.
- ↑ K. Roholt, B. Nielsen, and E. Kristensen. Clinical Pharmacology of Pivampicillin. Antimicrob Agents Chemother. 1974 November; 6(5): 563–571. PMCID: PMC444693
- ↑ Admani AK, Somasundram U., Singh I. El Tratamiento de los Pacientes Ancianos con Infecciones Agudas de las Vías Aéreas Inferiores: Comparación entre Pivampicilina y Amoxicilina (en español). Current Medical Research and Opinion 9(8):536-541, Ref.:10, 1985/
- ↑ [MedlinePlus] Comprueba el valor del
|enlaceautor=(ayuda) (enero de 2003). «Inyección de Ticarcilina disódica». Enciclopedia médica en español. Consultado el 23 de septiembre de 2008. - ↑ a b c d e f g h i Harrison Principios de Medicina Interna 16a edición (2006). «Patogenia de las reacciones a fármacos». Harrison online en español. McGraw-Hill. Consultado el 9 de septiembre de 2008.
- ↑ National Library of Science U.S. National Library of Medicine
- ↑ Salkind AR, Cuddy PG, Foxworth JW (2001). «Is this patient allergic to penicillin? An evidence-based analysis of the likelihood of penicillin allergy». JAMA 285 (19): 2498-2505. PMID 11368703. doi:10.1001/jama.285.19.2498.
- ↑ a b Harold M. Silverman. The Pill Book (12th Edition). Publicado por Bantam. ISBN-10: 0553588923.
- ↑ Dash CH (1975). «Penicillin allergy and the cephalosporins». J. Antimicrob. Chemother. 1 (3 Suppl): 107-18. PMID 1201975.
- ↑ Gruchalla RS, Pirmohamed M (2006). «Clinical practice. Antibiotic allergy». N. Engl. J. Med. 354 (6): 601-9. PMID 16467547. doi:10.1056/NEJMcp043986.
- ↑ Pichichero ME (2006). «Cephalosporins can be prescribed safely for penicillin-allergic patients» (PDF). The Journal of family practice 55 (2): 106-12. PMID 16451776.
- ↑ Pichichero ME (2007). «Use of selected cephalosporins in penicillin-allergic patients: a paradigm shift». Diagn. Microbiol. Infect. Dis. 57 (3 Suppl): 13S-18S. PMID 17349459. doi:10.1016/j.diagmicrobio.2006.12.004.
- ↑ Antunez C, Blanca-Lopez N, Torres MJ, et al (2006). «Immediate allergic reactions to cephalosporins: evaluation of cross-reactivity with a panel of penicillins and cephalosporins». J. Allergy Clin. Immunol. 117 (2): 404-10. PMID 16461141. doi:10.1016/j.jaci.2005.10.032.
- ↑ Drugs.comInteractions between penicillin and Erythromycin, Interactions between penicillin and Tetracycline Interactions between penicillin and Chloramphenicol
- ↑ Gemmell CG, Edwards DI, Fraise AP, et al. Guidelines for the prophylaxis and treatment of methicillin-resistant Staphylococcus aureus (MRSA) infections in the UK. J Antimicrob Chemother (2006) 57:589–608.
- ↑ ames, P. A., and D. S. Reeves. 1996. Bacterial resistance to cephalosporins as a function of outer membrane permeability and access to their target. J. Chemother. 8(Suppl. 2):37-47
- ↑ James, P. A., D. A. Lewis, J. Z. Jordens, J. Cribb, S. J. Dawson, and S. A. Murray. 1996. The incidence and epidemiology of beta-lactam resistance in Haemophilus influenzae. J. Antimicrob. Chemother. 37:737-746
- ↑ MC Pírez García y col. Neumonía neumocócica invasiva en niños de 0 a 24 meses: ¿influye la resistencia bacteriana en la evolución? (artículo completo disponible en español). Anales de Pediatría. Septiembre 2008; Volumen 69 - Número 03 p. 205 - 209. PMID: 18775263. Último acceso 18 de septiembre, 2008.
- ↑ Maninder K. Sohi, Dennis A. Veselkov, Ivan Laponogov, Xiao-Su Pan, L. Mark Fisher y Mark R. Sanderson. The Difficult Case of Crystallization and Structure Solution for the ParC55 Breakage-Reunion Domain of Topoisomerase IV from Streptococcus pneumoniae (artículo completo disponible en inglés). PLoS ONE. Septiembre 2008; 3(9): e3201. PMCID: PMC2527675. Último acceso 18 de septiembre, 2008.
- ↑ Parascandola, John. The History of Antibiotics: a Symposium. Publication No. 5, 1980.
- ↑ Allen I. Laskin, Geoffrey M. Gadd, Sima Sariaslani (2008) Advances in Applied Microbiology Academic Press. ISBN 0-444-53191-2, 9780444531919
- ↑ Shu-Jen Chiang (2004). Strain improvement for fermentation and biocatalysis processes by genetic engineering technology Journal of Industrial Microbiology and Biotechnology. DOI 10.1007/s10295-004-0131-z
- ↑ C
- ↑ S. C. Warren, G. G. F. Newton, and E. P. Abraham (1967). Use of α-aminoadipic acid for the biosynthesis of penicillin N and cephalosporin C by a Cephalosporium sp Biochem J. 103(3): 891–901.
- ↑ «Inadvertent use of Bicillin C-R to treat syphilis infection--Los Angeles, California, 1999-2004». MMWR Morb. Mortal. Wkly. Rep. 54 (9): 217-9. 2005. PMID 15758893.
- ↑ United States Food & Drug Administration. "FDA Strengthens Labels of Two Specific Types of Antibiotics to Ensure Proper Use." Published December 1, 2004. Last accessed June 18, 2007.
Enlaces externos
- Robert Bud Penicillin (en inglés). Publicado por Oxford University Press, 2007. ISBN 0-19-925406-0
- Guy de la Bedoyere. The Discovery of Penicillin (en inglés). Publicado por Evans Brothers, 2005. ISBN 0-237-52739-1.
