Salud en el Perú

| |
| Población total 2016: | 31 000 000 |
| Ingreso nacional bruto per cápita (en dólares internacionales) 2013: | 11 |
| Esperanza de vida al nacer (h/m) 2017: . | 73/78 años |
| Índice de desarrollo humano 2016: | 0.740 |
| Tasa de fertilidad 2016: | 2.4 |
| Probabilidad de morir entre los 15 y los 60 años (h/m; por 1000 habitantes): | 154/94 |
| Gasto total en salud por habitante 2014: | 656 |
| Gasto total en salud como porcentaje del PIB 2015: | 5.26 |
| Fuentes de la OMS,[1] PNUD[2] y Banco Mundial[3] | |
La salud en el Perú se fundamenta en la Constitución Política del Perú, que reconoce y garantiza el derecho a la salud y al libre acceso a prestaciones a cargo de entidades públicas, privadas o mixtas.
Según la OMS en 2000, su desempeño en ese sistema se encuentra en el puesto 129 de los 191 evaluados.[4]
Historia[editar]
El Sistema Nacional de Servicios de Salud (SNSS) se promulgó por Decreto Ley 22365 en 1989,[4] así como su Régimen de Prestaciones de Salud del Seguro Social por Decreto Ley 22482. En su momento fue una de las reformas más significativas en la historia del país.[4] Ese no duró mucho y se buscaron nuevas iniciativas para potenciar ese sistema.
Con la reforma neoliberal en el país, se instalaron centros de salud local para tener cierta autonomía en todo el país aunque tenía intereses privatizadores. En la década de 1990, se desplegó el sistema a cargo del Ministerio de Salud. Posteriormente, sin embargo, este sistema perdió el dominio del esta parte del Ejecutivo para pasar parte de los gobiernos regionales y locales. El resultado fue ofrecer tarifas más bajas y mayor cantidad de exoneraciones para operar económicamente aunque su eficiencia dependió del persona que operaba en cada centro.[5] Sin embargo, esto generó críticas por su fallas en desempeño (el presupuesto de 1993 en ese sector se tomó desde el 3 % del PBI), La República señaló como ejemplo al Hospital María Auxiliadora por tener una infraestructura precaria para atender a dos millones de habitantes al sur de Lima.[6]
En 1996 Alberto Fujimori puso en marcha, frente al rechazo de los congresistas opositores, la privatización de las prestaciones de salud en el país.[7]
En 2019 se estableció la ley para abastecer obligatoriamente el uso de medicamentos genéricos en farmacias y boticas registradas como pequeñas empresas.[8] En 2024 se estableció el mínimo del 30 % del abastecimiento.[9]
Regulación jurídica[editar]
Según la Constitución Política del Perú (1993):
Artículo 7. Derecho a la salud. Protección al discapacitado. Todos tienen derecho a la protección de su salud, la del medio familiar y la de la comunidad así como el deber de contribuir a su promoción y defensa. La persona incapacitada para velar por sí misma a causa de una deficiencia física o mental tiene derecho al respeto de su dignidad y a un régimen legal de protección, atención, readaptación y seguridad.
Artículo 9. Política Nacional de Salud. El Estado determina la política nacional de salud. El Poder Ejecutivo norma y supervisa su aplicación. Es responsable de diseñarla y conducirla en forma plural y descentralizadora para facilitar a todos el acceso equitativo a los servicios de salud.
Artículo 11. Libre acceso a las prestaciones de salud y pensiones. El Estado garantiza el libre acceso a prestaciones de salud y a pensiones, a través de entidades públicas, privadas o mixtas. Supervisa asimismo su eficaz funcionamiento. La ley establece la entidad del Gobierno Nacional que administra los regímenes de pensiones a cargo del Estado.
Determinantes sociales de la salud en el Perú[editar]
En el 2016, la población económicamente activa desempleada en el Perú fue de 706 000 personas aproximadamente (tasa de desempleo de aproximadamente 4.4%).[10] Asimismo, en el 2017, el índice de desigualdad peruano en la distribución de los ingresos (Gini index) ascendió a 0.43. Este valor indica que uno de los problemas principales del Perú es su desigual distribución de ingresos. Cabe resaltar que América Latina es una de las regiones más desiguales del mundo y solo Uruguay (0.397), El Salvador (0.400) y Argentina (0.424) tienen mejores índices de Gini que Perú.[11] En el 2017, la pobreza era de 21.7%, mientras que la pobreza extrema alcanzó 3.8%.[12] Entre 2010 y 2015, el acceso a instalaciones de agua potable mejoradas ha aumentado de 84.6% a 86.7%.[13] El porcentaje de la población con servicios sanitarios básicos ha aumentado de 63% a 77% entre 1990 y el 2015 (a nivel mundial, en el mismo periodo, hubo un aumento de 58% a 68%).[14]
Sin embargo, en 2023, el Banco Mundial indicó que 7 de 10 personas que necesitan atención médica no la reciben en ese país a partir de la encuesta realizada por la Encuesta Nacional de Hogares.[15]
Condiciones de salud en el Perú[editar]
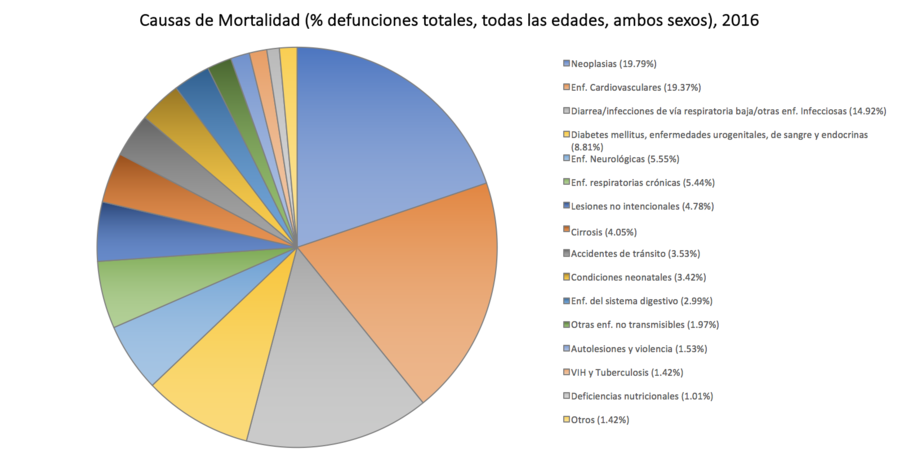
Según la INEI, la mortalidad entre el 2010-2015 fue de 6.0 por cada mil habitantes.[16] Los principales casos de mortalidad en el Perú son la neumonía, las enfermedades cerebrovasculares (derrames cerebrales), la diabetes mellitus, los infartos y la cirrosis. Asimismo, los accidentes de tránsito son la séptima causa de muerte.[17]
Mortalidad infantil[editar]
La tasa de mortalidad infantil, disminuyó de 57 por mil nacidos vivos (NV), en 1990, a 12 por mil NV, en 2016, una mejor tasa que el promedio de la Región América (15 por mil NV) y del mundo (31 por mil NV). La mortalidad neonatal, pasó de 27,6 a 8 muertes por mil NV para este mismo período. La mortalidad en menores de cinco años pasó de 80 muertes por mil NV, en 1990, a 15 por mil NV, en 2016, esta tasa también se encuentra por debajo del promedio en la Región América (18 por mil NV) y del mundo (41 por mil NV).[18]
El Perú muestra un avance sustancial en la reducción de la mortalidad infantil, la mortalidad en menores de cinco años se redujo de manera importante, lo que permitió alcanzar la meta establecida en los Objetivos de Desarrollo del Milenio (ODM) cinco años antes de plazo señalado.[19]
Mortalidad materna[editar]
La mortalidad materna es inaceptablemente alta. Cada día mueren en todo el mundo unas 830 mujeres por complicaciones relacionadas con el embarazo o el parto. En 2015 se estimaron unas 303 000 muertes de mujeres durante el embarazo y el parto o después de ellos. Prácticamente todas estas muertes se producen en países de ingresos bajos y la mayoría de ellas podrían haberse evitado.[20]
Desde 1990 el Perú ha reducido su mortalidad materna de 251 a 68 muertes por 100 mil nacidos vivos (NV) en el 2015. Sin embargo, esta razón no alcanza la cifra lograda en América Latina (67 muertes por 100 mil NV). Entre 1990 y 2015, la RMM mundial (es decir, el número de muertes maternas por 100 000 nacidos vivos) solo se redujo en un 2,3% al año llegando a 216 muertes por 100 mil NV en el 2015.[21][22][23]
Principales causas de muerte[editar]
Años de vida saludable perdidos (Avisa)[editar]
| Años de vida saludables perdidos según causas en el Perú 2016 | Porcentaje |
|---|---|
| Otras enfermedades no transmisibles | 13.71 |
| Enfermedades mentales y uso de sustancias | 11.85 |
| Diarrea, infecciones de vía respiratoria baja | 9.31 |
| Neoplasias | 9.15 |
| Enfermedades musculoesqueléticas | 7.89 |
| Enfermedad cardiovascular | 7.89 |
| Condiciones neonatales | 6.96 |
| Lesiones no intencionales | 6.73 |
| Diabetes mellitus, enfermedades urogenitales, de sangre y endocrinas | 6.15 |
| Enfermedades neurológicas | 5.92 |
| Accidentes de tránsito | 3.51 |
| Enfermedades respiratorias crónicas | 3.11 |
| Deficiencias nutricionales | 2.20 |
Tuberculosis[editar]
En el Perú, la tuberculosis afecta a 33.000 personas y mata a 4.000 cada año. El Perú ocupa el primer lugar en América Latina en el número de casos de tuberculosis multidrogorresistente (MDR) y extremadamente resistente (XDR). En el 2016 se registraron 1 457 casos de MDR y 88 casos de XDR.[24]
Aunque con los años el número de muertes por tuberculosis en el Perú se han reducido y la detección y el acceso al tratamiento han mejorado, la tuberculosis en el país está lejos de ser superado.[25]
Salud mental[editar]
La salud mental no fue una de las proridades durante la reforma neoliberal en el país debido a la ausencia de inversión en ese sector.[26]
Según una encuesta de la consultora Voices y la Worldwide Independent Network of Market Research and Opinion Poll a 39 países, Perú está entre los más propensos al estrés.[27] En los primeros nueve meses del 2023 se reportaron casi un millón y tercio de casos, entre los más frecuentes son la ansiedad y depresión.[28]
Enfermedades raras[editar]
En 2023, el Ministerio de Salud registó 548 enfermedades clasificadas de huérfanas o raras.[29]
Sistema de salud[editar]
El Sistema de Salud del Perú comprende a los públicos y privados:[30]
Público[editar]
- Ministerio de Salud del Perú (MINSA)
- EsSalud
- Sanidad de las Fuerzas Armadas
- Sanidad de la Policía Nacional del Perú
- Municipios
Privado[editar]
- Entidades prestadoras de salud (EPS)
- Aseguradoras privadas, clínicas y organizaciones de la sociedad civil (OSC)
Organización[editar]
- Primer Nivel de Atención
- Categoría I – 1
- Categoría I – 2
- Categoría I – 3
- Categoría I – 4
- Segundo Nivel de Atención
- Establecimientos de salud de Atención General
- Categoría II – 1
- Categoría II – 2
- Establecimientos de salud de Atención General
- Establecimientos de Salud de Atención Especializada
- Categoría II – E
- Tercer Nivel de Atención
- Establecimiento de salud de Atención General
- Categoría III – 1
- Establecimiento de salud de Atención Especializada
- Categoría III-E
- Categoría III-2
- Establecimiento de salud de Atención General
Gasto en salud[editar]
En 2015, Perú gastó alrededor del 5.26% del PIB en salud[31] y alrededor de 323 US$ pér cápita.[32] En 2011, 64.5 % de la población contaban con seguro de salud, este porcentaje subió a 72.9 % en 2015. El incremento en la cobertura de aseguramiento se observó en la mayoría de las regiones, pero especialmente en aquellas con mayores índices de pobreza.[33]
| País | 2009 | 2010 | 2011 | 2012 | 2013 | 2014 | 2015 |
|---|---|---|---|---|---|---|---|
| 207 | 239 | 264 | 303 | 319 | 332 | 323 |
Infraestructura y equipamiento[editar]
El déficit hospitalario equivale a 1.5 camas por cada 1,000 habitantes en el Perú.[34] En el 2019, el Perú contaba con 51 781 camas que equivale a 15.9 camas por cada 1,000 habitantes.[35]
El déficit en Essalud es de 2 mil camas para atenciones en Lima y el Callao.[36]
En el 2020 se informó que el país cuenta con una cifra de 1.800 camas UCI.[37]
En 2022 El Comercio registró 8577 de las 8783 postas y centros de salud, que constituyen el primer nivel de atención del país, se encuentran en mal estado. En cambio, de los 247 hospitales, calificados dentro del segundo y del tercer nivel de atención, solo seis están óptimamente operativos.[38]
En 2023 el Colegio Médico del Perú afirmó que existe 12 a 14 médicos por cada 100 mil habitantes.[39]
Control de medicamentos[editar]
La Dirección General de Medicamentos, Insumos y Drogas es el encargado del control de la entrega de insumos por parte de farmacias y boticas, tanto de venta libre como de venta bajo receta. Para el caso de este último, debe contar con datos mínimos del prescriptor, paciente y medicamentos.[40]
Véase también[editar]
Referencias[editar]
- ↑ «Perú». Organización Mundial de la Salud. Consultado el 7 de setiembre de 2018.
- ↑ «Informe sobre Desarrollo Humano 2016». El PNUD en Perú. Consultado el 8 de septiembre de 2018.
- ↑ «Tasa de fertilidad- Banco Mundial». Consultado el 8 de septiembre de 2018.
- ↑ a b c Sánchez-Moreno, Francisco (2 de diciembre de 2014). «El sistema nacional de salud en el Perú». Revista Peruana de Medicina Experimental y Salud Pública 31 (4). ISSN 1726-4642. doi:10.17843/rpmesp.2014.314.129. Consultado el 25 de septiembre de 2022.
- ↑ Leon Pretel, Pricila (17 de junio de 2013). «Politica de salud privatizadora y participación controlada de la población». Investigaciones Sociales 17 (30): 301-312. ISSN 1818-4758. doi:10.15381/is.v17i30.8039. Consultado el 2 de noviembre de 2023. «Los objetivos, expresados por el MINSA, para estos establecimientos fueron lograr la eficiencia y calidad de los servicios del primer nivel de salud-atención primaria y ejercer vigilancia administrativa para garantizar el uso adecuado de los recursos. Pero sus objetivos ocultos fueron privatizar en parte o totalmente los servicios de salud de los más pobres. Desde 1994 hasta la actualidad, los CLAS han tenido un proceso con tres etapas. Primera, desde su creación hasta el año 2000. En este período crecieron en número hasta el 2007 abarcando más del 30% de los servicios a nivel nacional. Segunda, a partir del año 2000 el Estado va quitándoles financiamiento en forma sistemática, motivo por el cual los especialistas, principalmente del sector salud, se pronuncian mostrando las bondades de este modelo. Tercera, del 2007 hasta la actualidad han pasado bajo el control de los gobiernos locales y regionales. Este es un período que no se ha evaluado hasta la fecha. De las evaluaciones realizadas a los CLAS se ha llegado a identificar los resultados, por lo menos de la primera década. Entre los aspectos positivos se mejoró la atención en los puestos y centros de salud en lo que respecta a menos tiempo de espera, mejor trato de los funcionarios, tarifas más bajas, mayor cantidad de exoneraciones, entre otros, Los obstáculos estarían representados por: la incomprensión de los profesionales y funcionarios sobre la participación de la comunidad, sintiéndose como invadidos en su espacio de poder (estos solo defendieron sus intereses llegando a un conflicto con la comunidad en vez de empoderarla); la poca capacitación de los miembros de la comunidad que conformaban la directiva de los CLAS; la no representatividad de la comunidad, por ende su desmotivación, por cuanto no elegía representantes para la directiva del CLAS; asimismo, por la forma de elección —tres miembros de la comunidad son elegidos por el Jefe del establecimiento y éste como miembro nato— se dejaba en minoría a los tres que procedían de las organizaciones de base. El abandono económico de modo sistemático por parte del Estado y la no capacitación a los miembros directivos fue otro factor en contra, y quizá el más importante».
- ↑ Castillo, María Elena (12 de abril de 1999). «Hospital María Auxiliadora: ejemplo del fracaso de la pretendida modernización hospitalaria». La República. Archivado desde el original el 6 de febrero de 2003. Consultado el 11 de noviembre de 2023.
- ↑ «Ley que privatiza prestaciones de salud es nula e inexistente». La República. 16 de noviembre de 1996. Archivado desde el original el 29 de noviembre de 1996. Consultado el 17 de diciembre de 2023.
- ↑ Martell, Sandra (6 de diciembre de 2019). «Ley de Genéricos: Boticas y farmacias deben vender obligatoriamente estos 31 medicamentos». rpp.pe. Consultado el 11 de marzo de 2024.
- ↑ Espinoza, Analí (2 de abril de 2024). «Gobierno oficializa stock mínimo del 30% de medicamentos genéricos en farmacias: ¿Cuánto es la multa por incumplimiento?». infobae. Consultado el 3 de abril de 2024.
- ↑ Instituto Nacional de Estadística e Informática del Perú. «Población económicamente activa desempleada».
- ↑ Instituto Nacional de Estadística e Informática del Perú. «Evolución de la pobreza monetaria 2007 - 2016. Informe Técnico».
- ↑ «Informe tecnico pobreza monetaria 2007 - 2017». Instituto Nacional de Estadística e Informática del Perú.
- ↑ «Informe de país: Perú». Organización Panamericana de la Salud (OPS).
- ↑ Banco Mundial. «People using at least basic sanitation services (% of population)».
- ↑ Gonzales, María (11 de noviembre de 2023). «Banco Mundial: 7 de 10 personas que necesitan atención médica no la reciben en Perú». infobae. Consultado el 11 de noviembre de 2023.
- ↑ «Tasa Bruta de Mortalidad». INEI. Consultado el 5 de octubre de 2015.
- ↑ «¿De qué mueren los peruanos?». La República. Consultado el 21 de noviembre de 2015.
- ↑ «Estado mundial de la infancia 2016. Una oportunidad para cada niño». Fondo de Naciones Unidas para la Infancia UNICEF.
- ↑ «Tercer Informe Nacional de Cumplimiento de los Objetivos de Desarrollo del Milenio.». Perú: Presidencia del Consejo de Ministros PCM, Programa de Naciones Unidas para el Desarrollo PNUD.
- ↑ Alkema L, Chou D, Hogan D, Zhang S, Moller AB, Gemmill A, et al. Global, regional, and national levels and trends in maternal mortality between 1990 and 2015, with scenario-based projections to 2030: a systematic analysis by the UN Maternal Mortality Estimation Inter-Agency Group. Lancet. 2016;387(10017):462-74
- ↑ Lazo-Gonzales O, Alcalde-Rabanal J, Espinosa-Henao O. El sistema de salud en Perú: situación y desafíos. Lima: Colegio Médico del Perú, REP; 2016. =http://cmp.org.pe/wp-content/uploads/2018/05/libroSistemaSaludPeru-.pdf Archivado el 9 de septiembre de 2018 en Wayback Machine.
- ↑ Organización Mundial de la Salud. «http://www.who.int/gho/maternal_health/countries/per.pdf Maternal mortality in 2000-2017» (en inglés).
- ↑ «Maternal mortality ratio (modeled estimate, per 100,000 live births) | Data». data.worldbank.org. Consultado el 27 de septiembre de 2020.
- ↑ «WHO Perú Perfil de Tuberculosis».
- ↑ «Progreso contra la TB en el Perú | Socios en Salud». sociosensalud.org.pe. Consultado el 27 de septiembre de 2020.
- ↑ Palma, Patricia (4 de junio de 2019). «Neoliberalismo, violencia política y salud mental en Perú (1990-2006)». Revista Ciencias de la Salud 17 (2): 352-372. ISSN 2145-4507. doi:10.12804/revistas.urosario.edu.co/revsalud/a.7954. Consultado el 21 de octubre de 2023. «Las políticas neoliberales de salud implementadas durante el gobierno de Alberto Fujimori en la década de 1990 redujeron el rol del Estado como garante del acceso universal a los servicios de salud y situaron a la salud mental en un lugar marginal dentro de la política pública. Asimismo, el gobierno autoritario, el clima de miedo en que vivía la población y las violaciones a los Derechos Humanos, especialmente a la población más vulnerable residente en la sierra peruana, agudizó el problema de la salud mental a nivel nacional».
- ↑ Guardamino Soto, Bibiana (12 de octubre de 2023). «Peruanos entre los más estresados de Latinoamérica, según estudio». infobae. Consultado el 14 de octubre de 2023.
- ↑ Guardamino Soto, Bibiana (10 de octubre de 2023). «Día de la Salud Mental: en nueve meses se reportaron en Perú más de medio millón de casos de ansiedad y depresión». infobae. Consultado el 15 de octubre de 2023.
- ↑ Gonzales, María (1 de noviembre de 2023). «Minsa tendrá en diciembre nuevo reglamento para ley de enfermedades raras y huérfanas». infobae. Consultado el 1 de noviembre de 2023.
- ↑ «Hospitales PNP y de las FFAA al Minsa». Perú21. Archivado desde el original el 26 de octubre de 2014. Consultado el 24 de mayo de 2014.
- ↑ «Current health expenditure (% of GDP) | Data». datos.bancomundial.org. Consultado el 27 de septiembre de 2020.
- ↑ a b Banco Mundial. «Gasto en salud per cápita (US$)».
- ↑ «Sistema Salud Perú - Colegio Médico del Perú». Archivado desde el original el 9 de septiembre de 2018.
- ↑ «El déficit hospitalario del Perú equivale a 1.5 camas por cada 1,000 habitantes». Gestión. 20 de mayo de 2015. Archivado desde el original el 25 de septiembre de 2015. Consultado el 23 de septiembre de 2015.
- ↑ «PERU: Número de Camas Hospitalarias por habitantes». www.minsa.gob.pe. Consultado el 22 de diciembre de 2020.
- ↑ «Essalud tiene un déficit de 2 mil camas para atenciones en Lima y Callao». Perú.21. 17 de abril de 2015. Consultado el 23 de septiembre de 2015.
- ↑ «Camas UCI para pacientes COVID se reduce a 1,400 por disminución de contagios, según Minsa». www.minsa.gob.pe. 22 de diciembre de 2020. Consultado el 22 de diciembre de 2020.
- ↑ Bazo Reisman, Ana (11 de junio de 2022). «El 97% de postas de salud y hospitales del país carece de instalaciones adecuadas». El Comercio. ISSN 1605-3052. Consultado el 29 de septiembre de 2023.
- ↑ Cabeza, Yuriko (2 de octubre de 2023). «CMP informa que hay 12 a 14 médicos por 100 mil habitantes: “El sistema de salud no funciona”». infobae. Consultado el 2 de octubre de 2023.
- ↑ «Minsa: venta de medicamentos sin receta médica puede ser multado con S/4950». Correo. 2 de junio de 2023. Consultado el 2 de junio de 2023.
Enlaces externos[editar]
 Wikimedia Commons alberga una categoría multimedia sobre Salud en el Perú.
Wikimedia Commons alberga una categoría multimedia sobre Salud en el Perú.- Ministerio de Salud del Perú
- Superintendencia Nacional de Salud
- Ley General de Salud (enlace roto disponible en Internet Archive; véase el historial, la primera versión y la última).
- El sistema de salud del Perú: situación actual y estrategias para orientar la extensión de la cobertura contributiva. Oscar Cetrángolo, Fabio Bertranou, Luis Casanova y Pablo Casalí. Lima: OIT/ Oficina de la OIT para los Países Andinos, 2013. 184 p.
- Organización Mundial de la Salud: Perú
