Folículo ovárico
| Folículo ovárico | ||
|---|---|---|
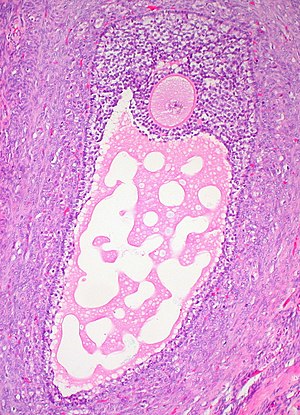 Corte histológico de un folículo ovárico maduro. El ovocito es la célula grande, redonda, de tinción rosada en el centro superior de la imagen. | ||
| Nombre y clasificación | ||
| Latín |
[TA]: folliculi ovarici vesiculosi folliculus ovaricus | |
| TA | A09.1.01.013 | |
| TH | H3.07.00.0.00011 | |
| Gray | pág.1256 | |
|
| ||
Un folículo ovárico[1] es un conjunto multicelular esferoidal, que se encuentra en los ovarios.[2] Secreta hormonas que influyen en las etapas del ciclo sexual femenino. Las mujeres comienzan la pubertad con unos 400.000 folículos, cada uno de los cuales tiene el potencial de liberar un óvulo en la ovulación para su fecundación.[3] Estos óvulos se desarrollan una vez cada ciclo menstrual.[4]
Los folículos ováricos son las unidades básicas de la biología reproductiva femenina.[5] Consisten de una célula gamética, (el ovocito) rodeada de células diploides denominadas de la granulosa, y por fuera de estas se encuentran las células de la teca. Durante su desarrollo, esta unidad biológica llamada folículo, genera una estructura llamada antro, que se produce por la acumulación de líquido en su interior.[3]
Estructura[editar]
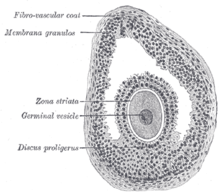
Los folículos se encuentran en el interior del ovario.[2] Estas estructuras se activan periódicamente e inician su proceso de crecimiento y desarrollo para culminar, generalmente, en la ovulación de un solo ovocito viable. Estos ovocitos son envueltos por una capa de células llamada granulosa, encerradas en una matriz extracelular —la membrana folicular principal o lámina basal— que constituye el folículo ovárico.[3] Los folículos ováricos con mayor crecimiento, que son visibles a simple vista, son llamados folículos de De Graaf (en honor de su descubridor Regnier de Graaf).[6]
En los humanos, el número de ovocitos que poseerá una mujer en toda su vida se almacena en los ovarios antes del nacimiento, iniciándose periódicamente durante más de cincuenta años.[2][3] El proceso de maduración del folículo se denomina foliculogénesis.[2][3]
Una vez el folículo ovárico se ha desarrollado, ejerce las siguientes funciones básicas:
- Mantiene, nutre y madura al ovocito y lo libera en el momento adecuado.
- Proporciona sostén hormonal al feto hasta que la placenta pueda asumir esta función.
Desarrollo de los ovocitos en los folículos ováricos[editar]
Los gametos (espermatozoides y ovocitos) se generan a través de un proceso especial de división celular llamado meiosis, que a su vez comprende 2 subetapas: meiosis I y meiosis II .
Se denomina ovogénesis al proceso de formación de los ovocitos. Durante las primeras etapas de desarrollo embrionario las células somáticas del endodermo dorsal en el saco vitelino migran desde el intestino posterior hasta las gónadas genitales primitivas. Estas Primigenias células germinales se multiplican por mitosis y una vez que han alcanzado las gónadas genitales se denominan ovogonias (células madre diploides del ovario). Las gónadas primigenias genitales están constituidas principalmente por mesénquima y células de origen básicamente mesonefrítico. En el momento en que las ovogonias llegan a esta zona se asocian con las células somáticas, continuando el desarrollo y quedando envueltas completamente por una capa de células pregranulosas.
Las ovogonias continúan multiplicándose por división mitótica; esta proliferación culmina cuando comienza la meiosis. El tiempo de multiplicación por mitosis de las ovogonias es diferente en cada especie.
- En los fetos humanos, este proceso se da hasta el segundo y tercer trimestre de embarazo (Baker, 1982; Byskov y Hoyer, 1988). Tras el inicio del proceso meiótico, las ovogonias (llamadas ovocitos primigenios), son incapaces de replicarse, fijándose en este momento el número total de gametos e iniciándose una prolongada fase de reposo que puede durar hasta cincuenta años en los seres humanos.
Por cada ovocito primigenio que entra en meiosis sólo se produce uno funcional. Las otras tres células generadas durante la meiosis se llaman corpúsculos polares, no tienen función alguna y su final es la atrofia.
La reserva folicular se establece durante la vida fetal y luego el número de folículos va disminuyendo gradualmente. La apoptosis juega un papel fundamental en el desarrollo y en la funcionalidad del ovario.[7]
Un folículo ovárico maduro, en realidad contiene un ovocito secundario. Este ovocito estará detenido en la etapa secundaria de la meiosis hasta su fecundación por un espermatozoide. Concretamente queda detenido en metafase II (metafase de la segunda meiosis). Cuando esta se produce, el ovocito secundario continúa la segunda parte de la meiosis para convertirse en cigoto generando un nuevo corpúsculo polar.[8]
Desarrollo del folículo[editar]
El desarrollo de los folículos ováricos puede ser dividida en dos fases:
- Una fase prepuberal que comienza con la formación de los folículos primordiales.
- Los folículos primordiales son aquellos que presentan el ovocito rodeado de una monocapa celular, constituida en lo general por 4 a 8 células de la granulosa de forma fusiforme (alargadas). Estos folículos se forman a partir de la octava semana de gestación y miden 25 μm de diámetro aproximadamente. Aún no presentan receptores para la hormona FSH (hormona foliculoestimulante), lo que significa que aún no han sido reclutados para iniciar el desarrollo folicular.
A la semana 20-24 de gestación, las células fusiformes de algunos folículos primordiales se transforman en células granulosas cuboides, formándose el folículo primario unilaminar.[8]
- Estos folículos serán aquellos que constan de una monocapa celular que rodea al ovocito, pero cuyas células de la granulosa tienen forma cuboidal. Estas células granulosas se dividen, formando varias capas alrededor del oocito y el complejo se convierte en un folículo secundario o folículo primario multilaminar.
Estos folículos secundarios tienen más de una capa de células de granulosa, y sobre estas se observan células de la teca (de forma alargada).
- Las células granulosas segregan mucopolisacáridos que forman un halo protector, la zona o membrana pelúcida alrededor del oocito. Este folículo, el folículo antral, crece hasta alcanzar un diámetro de unas 150 μm y presenta una cavidad entre las células granulósicas, que está llena de líquido folicular (rico en lípidos y algunas proteínas). Esta estructura, llamada antro, terminará rodeando completamente al ovocito hasta la ovulación.

- Una fase de folículos maduros: o folículos de Graaf que son de tipo antral, de gran tamaño en comparación a los otros tipos de folículos, y tienen varias capas de células de la granulosa..[9]
- Se forman de la siguiente manera: las prolongaciones citoplasmáticas de las células granulosas continúan penetrando en la zona pelúcida y proporcionan nutrientes y señales hormonales a los ovocitos primarios en maduración. Este paso es dependiente de FSH que, además de inducir la proliferación de las células de la granulosa, incrementa el número de receptores de éstas, potenciando su propio efecto. Además, parece ser que la LH dirige la diferenciación de las células tecales que rodean al folículo. El ovocito ahora se desplaza hacia una posición excéntrica y se rodea de una capa llamada cumulus oophorus o disco prolígero (de 2 o 3 células de grosor). Al final de esta fase el complejo folículo preovulatorio o de Graaf alcanza un diámetro medio de 2 a 5 mm. Son estos folículos los que llegan a la etapa de la ovulación.[8]
Véase también[editar]
Referencias[editar]
- ↑ OMS,OPS (ed.). «Folículo Ovárico». Descriptores en Ciencias de la Salud, Biblioteca Virtual en Salud.
- ↑ a b c d Botella Llusiá, José (1995). El Ovario: Fisiología y Patología. Ediciones Díaz de Santos. ISBN 978-8-4797-8198-9.
- ↑ a b c d e Fábreguez, F.; Balasch, J. (2009). «Foliculogénesis: papel de la FSH y LH». En Bajo Arenas, José Manuel, ed. Fundamentos de reproducción. Editorial Médica Panamericana. ISBN 978-8-4983-5275-7.
- ↑ David Krogh (2010), Biology: A Guide to the Natural World, Benjamin-Cummings Publishing Company, p. 638, ISBN 978-0-321-61655-5.
- ↑ Isaza, Verónica (2012). «Endocrinología ginecológica. Ovarios y mamas: órganos efectores». En Vélez, Hernán; Rojas, William; Borrero, Jaime et al., eds. Endocrinología. Corporación para investigaciones Biológicas CIB. ISBN 978-9-5890-7692-7.
- ↑ Filipiak Y., Viqueira M., Bielli A. (2016). «Desarrollo y dinámica de los folículos ováricos desde la etapa fetal hasta la prepuberal en bovinos». Veterinaria (Montev.) 52 (202). Consultado el 17 de febrero de 2020.
- ↑ Gabriela Meresman (2011). «Relevancia de la apoptosis en la reproducción femenina». Invest. clín 52 (3). Consultado el 17 de febrero de 2020.
- ↑ a b c Ross M.H, Pawlina W. (2007). Histología, Texto y Atlas capítulo= cap.23:Aparato genital femenino. Médica Panamericana. pp. 831-834. Consultado el 17 de febrero de 2019.
- ↑ McGee E.A.; Hsueh A.J. (abril de 2000). «Initial and cyclic recruitment of ovarian follicles». Endocrine Reviews (Revisión) 21 (2): 200-214. PMID 10782364. doi:10.1210/er.21.2.200. Consultado el 17 de febrero de 2019.
Bibliografía[editar]
- Baker, T. G. (1982). Oogenesis and ovulation. In "Book 1: Germ cells and fertilization" (C. R. Austin and R. V. Short, Eds.), pp. 17-45. Cambridge University Press, Cambridge.
- Byskov, A. G., and Hoyer, P. E. (1988). Embryology of mammalian gonads and ducts. In "The physiology of reproduction" (E. Knobil and J. Neill, Eds.), pp. 265-302. Raven Press, Ltd, New York.

