Esclerosis tuberosa
| Esclerosis tuberosa | ||
|---|---|---|
 Esclerosis tuberosa. P. Rayera | ||
| Especialidad |
genética médica neurología | |
| Sinónimos | ||
| ||
La esclerosis tuberosa es una enfermedad hereditaria autosómica dominante con penetrancia completa, poco frecuente, que produce la formación de masas anormales (tumores no cancerosos) en algunos órganos del cuerpo, como pueden ser: la retina, la piel, los pulmones, los riñones y el corazón. Generalmente también suele afectar al Sistema Nervioso Central (la médula espinal y el cerebro).
Esta enfermedad está dentro de un grupo de enfermedades llamadas síndromes neurocutáneos. Las lesiones cerebrales de la enfermedad fueron descritas por primera vez en el año 1862, por Heinrich von Recklinghausen. Bourneville, años más tarde, hizo públicas las manifestaciones anatomo-clínicas. El nombre de esclerosis tuberosa se debe a los crecimientos producidos en el cerebro, en forma de raíz, que se van calcificando con la edad y se vuelven duros.
Tiene una apariencia genética similar a la linfangioleiomiomatosis que afecta casi exclusivamente a mujeres fértiles. Es por ello que esta enfermedad femenina se haya dividida en dos tipos: uno con enfermedad esporádica y otro con enfermedad asociada a esclerosis tuberosa.[1]
Epidemiología[editar]
La Esclerosis tuberosa se da en personas de diferentes grupos étnicos y de ambos sexos. A nivel mundial, se afirma que hay cerca de 1 a 2 millones de individuos, y se cree que incide en 1 de cada 6000 recién nacidos. En EE. UU., existirían entre 25 000 y 40 000 casos. La incidencia se ha calculado en menos de 1 caso por 100.000 persona/año.
Etiología[editar]

La esclerosis tuberosa es causada por mutaciones en dos genes (TSC1 y TSC2). Si se afecta uno de los genes puede ocurrir la enfermedad. El gen TSC1 se encuentra en el cromosoma 9 y da lugar a una proteína llamada hamartina. A diferencia del gen TSC2, que se encuentra situado en el cromosoma 16 y causa la proteína llamada tuberina. El gen TSC1 fue hallado en el 1997 y el gen TSC2 se descubrió en el año 1993.
Se considera que estas proteínas hamartina y tuberina intervienen como supresores del crecimiento del tumor, regulando la diferenciación y la proliferación celular en las que las células nerviosas se dividen para dar lugar a las nuevas generaciones de células con características individuales.[2]
En los últimos años, se ha detectado que el gen de la esclerosis tuberosa está enlazado al lugar de grupo sanguíneo ABO y al oncogén c-abl (situados, los dos, en el brazo largo del cromosoma 9 (9 q 34)).[3] Se necesitan más estudios para confirmar más locus genéticos, algunos ya evidenciados: 9q34, 16q13.3.
Cuadro clínico[editar]
Los síntomas de la esclerosis tuberosa pueden presentarse en el momento de nacer. Aunque en algunas personas el avance de los síntomas pueden presentarse más tarde. Existe variabilidad en el grado de la enfermedad, es decir, algunos pacientes presentan una forma leve de la enfermedad, otros pueden presentar discapacidades severas. En casos excepcionales, las masas anormales pueden poner en peligro la vida. No se necesita a los dos padres para transmitirse la mutación, con un solo miembro es suficiente para que el niño sufra la enfermedad. Aun así, en la mayoría de los pacientes la Esclerosis Tuberosa se produce por nuevas mutaciones, por lo que generalmente no existe un antecedente familiar de la enfermedad, por lo que la enfermedad se obtiene a través de un proceso llamado mosaicismo gonadal (la mutación afecta a una parte de los gametos: óvulos o espermatozoides).
Manifestaciones cutáneas y mucosas[editar]
- Manchas hipocrómicas o acrómicas
Se trata de unas manchas que aparecen en la piel, en forma de hoja lanceolada o en hoja de fresno.
- Angiofibromas
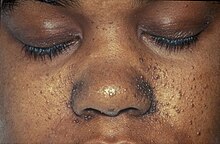
Son tumores redondeados de color rojizo que nacen de la dermis protruyendo sobre la epidermis, con un tamaño que oscila entre una cabeza de alfiler a un guisante, suelen aparecer en torno al mentón, mejillas y nariz en forma de alas de mariposa (surcos nasogenianos). Otra localización característica de los angiofibromas son subungueales o periungueales en las manos y los pies.
- Piel de naranja

Con una textura irregular como la naranja, generalmente en la región dorsal o lumbar.
Manifestaciones neurológicas[editar]
- Crisis epilépticas
Alrededor del segundo año de vida en un 80-90% de los casos. Si aparecen tempranamente, suelen cursar en forma de síndrome de West o de Lennox-Gastaut.
- Alteraciones psíquicas
Trastornos mentales, trastornos del comportamiento o alteraciones psicóticas, pueden asociarse a la esclerosis tuberosa.
- Astrocitomas de células gigantes intraventriculares adyacentes al forámen de Monro
Los tumores ubicados en Monro tienden a crecer y se necesitan controles anuales para evaluar cirugía, el ritmo de crecimiento varía aun en un mismo paciente. Las posibilidades de recidiva están presentes, pero va disminuyendo hacia la adolescencia hasta calcificarse. Los síntomas pueden ser tempranos o tardíos, dependiendo de la herencia del paciente, entre estos puede presentarse con convulsiones, mareos, trastornos del sueño, presión intracraneal por obstrucción, presión ocular.
- Calcificaciones
Que no crecen, pero juegan un papel fundamental en las convulsiones al funcionar como pilas, (que al descargarse causan crisis o ser un factor que empeore una epilepsia preexistente) y en el comportamiento del paciente dependiendo del área del cerebro dónde se localice la mayoría.
- Tuberosidades
Son lesiones que se encuentran en el cerebro con forma de tubérculo (de allí el nombre) se compone de tejido diferente, que, según su ubicación, puede causar retardo mental, autismo, percepción diferencial del entorno y lo cotidiano, estereotipias, retraso en el habla, carencia de reconocimiento corporal propio, hiperactividad (mal diagnosticada como déficit atencional) entre otros.
Manifestaciones oftalmológicas[editar]
- Hamartomas {tumor benigno} retinianos.

Lesiones viscerales[editar]
Renales[editar]
- Angiomiolipomas: Son tumores benignos compuestos por tejido vascular, muscular y graso. En individuos con CET suelen aparecer en ambos riñones de forma múltiple. Su crecimiento y la alteración de la función renal son asintomáticas si se desconoce el cuadro. Pueden presentarse cólicos, hematuria, repentina baja de presión arterial y fatiga cuando ya representa un problema quirúrgico, que requieran nefrectomía total o parcial. Si mantiene buena funcionalidad renal, cuando los angiomiolipomas son mayores a 6 cm se puede optar por una embolización selectiva. La ruptura súbita de un angiomiolipoma puede suceder en cualquier momento (llamado Síndrome de Wünderlich) causando una descompesación renal, ya que la sangre dentro del angiomiolipoma inunda el resto del riñón, requiriendo asistencia médica de urgencia.
- Quistes únicos o múltiples: Pueden aparecer junto a los angiomiolipomas y tienen probabilidades de malignizarse.
Cardíacas[editar]
- Rabdomioma o hamartoma cardíaco: Único o múltiples se encuentran al nacer, pueden causar obstrucción ventricular, de origen mayoritariamente benignos, van reabsorbiéndose con el paso del tiempo sin dejar secuelas generalmente, el tamaño de estos pueden variar.
Pulmonares[editar]
- Poliquistosis: suele ser la más común.
- Linfangioleiomatosis pulmonar: se presenta en ET con una incidencia mayor en mujeres que en hombres después de los 30 años. Se estudia una implicancia crónica de origen hormonal (hiperparatiroidismo). En esta enfermedad se genera tejido linfático en los alvéolos pulmonares, obstruyéndolos, causando una disminución de la capacidad respiratoria progresiva, con cirugía por trasplante o desenlace fatal en algunos casos. Dentro de los síntomas puede haber: cansancio, disminución del oxígeno en sangre, entre otras.
Vasculares[editar]
- Displasias: Algunas de estas pueden ser aneurismas cerebrales.
Lesiones esqueléticas[editar]
Las lesiones óseas suelen ser geodas de 1 a 3 mm, seudoquísticas, metacarpianas y metartasianas o falángicas, o bien zonas de hiperostosis.
Manifestaciones orales[editar]
- Placas fibrosas: Ubicadas en la zona de las encías, labios y lengua.
- Lesiones esqueléticas: Paladar hundido, el labio fisurado y la hiperostosis.
- Agrandamiento gingival idiopático (periodontología clínica Mac Graw Hill, carranza, pag 380)
- Otras: Tumor odontogénico calcificado, fibroma desmoplástico, hemangiomas mucosos y/o intraóseos, mixoma odontogénico, asimetría facial, úvula bífida, retraso de la erupción y diastemas, entre otras.
| Características | Porcentaje de aparición[4] | Característica | Porcentaje de aparición |
|---|---|---|---|
| Lesiones en la piel | 95% | Tumores renales | 70% |
| Trastornos del desarrollo | 95% | Tumores cardiacos | 50% |
| Convulsiones | 85% | Autismo | ~50% |
| Lesiones oftalmológicas | 80% | Enfermedad pulmonar | <40% |
Diagnóstico[editar]
El diagnóstico de esta enfermedad se basa en las manifestaciones clínicas. En aquellos individuos que cumplan con el diagnóstico clínico, es posible identificar la mutación existente en alrededor del 85% de los casos. De estos pacientes en los que la mutación se puede identificar, en un 31% de los casos la mutación se presenta en el gen TSC1, mientras que en el 69% restante dicha mutación está presente en el gen TSC2. La variante TSC1 presenta mutaciones en el cromosoma 9 (9q34) en el gen que codifica para la proteína hamartina. La variante TSC2 presenta mutaciones en el cromosoma 16 (16p13) en el gen que codifica para la proteína tuberina
Aproximadamente dos tercios de los individuos afectados lo son como consecuencia de una mutación "de novo" (surge una nueva mutación que no estaba presente en los progenitores del paciente). También se dan casos de mosaicismo genético, en los cuales no se ha diagnosticado la enfermedad en una familia hasta que aparece un individuo afecto. En alguno de los padres del individuo afectado ,y por tanto su ascendencia (abuelos, tatarabuelos, etc), coexistirán células sanas y células mutadas que posean el alelo que causa la esclerosis tuberosa, pero su fenotipo será sano. Cuando en la descendencia cambian las proporciones de estas células, junto con otros muchos factores aún desconocidos, provocan que en sus hijo/as sí se exprese la enfermedad.
Tratamiento[editar]
Debido a la gran variedad de síntomas, y del amplio espectro que estos pueden presentar, no existe un tratamiento específico para esta enfermedad. Así que el tratamiento se basa en tratar cada síntoma que presente la persona afectada.
En EE. UU., la Administración de Alimentos y Medicamentos (FDA) ha aprobado varios medicamentos para tratar algunas de las manifestaciones mayores de la enfermedad. El medicamento antiepiléptico vigabatrin fue aprobado en 2009 para tratar los espasmos infantiles y fue recomendado como terapia de primera línea para espasmos infantiles en niños con esclerosis tuberosa por la International TSC Consensus Conference de 2012.[5][6] La hormona adrenocorticotropa fue aprobado en 2010 para tratar los espasmos infantiles, también.[7] Everolimus fue aprobado para tratamiento de tumores ligados con la esclerosis tuberosa en el cerebro (astrocitoma subependimario de células gigantes) en 2010 y en los riñones (angiomiolipoma renal) en 2012.[8][9] Everolimus también ha mostrado evidencia de eficacia en tratar la epilepsia en algunas personas con esclerosis tuberosa.[10] En 2017, la Comisión Europea aprobó everolimus para tratar las convulsiones parciales refractarias.[11] Según un estudio realizado en México, el uso de cannabidiol —un cannabinoide encontrado en la planta de cannabis— se ha mostrado efectivo para el tratamiento de las convulsiones.[12]
Intervención neurocirúgica puede reducir la severidad y frecuencia de convulsiones en pacientes con esclerosis tuberosa. La embolización y otras intervenciones cirúgicas se pueden usar para tratar angiomiolipoma renal con hemorragia aguda. Tratamientos cirúgicos para síntomas de linfangioleiomiomatosis en pacientes adultos incluye pleurodesis para prevenir neumotórax y trasplante de pulmón en casos de insuficiencia pulmonar irreversible.[13]
Otros tratamientos incluye la dieta cetogénica para la epilepsia intractable y rehabilitación pulmonar para linfangioleiomiomatosis.[14][6]
En España el Sistema Nacional de Salud dispone de una red de Centros, Servicios y Unidades de Referencia del Sistema Nacional de Salud (CSUR) los cuales nacen como respuesta a la necesidad de asegurar la cohesión territorial entre comunidades autónomas y reunir conocimientos y experiencias que ayuden a minimizar la desigualdad de acceso a los servicios de salud que tratan patologías poco comunes. El centro calificado para atender a los pacientes infantiles que presentan síndromes neurocutáneos relacionados con patologías de Esclerosis Tuberosa, designados por Resolución del Ministro de Sanidad, Servicios Sociales e igualdad, corresponde al Hospital Sant Joan de Déu en Barcelona, equipo coordinado por el Dr. Héctor Salvador, y el investigador Dr. Federico J. Ramos.[15] El CSUR de referencia para adultos recae en Hospital U. Germans Trias I Pujol[16] también en Barcelona.
Evolución[editar]
La evolución de la esclerosis tuberosa tiene una tendencia de progreso conforme el afectado va avanzando en edad, al igual que van aumentando las alteraciones existentes. Según el órgano afectado del individuo, tendrá una evolución u otra y la edad de fallecimiento va en relación con el tamaño de los tumores. El pulmón, el riñón y el sistema nervioso central son los que determinan el pronóstico. Desde la aparición de la enfermedad, se tienen que tomar una serie de tratamientos de estimulación precoz (psicomotricidad, fisioterapia, logopedia…) resaltar que a lo largo de su vida necesitará apoyo en lecto-escritura y practicar natación para fortalecer los músculos por la hipotonía que producen las crisis epilépticas. En las diversas patologías, aparte de las crisis epilépticas, la más grave es el problema de conducta, por ello también es necesario apoyo psicológico para la orientación de sus familiares.
A lo largo de la evolución se realizarán una serie de intervenciones, electroencefalograma si hay crisis epilépticas, su periodicidad dependerá del grado de las crisis. TAC craneal cada cinco años, para un correcto control de los nódulos subependimarios y de su localización en relación con el agujero de Monro. RM cerebral, en caso de que se plantee la exéresis quirúrgica de algún túber cerebral cortical, pues esta exploración define mejor las estructuras cerebrales que el TAC. Y por último, se hará psicometría y cuantificación del cociente intelectual, especialmente en niños con problemas escolares o en el momento de comenzar la escuela, para situarles en el nivel educativo adecuado.
Es preciso efectuar una vigilancia con práctica de controles periódicos, para detectar precozmente la aparición de complicaciones tumorales. Se ha señalado que la edad media del fallecimiento de estos pacientes se situaba en torno a los 24 años (Webb y Cols, 1996) pero otros estudios (Jancar, 1996) indican que su longevidad se ha incrementado en los últimos tiempos.
Prevención[editar]
El tratamiento más efectivo de esta entidad es su prevención.
En caso de antecedentes familiares se recomienda el consejo genético. Si uno de los padres se encuentra afectado, la posibilidad de transmitir la enfermedad se estima en el 50%. se debería advertir a la pareja del riesgo que conlleva la procreación mas no desaconsejarla, debido a que esto solo es decisión de la pareja.
Existe también la disponibilidad de diagnóstico prenatal de mutaciones conocidas en el ADN, pero ya que la enfermedad aparece frecuentemente como mutaciones nuevas, raramente se puede prevenir.
Consejo genético[editar]
Esta enfermedad sigue una herencia autosómica dominante. La descendencia de un individuo portador de la mutación tendrán, por lo tanto, un 50% de probabilidad de heredar la mutación. En aquellos embarazos en los que exista una alto riesgo de que el futuro bebé padezca la enfermedad, es posible recurrir al diagnóstico prenatal. Sin embargo, esto es sólo posible en aquellos casos en los que la mutación causante del gen haya sido previamente identificada en algún miembro. El mosaicismo también provoca complicaciones al hacer un diagnóstico prenatal en la amniocentesis, por los posibles diferencias que haya entre las células que haya muestra tomada, y la cantidad de células mutadas del feto. Además, el fenotipo sano o enfermo que pueda expresar el nuevo individuo no se puede determinar con seguridad aun conociendo la proporción de células mutadas.
Referencias[editar]
- ↑ Linfangioleiomiomatosis
- ↑ Office of Communications and Public Liaison; National Institute of Neurological Disorders and Stroke; National Institutes of Health (20 de diciembre de 2016). «Esclerosis tuberosa». Publicación de NIH 01-1846s. Bethesda, Maryland. Consultado el 15 de marzo de 2017.
- ↑ Pimentel, Enrique (1989). Oncogenes. Vol. 2. Boca Raton, Florida: CRC Press. p. 27. «[...] Close linkage has been found between the tuberous sclerosis gene and the c-abl protooncogene [...]».
- ↑ Asociación Nacional Afectados Esclerosis Tuberosa. «Presentación Complejo Esclerosis Tuberosa». https://anaet.es. Consultado el 22 de noviembre de 2017.
- ↑ «Press Announcements - Sabril Approved by FDA to Treat Spasms in Infants and Epileptic Seizures». www.fda.gov (en inglés). Consultado el 8 de febrero de 2017.
- ↑ a b Krueger, Darcy A.; Northrup, Hope; International Tuberous Sclerosis Complex Consensus Group (1 de octubre de 2013). «Tuberous sclerosis complex surveillance and management: recommendations of the 2012 International Tuberous Sclerosis Complex Consensus Conference». Pediatric Neurology 49 (4): 255-265. ISSN 1873-5150. PMID 24053983. doi:10.1016/j.pediatrneurol.2013.08.002.
- ↑ «Approval Package for H.P. Acthar Gel».
- ↑ «Press Announcements - FDA approves Afinitor for non-cancerous kidney tumors caused by rare genetic disease». www.fda.gov (en inglés). Consultado el 8 de febrero de 2017.
- ↑ «FDA Approval for Everolimus». National Cancer Institute (en inglés). Archivado desde el original el 11 de febrero de 2017. Consultado el 8 de febrero de 2017.
- ↑ French, Jacqueline A; Lawson, John A; Yapici, Zuhal; Ikeda, Hiroko; Polster, Tilman; Nabbout, Rima; Curatolo, Paolo; Vries, Petrus J de et al.. «Adjunctive everolimus therapy for treatment-resistant focal-onset seizures associated with tuberous sclerosis (EXIST-3): a phase 3, randomised, double-blind, placebo-controlled study». The Lancet 388 (10056): 2153-2163. doi:10.1016/s0140-6736(16)31419-2.
- ↑ AG, Novartis International. «Novartis drug Votubia® receives EU approval to treat refractory partial-onset seizures in patients with TSC». GlobeNewswire News Room (en inglés estadounidense). Consultado el 8 de febrero de 2017.
- ↑ Aguirre Velazquez, Carlos G.; Peral-Ríos, Mario; López-Guevara, Evelyn; Lemus-Roldán, Kenny (1 de octubre de 2017). «Survey report on parents and patients related to the use of cannabidiol symptomatic epilepsy secondary to tuberous sclerosis complex (TSC) in Mexico». Journal of Advances in Medicine and Medical Research 23 (12): 1-8. ISSN 2456-8899. Consultado el 18 de octubre de 2017.
- ↑ Krueger, Darcy A.; Northrup, Hope; Northrup, Hope; Roberds, Steven; Smith, Katie; Sampson, Julian; Korf, Bruce; Kwiatkowski, David J. et al.. «Tuberous Sclerosis Complex Surveillance and Management: Recommendations of the 2012 International Tuberous Sclerosis Complex Consensus Conference». Pediatric Neurology 49 (4): 255-265. PMID 24053983. doi:10.1016/j.pediatrneurol.2013.08.002.
- ↑ Hong, Amanda M.; Turner, Zahava; Hamdy, Rana F.; Kossoff, Eric H. (1 de agosto de 2010). «Infantile spasms treated with the ketogenic diet: Prospective single-center experience in 104 consecutive infants». Epilepsia (en inglés) 51 (8): 1403-1407. ISSN 1528-1167. doi:10.1111/j.1528-1167.2010.02586.x.
- ↑ «Grupos de investigación». Archivado desde el original el 1 de diciembre de 2017. Consultado el 22 de noviembre de 2017.
- ↑ «Se aprueban nuevos Centros, Servicios y Unidades de Referencia». Consultado el 22 de noviembre de 2017.
Bibliografía[editar]
- Rafael Palencia Luaces. Síndromes neurocutáneos en la infancia. Valladolid: Secretario de Publicaciones e intercambio Científico, universidad de Valladolid; 1998. Capítulo 2 (pág.: 25-33)
- Manifestaciones Cutáneas de la Esclerosis Tuberosa
- Manifestaciones Orales
