Cirugía ortognática
| Cirugía ortognática | ||
|---|---|---|
 Osteotomies of the jaws: 1. Lefort I 2. Sagittal split 3. Genioplasty | ||
| Clasificación y recursos externos | ||
| CIE-9-MC | 76.6 | |
La cirugía ortognática también conocida como cirugía correctiva de la mandíbula o simplemente cirugía de la mandíbula, es una cirugía diseñada para corregir las condiciones de la mandíbula y la cara relacionadas con la estructura, el crecimiento, la apnea del sueño, los trastornos de la ATM, los problemas de maloclusión debido a desarmonías esqueléticas u otros problemas de ortodoncia que no se pueden tratar fácilmente con tirantes. Originalmente, fue acuñada por Harold Hargis, y también se usa para tratar afecciones congénitas como el paladar hendido. Por lo general, durante la cirugía oral, el hueso se corta, mueve, modifica y realinea para corregir una deformidad dentofacial.
La palabra "osteotomía" significa la división o escisión del hueso. La osteotomía dental permite a los cirujanos visualizar la mandíbula y trabajar en consecuencia. El término ortognático se origina del griego, Orthos, recto, y Gnathos, mandíbula. Por lo tanto la cirugía ortognática tendrá como finalidad mover la mandíbula a una posición más adecuada, más estética, más funcional y por supuesto más saludable;[1] esto se logra a través de la combinación de dos áreas o especialidades médico-odontológicas: la ortodoncia mueve los dientes y la cirugía maxilofacial mueve los huesos.
La operación se utiliza para corregir problemas de la mandíbula en aproximadamente el 5% de la población general[2][3][4] que presenta deformidades dentofaciales como prognatismos maxilares, prognatismos mandibulares, mordiscos abiertos, dificultad para masticar, dificultad para tragar, dolores de disfunción de la articulación temporomandibular, excesivo desgaste de los dientes y retroceso de la barbilla.
Usos médicos[editar]

Se estima que casi el 5% de la población del Reino Unido o EE. UU. presenta deformidades dentofaciales que no son susceptibles de tratamiento de ortodoncia que requiera cirugía ortognática como parte de su tratamiento definitivo.[2][3][4] La cirugía ortognática se puede usar para corregir:
- Discrepancias macroscópicas de la mandíbula (discrepancias anteroposterior, vertical o transversal)[5]
- Discrepancias esquelofaciales asociadas con apnea del sueño documentada, defectos de las vías respiratorias y discrepancias de tejidos blandos.
- Discrepancias esquelofaciales asociadas con patología articular temporomandibular documentada
Una mandíbula superior o inferior crecida desproporcionadamente causa deformidades dentofaciales. Masticar se vuelve problemático y también puede causar dolor debido al esfuerzo del músculo y hueso de la mandíbula. Las deformidades varían desde micrognatia, que es cuando la mandíbula no crece lo suficientemente hacia adelante (sobre mordida), y cuando la mandíbula crece demasiado, causando una mordida inferior; Todo lo cual es incómodo. Además, se usa una osteotomía total del maxilar para tratar el "síndrome de la cara larga", conocido como mordida abierta escéptica, cara larga idiopática, cara hiperdivergente, hiperplasia alveolar maxilar total y exceso maxilar vertical. Antes de la cirugía, los cirujanos deben tomar radiografías de la mandíbula del paciente para determinar la deformidad y hacer un plan de procedimientos.[6] Las osteotomías mandibulares, o las cirugías correctivas de la mandíbula, benefician a las personas que sufren de dificultad para masticar, tragar, dolores de ATM, desgaste excesivo de los dientes, mordidas abiertas, sobremordidas, mordidas inferiores o un retroceso de la barbilla. Las deformidades enumeradas anteriormente se pueden perfeccionar mediante una cirugía de osteotomía del maxilar o la mandíbula (lo que requiera la deformidad), que es realizada por un cirujano oral especializado en el trabajo con las mandíbulas superior e inferior.[7] La cirugía ortognática también está disponible como un tratamiento muy exitoso (90-100%) para la apnea obstructiva del sueño.[8]
- Labio leporino y paladar hendido
La cirugía ortognática es una opción de tratamiento bien establecida y ampliamente utilizada para el crecimiento insuficiente del maxilar en pacientes con hendidura orofacial.[9] Existe cierto debate sobre el momento de los procedimientos ortognáticos, para maximizar el potencial de crecimiento natural del esqueleto facial.[10] El paciente informó que los resultados estéticos de la cirugía ortognática para labio leporino y paladar hendido parecen ser de satisfacción general,[11][12] pesar de las complicaciones que puedan surgir. Un resultado potencialmente significativo a largo plazo de la cirugía ortognática es la alteración del crecimiento maxilar, debido a la formación de tejido cicatricial.[13] Una revisión sistemática de 2013 que comparó la cirugía ortognática tradicional con la osteogénesis de distracción maxilar encontró que la evidencia era de baja calidad; parecía que ambos procedimientos podrían ser efectivos, pero la osteogénesis por distracción sugerida podría reducir la incidencia de recaída a largo plazo.[14]
Riesgos[editar]
Aunque es poco frecuente, puede haber complicaciones como sangrado, hinchazón, infección, náuseas y vómitos.[15] Se informan tasas de infección de hasta el 7% después de la cirugía ortognática; la profilaxis antibiótica reduce el riesgo de infecciones del sitio quirúrgico cuando los antibióticos se administran durante la cirugía y continúan durante más de un día después de la operación.[16]
También puede haber algo de entumecimiento facial postoperatorio debido al daño nervioso.[17] Los diagnósticos de daño nervioso consisten en: discriminación direccional de pincelada (BSD), umbral de detección táctil (TD), discriminación cálido/frío (W/C) y aguda/contundente (S/B), pruebas electrofisiológicas (reflejo de parpadeo del nervio mental (BR), estudio de conducción nerviosa (NCS) y umbrales de detección de frío (CDT) y cálido (WDT).[18] El nervio alveolar inferior, que es una rama del nervio mandibular, debe identificarse durante la cirugía y trabajarse cuidadosamente para minimizar el daño al nervio. El entumecimiento puede ser temporal o, más raramente, permanente.[19] La recuperación del daño nervioso generalmente ocurre dentro de los 3 meses posteriores a la reparación.
Cirugía[editar]
La cirugía ortognática es realizada por un cirujano oral y maxilofacial en colaboración con un ortodoncista. A menudo incluye aparatos ortopédicos antes y después de la cirugía, y retenedores después de la extracción final de los aparatos ortopédicos. La cirugía ortognática a menudo se necesita después de la reconstrucción del paladar hendido u otras anomalías craneofaciales importantes. La coordinación cuidadosa entre el cirujano y el ortodoncista es esencial para garantizar que los dientes se ajusten correctamente después de la cirugía.
Planificación[editar]
La planificación de la cirugía generalmente implica el aporte de un equipo multidisciplinario, que incluye cirujanos orales y maxilofaciales, ortodoncistas y, en ocasiones, un terapeuta del habla y el lenguaje. Aunque depende del motivo de la cirugía, trabajar con un terapeuta del habla y el lenguaje de antemano puede ayudar a minimizar la posible recaída. La cirugía generalmente produce un cambio notable en la cara del paciente; ocasionalmente se requiere una evaluación psicológica para evaluar la necesidad de cirugía del paciente y su efecto predicho en el paciente. Se toman radiografías y fotografías para ayudar en la planificación. También hay un software avanzado que puede predecir la forma de la cara del paciente después de la cirugía,[20][21] que es útil para la planificación y también explica la cirugía al paciente y a la familia del paciente.[22]
Los objetivos principales de la cirugía ortognática son lograr una mordida correcta, una cara estética y una vía aérea agrandada. Si bien corregir la mordida es importante, si no se considera la cara, los cambios óseos resultantes pueden conducir a un resultado no estético.[23] Se debe tener mucho cuidado durante la fase de planificación para maximizar la permeabilidad de las vías respiratorias.
Técnica[editar]
Todas las osteotomías dentofaciales se realizan bajo anestesia general, lo que provoca la pérdida total del conocimiento. La anestesia general permite a los cirujanos realizar osteotomías dentofaciales de manera efectiva sin movimientos musculares involuntarios o quejas sobre dolor leve. Antes de cualquier osteotomía, se extraen los terceros molares (muelas del juicio) para reducir la posibilidad de infección. La osteotomía dentofacial generalmente se realiza utilizando sierras oscilantes y recíprocas, fresas y cinceles manuales. Las sierras recíprocas son rectas y se usan para hacer cortes de hueso rectos. Las sierras oscilantes están en ángulo, en diferentes grados, para realizar cortes curvos profundos para ciertas osteotomías, como la reducción del ángulo de la mandíbula. El reciente advenimiento de las sierras piezoeléctricas ha simplificado el corte de huesos, pero dicho equipo aún no se ha convertido en la norma fuera de los países más desarrollados. La cirugía puede involucrar una mandíbula o ambas mandíbulas simultáneamente. La modificación se realiza haciendo cortes en los huesos de la mandíbula y/o maxilar, y reposicionando las piezas cortadas en la alineación deseada. Esta cirugía generalmente se realiza con el uso de anestesia general y un tubo nasal para la intubación. El tubo nasal permite que los dientes se conecten entre sí durante la cirugía. La cirugía generalmente no implica cortar la piel. En cambio, el cirujano a menudo puede pasar por el interior de la boca. Cortar un hueso se conoce como osteotomía, mientras que realizar la cirugía en ambas mandíbulas simultáneamente se conoce como osteotomía bmaxilar (cortar el hueso de ambas mandíbulas) o un avance maxilomandibular.
El maxilar se puede ajustar usando una osteotomía de nivel " Lefort I " (la más común). Además, la cara media se puede movilizar mediante el uso de una osteotomía Lefort II o Lefort III. Estas técnicas se utilizan ampliamente para niños que sufren diversas anomalías craneofaciales, como el síndrome de Crouzon.
Las mandíbulas se conectarán entre sí (fijación intermaxilar) utilizando cables de acero inoxidable durante la cirugía para garantizar el reposicionamiento correcto de los huesos. En la mayoría de los casos, estos cables se liberan antes de que el paciente se despierte. Sin embargo, algunos cirujanos prefieren cerrar las fauces.
En algunos casos, el cambio en la estructura de la mandíbula hará que las mejillas se depriman y sean poco profundas. Algunos procedimientos requerirán la inserción de implantes para darle a la cara del paciente un aspecto más completo.

Osteotomía maxilar (mandíbula superior)[editar]
Este procedimiento está destinado a pacientes con una deformidad de la mandíbula superior o con una mordida abierta. La operación en la mandíbula superior requiere que los cirujanos realicen incisiones debajo de ambas cuencas oculares, lo que la convierte en una osteotomía bilateral, lo que permite que toda la mandíbula superior, junto con el paladar y los dientes superiores, se muevan como una sola unidad. En este momento, la mandíbula superior se puede mover y alinear correctamente para ajustar los dientes superiores en su lugar con los dientes inferiores. Luego, la mandíbula se estabiliza con tornillos de titanio que eventualmente crecerán con hueso, permaneciendo permanentemente en la boca.
Osteotomía mandibular (mandíbula inferior)[editar]

La osteotomía de la mandíbula está destinada a aquellos con una mandíbula inferior retraída o una mordida abierta, lo que puede causar dificultad para masticar y dolor en la mandíbula. Para este procedimiento, se realizan cortes detrás de los molares, entre los primeros y segundos molares, y a lo largo, separando la parte frontal de la mandíbula para que el paladar (incluidos los dientes y el hueso) pueda moverse como una sola unidad. A partir de aquí, el cirujano puede deslizar suavemente la mandíbula a su nueva posición. Los tornillos de estabilización se utilizan para sostener la mandíbula hasta que se complete el proceso de curación.[24]
Osteotomía sagital dividida[editar]

Este procedimiento se utiliza para corregir mandíbula retrusión y prognatismo mandibular (sobre y debajo de mordida). Primero, se hace un corte horizontal en el lado interno de la rama mandibular, que se extiende anteralmente a la porción anterior de la rama ascendente. El corte se hace inferiormente en la rama ascendente a la rama descendente, extendiéndose hasta el borde lateral de la mandíbula en el área entre el primer y el segundo molar. En este momento, se realiza un corte vertical que se extiende por debajo del cuerpo de la mandíbula, hasta el borde inferior de la mandíbula. Todos los cortes se realizan en la mitad del hueso, donde está presente la médula ósea. Luego, se inserta un cincel en los cortes preexistentes y se golpea suavemente en todas las áreas para dividir la mandíbula del lado izquierdo y derecho. A partir de aquí, la mandíbula se puede mover hacia adelante o hacia atrás. Si se desliza hacia atrás, el segmento distal debe recortarse para proporcionar espacio para deslizar la mandíbula hacia atrás. Por último, la mandíbula se estabiliza con tornillos estabilizadores que se insertan extraoralmente. Luego, la mandíbula se cierra por cable durante aproximadamente 4–5 semanas.[24]
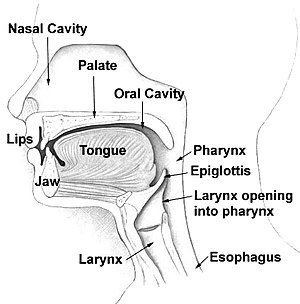
Osteotomía de genioplastia (intraoral)[editar]
Este procedimiento se utiliza para el avance (movimiento hacia adelante) o la retracción (movimiento hacia atrás) del mentón. Primero, se hacen incisiones desde el primer premolar hasta el primer premolar, exponiendo la mandíbula. Luego, el tejido blando de la mandíbula se separa del hueso; hecho despojando la fijación de los tejidos. Luego se hace una incisión horizontal inferior a los primeros premolares, bilateralmente, donde los cortes óseos (osteotomías) se hacen verticalmente inferiores, extendiéndose hasta el borde inferior de la mandíbula, separando así los segmentos óseos de la mandíbula. Los segmentos óseos se estabilizan con placas de titanio; no es necesaria la fijación (unión de la mandíbula). Si se indica avance para el mentón, hay productos inertes disponibles para implantar en la mandíbula, utilizando tornillos de titanio, evitando los cortes óseos.[24]
Osteotomía rápida de expansión palatina[editar]
Cuando un paciente tiene un maxilar contraído (forma ovalada), pero mandíbula normal, muchos ortodoncistas solicitan una rápida expansión palatina. Consiste en que el cirujano realice cortes horizontales en la placa lateral del maxilar, extendiéndose anteralmente al borde inferior de la cavidad nasal . En este momento, se utiliza un cincel diseñado para el tabique nasal para separar el maxilar de la base craneal. Luego, se usa un cincel pterigoideo, que es un cincel curvo, en el lado izquierdo y derecho del maxilar para separar los paladares pterigoideos. Se debe tener cuidado de no dañar la arteria palatina inferior. Antes del procedimiento, el ortodoncista tiene un aparato ortopédico conectado a los dientes del maxilar, bilateralmente, que se extiende sobre el paladar con un accesorio para que el cirujano pueda usar un tornillo hexagonal para colocarlo en el dispositivo para empujar de anterior a posterior para comenzar a extenderse Los segmentos óseos.[24] La expansión del maxilar puede tomar hasta 8 semanas con el cirujano avanzando el bloqueo hexagonal del expansor, de lado (← →), una vez por semana.
Post operación[editar]
Después de la cirugía ortognática, a menudo se requiere que los pacientes se adhieran a una dieta totalmente líquida por un tiempo. La pérdida de peso debido a la falta de apetito y la dieta líquida es común. El tiempo de recuperación normal puede variar desde unas pocas semanas para una cirugía menor, hasta un año para una cirugía más complicada. Para algunas cirugías, el dolor puede ser mínimo debido a un daño nervioso menor y falta de sensibilidad. Los médicos recetarán medicamentos para el dolor y antibióticos profilácticos al paciente. A menudo hay una gran cantidad de hinchazón alrededor del área de la mandíbula y, en algunos casos, hematomas. La mayor parte de la hinchazón desaparecerá en las primeras semanas, pero algunas pueden permanecer durante algunos meses.
Recuperación[editar]
Todas las osteotomías dentofaciales requieren un tiempo de curación inicial de 2 a 6 semanas, y la curación secundaria (unión ósea completa y remodelación ósea) demora de 2 a 4 meses adicionales. La mandíbula a veces está inmovilizada (movimiento restringido por alambres o elásticos) durante aproximadamente 1-4 semanas. Sin embargo, la mandíbula aún requerirá de dos a tres meses para una curación adecuada. Por último, si se insertaron tornillos en la mandíbula, el hueso generalmente crecerá sobre ellos durante el período de curación de dos a tres meses. Los pacientes tampoco pueden conducir u operar vehículos o maquinaria grande durante el consumo de analgésicos, que generalmente se toman durante seis a ocho días después de la cirugía, dependiendo del dolor experimentado. Inmediatamente después de la cirugía, los pacientes deben cumplir ciertas instrucciones de prevención de infecciones, como la limpieza diaria y el consumo de antibióticos. La limpieza de la boca siempre debe hacerse independientemente de la cirugía para asegurar dientes sanos y fuertes. Los pacientes pueden regresar al trabajo de 2 a 6 semanas después de la cirugía, pero deben seguir las reglas específicas para la recuperación durante ~8 semanas.[25]
Historia[editar]
Las osteotomías de la mandíbula y el maxilar datan de la década de 1940. Se utilizaron para corregir deformidades dentofaciales como una maloclusión y un prognatismo.[26] Se han realizado avances en los procedimientos y en la anestesia utilizada. En 1985, las osteotomías de la mandíbula y el maxilar se utilizaron de manera efectiva para corregir deformidades más extremas, como el retroceso de la barbilla, y para aliviar el dolor del trastorno de la articulación temporomandibular (ATM).
Antes de 1991, algunos pacientes sometidos a una osteotomía dentofacial todavía tenían terceros molares (muelas del juicio) y se los extirpaban durante la cirugía. Se utilizó un extenso estudio realizado por el Dr. M Lacy y el Dr. R Colcleugh, para identificar las amenazas de combinar las dos cirugías en las que se utilizaron 83 pacientes durante el período de 1987 y 1991. Los pacientes fueron revisados y divididos en dos grupos; los que tuvieron y los que no tuvieron sus terceros molares extraídos durante la osteotomía dentofacial. El estudio mostró que el 73% de los pacientes desarrollaron una infección en la mandíbula cuando les extrajeron sus terceros molares durante una osteotomía. Los datos indicaron que obtener la osteotomía y la extracción del tercer molar al mismo tiempo aumenta enormemente las posibilidades de desarrollo de infección.[27]
Los avances en las técnicas quirúrgicas permiten a los cirujanos realizar la cirugía bajo anestesia local con asistencia de sedación intravenosa. El Dr. Raffaini introdujo esta técnica en 2002 después de un estudio de cuatro años realizado con anestesia local y asistencia de sedación intravenosa. Antes de esto, los cirujanos sedarían completamente a los pacientes, hospitalizándolos poco después de la cirugía para una recuperación de 2-3 días, específicamente de la anestesia. Los avances permiten a los cirujanos ampliar el uso de una osteotomía en más partes de las mandíbulas con un tiempo de recuperación más rápido, menos dolor y sin hospitalización, lo que hace que la cirugía sea más efectiva con respecto al tiempo y la recuperación.[28] El procedimiento, que se usa estrictamente para una deformidad y movilización mandibular (mandíbula), ha avanzado desde procedimientos similares y muy efectivos realizados desde 1985. El procedimiento original de osteotomía de la mandíbula y el maxilar aún permanece casi sin cambios, ya que es el más simple y el más efectivo para la corrección de la deformidad dentofacial.
Véase también[editar]
Referencias[editar]
- ↑ «Cirugía ortognática: 7 preguntas clave para su cirujano». Estética Dental. 25 de agosto de 2019. Archivado desde el original el 31 de agosto de 2019. Consultado el 31 de agosto de 2019.
- ↑ a b Posnick, Jeffrey C. (September 2013). Orthognatic Surgery: Principles and Practice. Amsterdam: Elsevier. pp. 61-68. ISBN 978-145572698-1. doi:10.1016/B978-1-4557-2698-1.00003-4.
- ↑ a b Harrington, Claire; Gallagher, James R.; Borzabadi-Farahani, Ali (2015-07). «A retrospective analysis of dentofacial deformities and orthognathic surgeries using the index of orthognathic functional treatment need (IOFTN)». International Journal of Pediatric Otorhinolaryngology (en inglés) 79 (7): 1063-1066. doi:10.1016/j.ijporl.2015.04.027.
- ↑ a b Borzabadi-Farahani, Ali; Eslamipour, Faezeh; Shahmoradi, Majid (2016-06). «Functional needs of subjects with dentofacial deformities: A study using the index of orthognathic functional treatment need (IOFTN)». Journal of Plastic, Reconstructive & Aesthetic Surgery (en inglés) 69 (6): 796-801. doi:10.1016/j.bjps.2016.03.008.
- ↑ «Ortho Criteria». AAOMS.org. American Association of Oral and Maxillofacial Surgeons. Consultado el 5 de noviembre de 2014.
- ↑ Arnet, Gary F., and Linda M. Basehore. "Dentofacial reconstruction." The American Journal of Nursing. 12. 84 (1984): 1488-490.
- ↑ Bell, William H., 1927-; White, Raymond P., 1927- (©1980-<1985>). Surgical correction of dentofacial deformities. Saunders. ISBN 0-7216-1671-2. OCLC 2597075.
- ↑ Prinsell, Jeffrey R. (1999-12). «Maxillomandibular Advancement Surgery in a Site-Specific Treatment Approach for Obstructive Sleep Apnea in 50 Consecutive Patients». Chest (en inglés) 116 (6): 1519-1529. doi:10.1378/chest.116.6.1519.
- ↑ DeLuke, Dean M; Marchand, Anick; Robles, Elizabeth C; Fox, Patricia (1997). «Facial growth and the need for orthognathic surgery after cleft palate repair: Literature review and report of 28 cases». Journal of Oral and Maxillofacial Surgery 55 (7): 694-697. PMID 9216501. doi:10.1016/s0278-2391(97)90579-6.
- ↑ Wolford, Larry M.; Stevao, Eber L.L. (10 de noviembre de 2016). «Correction of jaw deformities in patients with cleft lip and palate». Proceedings (Baylor University. Medical Center) 15 (3): 250-254. ISSN 0899-8280. PMC 1276618. PMID 16333445. doi:10.1080/08998280.2002.11927848.
- ↑ Munz, S. M.; Edwards, S. P.; Inglehart, M. R. (1 de agosto de 2011). «Oral health-related quality of life, and satisfaction with treatment and treatment outcomes of adolescents/young adults with cleft lip/palate: an exploration». International Journal of Oral and Maxillofacial Surgery 40 (8): 790-796. PMID 21474288. doi:10.1016/j.ijom.2011.03.002.
- ↑ Gkantidis, Nikolaos; Papamanou, Despina A.; Christou, Panagiotis; Topouzelis, Nikolaos (2013). «Aesthetic outcome of cleft lip and palate treatment. Perceptions of patients, families, and health professionals compared to the general public». Journal of Cranio-Maxillofacial Surgery 41 (7): e105-e110. doi:10.1016/j.jcms.2012.11.034.
- ↑ Daskalogiannakis, John; Mehta, Manisha (5 de octubre de 2009). «The Need for Orthognathic Surgery in Patients With Repaired Complete Unilateral and Complete Bilateral Cleft Lip and Palate». The Cleft Palate-Craniofacial Journal (en inglés) 46 (5): 498-502. doi:10.1597/08-176.1.
- ↑ Kloukos, Dimitrios; Fudalej, Piotr; Sequeira-Byron, Patrick; Katsaros, Christos (28 de febrero de 2013). «Maxillary distraction osteogenesis versus orthognathic surgery for cleft lip and palate patients». Cochrane Database of Systematic Reviews (John Wiley & Sons, Ltd). doi:10.1002/14651858.cd010403.
- ↑ Silva, Alessandro C.; O’Ryan, Felice; Poor, David B. (2006-09). «Postoperative Nausea and Vomiting (PONV) After Orthognathic Surgery: A Retrospective Study and Literature Review». Journal of Oral and Maxillofacial Surgery (en inglés) 64 (9): 1385-1397. doi:10.1016/j.joms.2006.05.024.
- ↑ Brignardello-Petersen, Romina; Carrasco-Labra, Alonso; Araya, Ignacio; Yanine, Nicolás; Cordova Jara, Luis; Villanueva, Julio (5 de enero de 2015). «Antibiotic prophylaxis for preventing infectious complications in orthognathic surgery». The Cochrane Database of Systematic Reviews 1: CD010266. ISSN 1469-493X. PMID 25561078. doi:10.1002/14651858.CD010266.pub2.
- ↑ Panula, Kari; Finne, Kaj; Oikarinen, Kyösti (2001-10). «Incidence of complications and problems related to orthognathic surgery: A review of 655 patients». Journal of Oral and Maxillofacial Surgery (en inglés) 59 (10): 1128-1136. doi:10.1053/joms.2001.26704.
- ↑ Teerijoki-Oksa, T.; Jääskeläinen, S.K.; Forssell, K.; Forssell, H. (2004-03). «Recovery of nerve injury after mandibular sagittal split osteotomy. Diagnostic value of clinical and electrophysiologic tests in the follow-up». International Journal of Oral and Maxillofacial Surgery (en inglés) 33 (2): 134-140. doi:10.1054/ijom.2003.0463.
- ↑ Eckert, A.W.; Maurer, P.; Kriwalsky, M.S.; Schubert, J. (2006-09). «P.292 Complications in orthognathic surgery». Journal of Cranio-Maxillofacial Surgery (en inglés) 34: 206. doi:10.1016/S1010-5182(06)60797-X.
- ↑ Mischkowski, Robert A.; Zinser, Max J.; Kübler, Alexander C.; Krug, Barbara; Seifert, Ulrich; Zöller, Joachim E. (2006-12). «Application of an augmented reality tool for maxillary positioning in orthognathic surgery – A feasibility study». Journal of Cranio-Maxillofacial Surgery (en inglés) 34 (8): 478-483. doi:10.1016/j.jcms.2006.07.862.
- ↑ Uechi, Jun; Okayama, Miki; Shibata, Takanori; Muguruma, Takeshi; Hayashi, Kazuo; Endo, Kazuhiko; Mizoguchi, Itaru (2006-12). «A novel method for the 3-dimensional simulation of orthognathic surgery by using a multimodal image-fusion technique». American Journal of Orthodontics and Dentofacial Orthopedics (en inglés) 130 (6): 786-798. doi:10.1016/j.ajodo.2006.03.025.
- ↑ Tsuji, M.; Noguchi, N.; Shigematsu, M.; Yamashita, Y.; Ihara, K.; Shikimori, M.; Goto, M. (2006-09). «A new navigation system based on cephalograms and dental casts for oral and maxillofacial surgery». International Journal of Oral and Maxillofacial Surgery (en inglés) 35 (9): 828-836. doi:10.1016/j.ijom.2006.02.024.
- ↑ Arnett, G.William; Gunson, Michael J. (2004-09). «Facial planning for orthodontists and oral surgeons». American Journal of Orthodontics and Dentofacial Orthopedics (en inglés) 126 (3): 290-295. doi:10.1016/j.ajodo.2004.06.006.
- ↑ a b c d Dr. Charles A. Loschiavo. Personal. 2 April 2009.
- ↑ Mandible (Lower Jaw) Osteotomy. 2007. British Association of Oral and Maxillofacial Surgeon (BAOMS). 29 Feb. 2009 http://www.baoms.org.uk
- ↑ Puricelli, Edela. "A new technique for mandibular osteotomy." Head & Face Medicine 3.15 (2007). Head & Face Medicine. 13 Mar. 2007. BioMed Central Ltd. 27 Feb. 2009 http://www.head-face-med.com
- ↑ «Infected screws in patients treated by mandibular sagittal split osteotomy». J. Oral Maxillofac. Surg. 53 (5): 510-2; discussion 513. 1995. PMID 7722717. doi:10.1016/0278-2391(95)90059-4.
- ↑ «The sagittal mandibular osteotomy under local anesthesia and intravenous sedation: four years of multicenter experience». Int J Adult Orthodon Orthognath Surg 17 (4): 267-71. 2002. PMID 12592998.
