Cesación tabáquica

La cesación tabáquica o, coloquialmente, el dejar de fumar, es el proceso de detener el consumo de tabaco. El tabaco contiene nicotina, una sustancia que genera adicción.[1] En consecuencia, el síndrome de abstinencia puede dificultar la cesación.
Puede lograrse con o sin ayuda de profesionales de la salud o el uso de medicación. Sin embargo la combinación de esfuerzos personales y medicación ha demostrado ser el método más efectivo para muchos fumadores.[2] Los métodos que se han encontrado efectivos incluyen intervenciones dirigidas hacia o a través de los proveedores del cuidado de la salud y sistemas de atención de la salud; los medicamentos usados incluyen Terapia de reemplazo nicotínico (TRN) y vareniclina; consejerías individuales y grupales; programas de computadora o vía Web. Aunque dejar de fumar puede causar efectos a corto plazo como ganancia de peso reversible, los servicios y actividades para dejar de fumar son costo-efectivos debido a los beneficios que traen a la salud.
Hechos[editar]
- En un número cada vez mayor de países hay más ex fumadores que fumadores[2]
- La falla temprana es una parte normal del proceso de intentar dejar y comúnmente hay más de un intento de hacerlo antes de tener éxito en el largo plazo[2]
- TRN, otros fármacos y consejería profesional ayudan a muchos fumadores.[2]
- La cesación sin soporte profesional o medicación sería el método más comúnmente usado por los ex-fumadores: hasta tres cuartas partes de ellos reportan haber dejado el hábito sin asistencia (cesación abrupta,[3] o disminución gradual del hábito hasta abandonarlo).[2]
El tabaco contiene nicotina y fumar cigarrillos puede llevar a la adicción a nicotina.[4]: 2300–2301 La adicción comienza cuando la nicotina actúa en los receptores nicotínicos de acetilcolina para liberar neurotransmisores como la dopamina, glutamato, y ácido gamma-aminobutírico.[4]: 2296 Dejar de fumar conduce a síntomas de abstinencia de nicotina tales como ansiedad o irritabilidad.[4]: 2298 El apoyo profesional para dejar de fumar trata de atender tanto la adicción a la nicotina cómo los síntomas de su supresión.
Algunos estudios han demostrado que hasta 6 a 12 y semanas después del momento en que se deja de fumar, la cantidad de receptores nicotínicos en el cerebro no regresa a niveles de no fumadores.[5]
Métodos[editar]
Los estudios más importantes de literatura científica sobre el tema tratan sobre:
- Terapias de reemplazo de nicotina
- Revisiones sistemáticas del “Cochrane Tobacco Addiction Group” de la Colaboración Cochrane.[6] Hasta 2012, esta organización internacional, independiente y sin fines de lucro lleva publicadas más de 60 revisiones sistemáticas sobre "intervenciones para prevenir y tratar la adiccción al tabaco"[6] a las cuales se hará referencia como "revisiones Cochrane."
- Clinical Practice Guideline: Treating Tobacco Use and Dependence: 2008 Update del Departamento de Salud y Servicios Sociales de los Estados Unidos, al cual se hará referencia cómo "2008 Guideline."[7] La guía fue originalmente publicada en 1996[8] y revisada en el 2000.[9] Para la guía de 2008, los expertos revisaron más de 8700 artículos de investigación publicados entre 1975 y 2007.[7]: 13–14 Más de 300 estudios fueron usados en metaanálisis de los tratamientos relevantes; unos 600 reportes adicionales no fueron incluidos en los meta análisis, pero ayudaron a formular recomendaciones.[7]: 22 Las limitaciones de la guía de 2008 incluyen su falta de evaluación de los estudios con métodos "cold turkey" ("intentos de cesación sin ayuda") y su foco en estudios que siguieron a los individuos sólo hasta 6 meses luego de la "fecha de cese" (aunuqe casi un tercio de los ex fumadores que vuelven a fumar lo harán entre 7-12 meses luego de la "fecha de cese".[7]: 19, 23 [10][11]
- El uso de psilocibina en el contexto de un tratamiento de terapia cognitivo conductual ha sido estudiado.[12][13]
Métodos no asistidos[editar]
Dado que es común en los ex fumadores haber realizado varios intentos para dejar de fumar (a menudo con diferentes estrategias) antes de alcanzar la abstinencia a largo plazo, no es sencillo identificar qué estrategia o técnica es la más exitosa; se ha estimado, por ejemplo, que "sólo alrededor de 4% a 7% de la gente es capaz de dejar de fumar en cualquier intento sin medicamentos u otra ayuda".[14] Sin embargo, en el análisis de una encuesta de 1986 en Estados Unidos, Fiore et al. (1990) encontró que 95% de los ex fumadores que habían estado en abstinencia por 1-10 años habían hecho un último intento de cesacíón sin asistencia.[15] Los métodos sin asistencia más frecuentes son cesación súbita[3] y el "descenso gradual" del número de cigarrillos.[15] Un meta análisis de 1995 estimó que la tasa de cesación para los métodos sin asistencia era de 7.3% luego de un seguimiento de 10 meses.[16]
Cesación abrupta[editar]
En inglés, "cold turkey", es un término coloquial indicando el abandono abrupto de una droga adictiva, en este contexto indica la cesación completa y súbita de todos los usos de nicotina. En tres estudios , fue el método citado por el 76%,[17] 85%,[15] u 88%[18] de los abandonadores exitosos a largo plazo. En un estudio británico grande con ex-fumadores de los años 80, antes del advenimiento de la farmacoterapia, 53% de los ex fumadores dijeron que "no fue difícil en absoluto" dejar, 27% dijo que fue "algo difícil", y el 20% restante lo encontró muy difícil.[2] Los métodos de cesación súbita han sido llevados adelante por J. Wayne McFarland y Elman J. Folkenburg;[19][20] Joel Spitzer y John R. Polito;[21] Allen Carr,[22] y Jason Wright.[23]
Reducir el número de cigarrillos fumados antes del día para dejar de fumar y dejar de fumar abruptamente, sin una reducción previa, produjo tasas de abandono comparables, por lo que se puede dar a los pacientes la opción de dejar de fumar de cualquiera de estas formas.[24]
Sistemas de atención de la salud[editar]
Algunas intervenciones llevadas a cabo por proveedores y sistemas de cuidado de la salud han demostrado mejorar el cese de la adicción entre quienes usan estos servicios.
- Un sistema de screening clínico (por ejemplo, questionarios computarizados) para identificar si una persona fuma, duplicó las tasas de abstinencia de 3.1% a 6.4%.[7]: 78–79 De manera similar, la Task Force on Community Preventive Services determinó que los recordatorios de los trabajadores de salud, solos o acompañados de educación son efectivos en promover dejar de fumar.[25]: 33–38
- Una guía de 2008 a partir de un metaanálisis estimó que el consejo médico para dejar de fumar llevó a tasas de cesación de 10.2%, contra una tasa de 7.9% entre pacientes que no recibieron consejo médico para dejar de fumar[7]: 82–83 Una revisión de Cochrane encontró que incluso el consejo breve de parte de los médicos tuvo un "pequeño efecto en las tasas de cesación."[26] Sin embargo, un estudio de Irlanda involucrando viñetas clínicas encontró que la probabilidad de que los médicos den consejos para dejar de fumar disminuye conforme aumenta la edad de los pacientes,[27] y otro estudio de Estados Unidos encontró que sólo el 81% de los fumadores de 50 años de edad o mayores recibieron consejo sobre dejar de fumar en el año previo.[28]
- Para sesiones de consejo de uno a uno, la duración de cada sesión, el tiempo total de contacto y el número de sesiones se correlacionan con la efectividad. Por ejemplo, intervenciones de "alta intensidad" (>10 minutos) produjeron una tasa de cesación de 22,1% en oposición a 10,9% para "sin contacto"; contacto de más de 300 minutos produjo una tasa de cesación de 25,5% en oposición a 11,0% para "ningún minuto"; y más de 8 sesiones produjeron una tasa de cesación de 24,7% contra 12,4% para 0–1 sesiones.[7]: 83–86
- Tanto los médicos como personal de salud no médico aumentaron las tasas de abstinencia comparados con autoayuda o personal no relacionado con el cuidado de la salud.[7]: 87–88 Por ejemplo, una revisión Cochrane de 31 estudios encontró que intervenciones de enfermería aumentaron las probabilidades de cesación un 28%.[29]
- Los dentistas también son un componente clave para aumentar las tasas de abstinencia de tabaco en la comunidad a través del consejo a pacientes sobre los efectos del tabaco en la salud bucal junto con el examen oral.[30]
- De acuerdo con una guía de 2008 basada en dos estudios, el entrenamiento de los trabajadores de la salud sobre métodos para dejar de fumar podría incrementar las tasas de abstinencia.[7]: 130 ; sin embargo, una revisión de Cochrane pudo medir que tal entrenamiento reducía la prevalencia de tabaquismo en los pacientes.[31]
- Reducir o eliminar los costos de las terapias de cesación para fumadores aumentó las tasas de cesación en tres metaanálisis.[7]: 139–140 [25]: 38–40 [32]
- En una revisión sistemática y un meta análisis, intervenciones de múltiples componentes aumentaron las tasas de cesación en entornos de atención primaria.[33] Se trata de intervenciones que combinan dos o más de las siguientes estrategias, conocidas en inglés como las "cinco A"[7]: 38–43 :
- Preguntar (Ask) — Sistemáticamente identificar los pacientes tabaquistas en cada visita.
- Aconsejar (Advise) — Sugerir fuertemente a los tabaquistas sobre dejar el hábito.
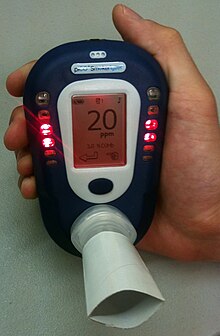
Cooxímetro mostrando la concentración de monóxido de carbono en una muestra de aire espirado (en ppm) con su correspondiente concentración precentual de carboxihemoglobina. - Evaluar (Assess) — Determinar la voluntad para realizar un intento de cesación.
- Asistir (Assist) — Ayudar al paciente a dejar (proveer soporte tipo consejería y medicación).
- Acordar (Arrange) — Asegurar el seguimiento.
Feedback bioquímico[editar]
Existen varios métodos que permiten al fumador ver el impacto de su uso del tabaco y los efectos inmediatos de dejar de hacerlo. El uso de métodos de feedback bioquímico puede ayudar en la identificación y evaluación de los tabaquistas. El uso de monitoreo a través de un esfuerzo para dejar de fumarpuede aumentar la motivación para hacerlo.[34][35]
- Monitoreo de monóxido de carbono (CO) en aire espirado: Dado que el monóxido de carbono es un componente significativo del humo del cigarrilo, un cooxímetro puede ser usado para detectar el uso reciente de cigarrillos. Se ha demostrados que la concentración de monóxido de carbono en aire espirado está directamente relacionada con la concentración de CO en la sangre, conocida cómo porcentaje de carboxihemoglobina. El valor de mostrar la concentración sanguínea de CO a un fumador a través de una muestra no invasiva de aire espirado es que relaciona el hábito de fumar con el daño fisiológico asociado con el mismo.[36] En apenas horas desde la cesación, las concentraciones de CO muestran un descenso y dan a los pacientes una retroalimentación, similar a la forma en que otras herramientas diagnósticas tales como el estetoscopio, medición de presión arterial y colesterol han sido testeadas para ayudar al tratamiento por profesionales de la medicina.[34]
- Cotinina: Es un metabolito de la nicotina, se encuentra en los fumadores. Al igual que el monóxido de carbono, una prueba de cotinina puede servir como un marcador biológico confiable para determinar el estado del fumador.[37] Los niveles de cotinina pueden ser medidos en muestras de orina, saliva, sangre o cabello, siendo métodos no invasivos.
Si bien ambas mediciones ofrecen alta sensibilidad y especificidad, difieren en su método de uso y costo. Por ejemplo, el monitoreo de CO es no invasivo, mientras que la cotinina necesita de un fluido corporal. Estos dos métodos pueden ser usados en forma aislada o en conjunto, por ejemplo, en una situación dónde la verificación de abstinencia necesite confirmación adicional.[38]
Medicación[editar]

La Sociedad Americana Contra El Cáncer (American Cancer Society) estima que "alrededor del 25% a 33% de los fumadores que usan medicamentos puede permanecer sin fumar por más de seis meses."[14] Los medicamentos de uso solitario incluyen:
- Terapia de reemplazo nicotínico (TRN): Cinco medicaciones aprobadas por la FDA administran nicotina de una manera que no trae consigo los riesgos de fumar. Las TRNs están pensadas para ser usadas durante un periodo corto de tiempo y su dosis debe ser disminuida progresivamente antes de su discontinuación. En una revisión de Cochrane, los cinco medicamenteos aumentaron las chances de dejar de fumar entre 50 a 70% comparados con placebo o el no tratamiento.[39] Estos son:
- Los parches transdérmicos de nicotina suministran dosis del químico adictivo nicotina, reduciendo los efectos displacenteros de la abstinencia. Estos parche pueden dar meyores o menores dosis, reduciendo paulatinamente la dependencia a la nicotina, y por lo tanto, al tabaco. Una revisión de Cochrane encontró mejores posibilidades de éxito usando una combinación de parches de nicotina y una forma de acción más rápida.[39] También, este método se vuelve más efectivo cuando se lo combina con otra medicación y soporte psicológico.[40]
- Goma de mascar de nicotina
- Pastillas de nicotina
- Sprays
- Inhaladores.
- Un estudio encontró que el 93% de los usuarios de TRN de venta libre vuelven a fumar dentro de los seis meses.[41]
- Antidepresivos: Bupropión está aprobado por la FDA. Está contraindicado en la epilepsia; anorexia/bulimia; pacientes que usan antidepresivos del grupo de los IMAO durante 14 días desde el cese; pacientes transitando discontinuación abrupta de etanol o sedantes (incluyendo benzodiacepinas).[42][43] Las pruebas de una revisión sistemática sugieren que los antidepresivos como Bupropión y Nortriptilina ayudan en el cese de la adicción a largo plazo y que los efectos adversos con ambas drogas son raramente de gravedad suficiente para causar el abandono de su uso. Las pruebas también sugieren que Bupropión es menos efectivo que Vareniclina, sin embargo esto necesita comprobaciones adicionales.[44][45] Moclobemida no produce beneficios a largo plazo.[43]
- Vareniclina o Champix, disminuye el deseo de fumar y reduce los síntomas de abstinencia.[46] Una revisión sistemática ha encontrado que Vareniclina es más efectiva que bupropión.[43] Una tabla en las guías de 2008 indican que 2 mg por día de Vareniclina produce la mayor tasa de abstinencia (33.2%) entre todos los tratamientos usados en forma aislada, mientras que 1 mg/día lleva a una tasa de abstinencia del 25.4%.[7]: 109 Una revisión de Cochrane de 2011 incluyendo 15 estudios (13 sponsoreados por Pfizer) encontró que Vareniclina fue significativamente superior a Bupropíón al cabo de un año pero que Vareniclina y los parches de nicotina producen el mismo nivel de abstinencia a las 24 semanas.[47] Una revisión de 2001 de estudios doble ciego encontró que Vareniclina aumentó el riesgo de eventos cardiovasculares serios comparada con placebo.[48] Vareniclina puede causar efectos adversos neuropsiquiátricos; por ejemplo, en 2008 la Medicines and Healthcare products Regulatory Agency del Reino Unido emitió una advertencia sobre posible ideación suicida y comportamiento suicida asociado con el uso de Vareniclina.[49]
Se han utilizado otros dos medicamentos usados en ensayos para dejar de fumar, aunque no han sido aprobados por la FDA para este propósito. Pueden ser usados bajo supervisión médica cuidadosa si los medicamentos de primera línea están contraindicados para el paciente.
- Clonidina podría reducir los síntomas producidos por la cesación y "aproximadamente, duplica las tasas de abstinencia cuando se lo compara con placebo" pero sus efectos adversos incluyen sequedad bucal, sedación, y la interrupción abrupta de la toma del medicamento puede provocar hipertensión arterial y otros efectos adversos.[7]: 55, 116–117 [53]
- Nortriptilina, otro antidepresivo, posee tasas de éxito similar a bupropión pero tiene efectos adversos que incluyen sequedad bucal y sedación.[7]: 56, 117–118 [45]
Combinaciones de medicamentos[editar]
La Gúia Estadounidense de 2008 especifica que tres combinaciones de medicamentos son efectivas.[7]: 118–120 :
- Uso de parches de nicotina a largo plazo y TRN en chicles o spray ad libitum.
- Parche de nicotina e inhalador de nicotina.
- Parche de nicotina y bupropion (Única combinación aprobada por la FDA para cesación tabáquica).
Referencias[editar]
- ↑ «Guide to quitting smoking». American Cancer Society. 31 de enero de 2011. Archivado desde el original el 27 de junio de 2010. Consultado el 15 de febrero de 2011.
- ↑ a b c d e f Chapman S, MacKenzie R (9 de febrero de 2010). «The global research neglect of unassisted smoking cessation: causes and consequences». PLoS Medicine (Public Library of Science) 7 (2): e1000216. PMC 2817714. PMID 20161722. doi:10.1371/journal.pmed.1000216.
- ↑ a b En inglés, "cold turkey"
- ↑ a b c Benowitz NL; Benowitz, Neal L. (2010). «Nicotine addiction». N Engl J Med 362 (24): 2295-303. PMC 2928221. PMID 20554984. doi:10.1056/NEJMra0809890.
- ↑ «Abstinent Smokers' Nicotinic Receptors Take More Than a Month to Normalize». Archivado desde el original el 25 de junio de 2013. Consultado el 3 de agosto de 2014.
- ↑ a b Cochrane Tobacco Addiction Group (2 de marzo de 2010). «Welcome». Consultado el 17 de febrero de 2011.
- ↑ a b c d e f g h i j k l m n ñ Fiore MC, Jaén CR, Baker TB, et al (2008). Clinical practice guideline: treating tobacco use and dependence: 2008 update. Rockville, MD: U.S. Department of Health and Human Services, Public Health Service. Consultado el 16 de febrero de 2011.
- ↑ Fiore MC, Bailey WC, Cohen SJ, et al (1996). Smoking cessation. Clinical practice guideline no. 18. AHCPR publication no. 96-0692. Rockville, MD: U.S. Department of Health and Human Services, Public Health Service, Agency for Health Care Policy and Research.
- ↑ Fiore MC, Bailey WC, Cohen SJ, et al (2000). Clinical practice guideline: treating tobacco use and dependence. Rockville, MD: U.S. Department of Health and Human Services, Public Health Service. Archivado desde el original el 7 de enero de 2011. Consultado el 16 de febrero de 2011.
- ↑ «Conflict over officials’ stop-smoking advice». msnbc.com. Associated Press. 7 de mayo de 2008. Consultado el 19 de febrero de 2011.
- ↑ Ferguson J, Bauld L, Chesterman J, Judge K (2005). «The English smoking treatment services: one-year outcomes». Addiction 100 (Suppl 2): 59-69. PMID 15755262. doi:10.1111/j.1360-0443.2005.01028.x.
- ↑ «Hallucinogen in 'magic mushrooms' helps longtime smokers quit in Hopkins trial». The Hub (en inglés). 11 de septiembre de 2014. Consultado el 27 de septiembre de 2018.
- ↑ Martinez, Marisol (20 de octubre de 2021). «Johns Hopkins receives first federal grant for psychedelic treatment research in 50 years». The Hub (en inglés). Consultado el 29 de enero de 2022.
- ↑ a b «Guide to quitting smoking. A word about quitting success rates». American Cancer Society. 31 de enero de 2011. Archivado desde el original el 1 de julio de 2015. Consultado el 17 de febrero de 2011.
- ↑ a b c Fiore MC, Novotny TE, Pierce JP, Giovino GA, Hatziandreu EJ, Newcomb PA, Surawicz TS, Davis RM (1990). «Methods used to quit smoking in the United States. Do cessation programs help?». JAMA 263 (20): 2760-5. PMID 2271019. doi:10.1001/jama.263.20.2760.
- ↑ Baillie AJ, Mattick RP, Hall W (1995). «Quitting smoking: estimation by meta-analysis of the rate of unaided smoking cessation». Aust J Public Health 19 (2): 129-31. PMID 7786936. doi:10.1111/j.1753-6405.1995.tb00361.x.
- ↑ Lee CW, Kahende J (2007). «Factors associated with successful smoking cessation in the United States, 2000». Am J Public Health 97 (8): 1503-9. PMC 1931453. PMID 17600268. doi:10.2105/AJPH.2005.083527.
- ↑ Doran CM, Valenti L, Robinson M, Britt H, Mattick RP (2006). «Smoking status of Australian general practice patients and their attempts to quit». Addict Behav 31 (5): 758-66. PMID 16137834. doi:10.1016/j.addbeh.2005.05.054.
- ↑ «New book details history of LLU bringing ‘Health to the People’». Loma Linda University. 31 de marzo de 2008. Archivado desde el original el 29 de junio de 2011. Consultado el 15 de febrero de 2011.
- ↑ McFarland JW, Folkenberg EJ (1964). How to stop smoking in five days (PDF). Englewood Cliffs, NJ: Prentice-Hall. Archivado desde el original el 13 de febrero de 2015. Consultado el 3 de agosto de 2014.
- ↑ «WhyQuit». WhyQuit. Consultado el 20 de febrero de 2011.
- ↑ Carr A (2004). The easy way to stop smoking. New York: Sterling. ISBN 1-4027-7163-0.
- ↑ Jason Wright (2013). Knowing How To Quit Smoking. Lincoln, England: CreateSpace.com. ISBN 1-4942-3845-4.
- ↑ Lindson-Hawley, Nicola; Aveyard, Paul; Hughes, John R (14 de noviembre de 2012). «Reduction versus abrupt cessation in smokers who want to quit». En Cochrane Tobacco Addiction Group, ed. Cochrane Database of Systematic Reviews (en inglés). doi:10.1002/14651858.CD008033.pub3. Consultado el 23 de septiembre de 2022.
- ↑ a b Hopkins DP, Briss PA, Ricard CJ, Husten CG, Carande-Kulis VG, Fielding JE, Alao MO, McKenna JW, Sharp DJ, Harris JR, Woollery TA, Harris KW; Task Force on Community Preventive Services (2001). «Reviews of evidence regarding interventions to reduce tobacco use and exposure to environmental tobacco smoke». Am J Prev Med 20 (2 Suppl): 16-66. PMID 11173215. doi:10.1016/S0749-3797(00)00297-X. Archivado desde el original el 4 de marzo de 2016. Consultado el 5 de agosto de 2014.
- ↑ Stead LF, Bergson G, Lancaster T (2008). «Physician advice for smoking cessation». En Stead, Lindsay F, ed. Cochrane Database Syst Rev (2): CD000165. PMID 18425860. doi:10.1002/14651858.CD000165.pub3.
- ↑ Maguire CP, Ryan J, Kelly A, O'Neill D, Coakley D, Walsh JB (2000). «Do patient age and medical condition influence medical advice to stop smoking?». Age Ageing 29 (3): 264-6. PMID 10855911. doi:10.1093/ageing/29.3.264.
- ↑ Ossip-Klein DJ, McIntosh S, Utman C, Burton K, Spada J, Guido J (2000). «Smokers ages 50+: who gets physician advice to quit?». Prev Med 31 (4): 364-9. PMID 11006061. doi:10.1006/pmed.2000.0721. (enlace roto disponible en Internet Archive; véase el historial, la primera versión y la última).
- ↑ Rice VH, Stead LF (2008). «Nursing interventions for smoking cessation». En Rice, Virginia Hill, ed. Cochrane Database Syst Rev (1): CD001188. PMID 18253987. doi:10.1002/14651858.CD001188.pub3.
- ↑ Carr AB, Ebbert J. interventions for tobacco cessation in the dental setting. Cochrane Database of Systematic Reviews 2012, Issue 6. Art. No.: CD005084. doi 10.1002/14651858.CD005084.pub3
- ↑ Carson KV, Verbiest ME, Crone MR, et al. (2012). «Training health professionals in smoking cessation». En Carson, Kristin V, ed. Cochrane Database Syst Rev 5: CD000214. PMID 22592671. doi:10.1002/14651858.CD000214.pub2.
- ↑ Reda AA, Kaper J, Fikrelter H, Severens JL, van Schayck CP (2009). «Healthcare financing systems for increasing the use of tobacco dependence treatment». En Van Schayck, Constant Paul, ed. Cochrane Database Syst Rev (2): CD004305. PMID 19370599. doi:10.1002/14651858.CD004305.pub3.
- ↑ Papadakis S, McDonald P, Mullen KA, Reid R, Skulsky K, Pipe A (2010). «Strategies to increase the delivery of smoking cessation treatments in primary care settings: a systematic review and meta-analysis». Prev Med 51 (3–4): 199-213. PMID 20600264. doi:10.1016/j.ypmed.2010.06.007.
- ↑ a b Bittoun R. (2008). Carbon monoxide meter: The essential clinical tool- the ‘stethoscope"-of smoking cessation. Journal of Smoking Cessation, 3(2); 69-70.
- ↑ Jamrozik K, Vessey M, Fowler G, Nicholas W, Parker G, and van Vunakis H. (1984). Controlled trial of three different anti-smoking interventions in general practice. British Medical Journal, 288; 1499-1503.
- ↑ Irving JM, Clark EC, Crombie IK, and Smith WC. (1988). Evaluation of a portable measure of expired-air carbon monoxide. Preventive Medicine, 17; 109-115.
- ↑ Florescu A, Ferrence R, Einarson T, Selby P, Soldin O, Koren G (February 2009). "Methods for quantification of exposure to cigarette smoking and environmental tobacco smoke: focus on developmental toxicology". Therapeutic Drug Monitoring 31 (1): 14–30. .doi 10.1097/FTD.0b013e3181957a3b PMID 19125149.
- ↑ 5. McClure JB. (2002). Are biomarkers useful treatment aids for promoting health behavior change? American Journal of Preventive Medicine, 22 (3); 200-207.
- ↑ a b Stead LF, Perera R, Bullen C, Mant D, Lancaster T (2008). «Nicotine replacement therapy for smoking cessation». En Stead, Lindsay F, ed. Cochrane Database Syst Rev (1): CD000146. PMID 18253970. doi:10.1002/14651858.CD000146.pub3.
- ↑ Noble HB (2 de marzo de 1999). «New from the smoking wars: success». New York Times. Consultado el 19 de febrero de 2011.
- ↑ Millstone K (13 de febrero de 2007). «Nixing the patch: Smokers quit cold turkey». Columbia.edu News Service. Archivado desde el original el 21 de junio de 2010. Consultado el 21 de febrero de 2011.
- ↑ Lacy CF et al (2004). Drug information handbook (12th edición). Hudson, OH: Lexi-Comp. ISBN 1-59195-083-X.
- ↑ a b c John R Hughes et al. (2014). «Antidepressants for smoking cessation.». Cochrane Database of Systematic Reviews 1. doi:10.1002/14651858.CD000031.pub4.
- ↑ John R Hughes et al. (2014). «Antidepressants for smoking cessation.». Cochrane Database of Systematic Reviews 1. doi:10.1002/14651858.CD000031.pub4.
- ↑ a b Hughes JR, Stead LF, Lancaster T (2007). «Antidepressants for smoking cessation». En Hughes, John R, ed. Cochrane Database Syst Rev (1): CD000031. PMID 17253443. doi:10.1002/14651858.CD000031.pub3.
- ↑ Pfizer Canada Inc (28 de mayo de 2010). «Product monograph. PrChampix (varenicline tartrate tablets)». Archivado desde el original el 6 de julio de 2011. Consultado el 22 de febrero de 2011.
- ↑ Cahill K, Stead LF, Lancaster T (2011). «Nicotine receptor partial agonists for smoking cessation». En Cahill, Kate, ed. Cochrane Database Syst Rev 2 (2): CD006103. PMID 21328282. doi:10.1002/14651858.CD006103.pub5.
- ↑ Singh S, Loke Y, Spangler J, and Furberg C (4 de julio de 2011). «Risk of serious adverse cardiovascular events associated with varenicline: a systematic review and meta-analysis». Canadian Medical Association Journal 183 (12): 1359-66. PMC 3168618. PMID 21727225. doi:10.1503/cmaj.110218.
- ↑ Medicines and Healthcare products Regulatory Agency (julio de 2008). «Drug safety advice. Varenicline: suicidal thoughts and behaviour». Drug Safety Update 1 (12): 2-3. Archivado desde el original el 4 de mayo de 2011. Consultado el 21 de febrero de 2011.
- ↑ Etter JF, Lukas RJ, Benowitz NL, West R, Dresler CM (2008). «Cytisine for smoking cessation: a research agenda». Drug Alcohol Depend 92 (1–3): 3-8. PMID 17825502. doi:10.1016/j.drugalcdep.2007.06.017.
- ↑ Herrick C, Herrick C, Mitchell M (2009). 100 questions & answers about how to quit smoking. Sudbury, MA: Jones and Bartlett. p. 112. ISBN 0-7637-5741-1.
- ↑ West R, Shiffman S (2007). Fast facts: smoking cessation (2nd edición). Abingdon, England: Health Press Ltd. ISBN 978-1-903734-98-8.
- ↑ Gourlay SG, Stead LF, Benowitz NL (2004). «Clonidine for smoking cessation». En Stead, Lindsay F, ed. Cochrane Database Syst Rev (3): CD000058. PMID 15266422. doi:10.1002/14651858.CD000058.pub2.
Lecturas adicionales[editar]
- Jason Wright (2013). Knowing How To Quit Smoking 1 (1). p. 38. ISBN 978-1494238452.
- Henningfield J, Fant R, Buchhalter A, Stitzer M (2005). «Pharmacotherapy for nicotine dependence». CA Cancer J Clin 55 (5): 281-99; quiz 322-3, 325. PMID 16166074. doi:10.3322/canjclin.55.5.281.
- Hughes JR, Keely J, Naud S (2004). «Shape of the relapse curve and long-term abstinence among untreated smokers». Addiction 99 (1): 29-38. PMID 14678060. doi:10.1111/j.1360-0443.2004.00540.x.
- Hutter H, Moshammer H, Neuberger M (2006). «Smoking cessation at the workplace: 1 year success of short seminars». Int Arch Occup Environ Health 79 (1): 42-8. PMID 16133522. doi:10.1007/s00420-005-0034-y.
- Marks DF (2005). Overcoming your smoking habit: a self-help guide using cognitive behavioral techniques. London: Robinson. ISBN 1-84529-067-4.
- Peters MJ, Morgan LC (2002). «The pharmacotherapy of smoking cessation». Med J Aust 176 (10): 486-90. PMID 12065013.
- West R (2006). «Tobacco control: present and future». Br Med Bull. 77-78 (1): 123-36. PMID 17106058. doi:10.1093/bmb/ldl012.
Enlaces externos[editar]
- McFarland JW, Folkenberg EJ (1964). How to stop smoking in five days (PDF). Englewood Cliffs, NJ: Prentice-Hall. Archivado desde el original el 13 de febrero de 2015. Consultado el 3 de agosto de 2014.
- Esta obra contiene una traducción incompleta derivada de «Smoking cessation» de Wikipedia en inglés, concretamente de esta versión del 25 de mayo de 2014, publicada por sus editores bajo la Licencia de documentación libre de GNU y la Licencia Creative Commons Atribución-CompartirIgual 4.0 Internacional.

